Statisches Modell
(→Section: Diagnostik) |
(→Section: Diagnostik) |
||
| Zeile 3.746: | Zeile 3.746: | ||
|} | |} | ||
| − | [[Datei:Cdaonk_diagnostik.gif]] | + | [[Datei:Cdaonk_diagnostik.gif|100px]] |
Abbildung: Diagnostik | Abbildung: Diagnostik | ||
Version vom 16. Januar 2013, 18:24 Uhr
Dieses Material ist Teil des Leitfadens Übermittlung onkologischer Daten.
|
Inhaltsverzeichnis
- 1 Statisches Modell (Grundlagen)
- 2 Statisches Modell (Details)
- 2.1 Dokumentenstruktur
- 2.2 Meldeanlässe und Inhalte
- 2.3 Dokumenttypen
- 2.4 Korrekturmeldung
- 2.5 Header
- 2.5.1 Metadaten
- 2.5.2 Participants: Einleitung
- 2.5.3 Participant: Patient (recordTarget)
- 2.5.4 Participant: Sendendes System (author)
- 2.5.5 Participant: medizinischer Dokumentar (dataEnterer)
- 2.5.6 Participant: Arzt, Melder (informant)
- 2.5.7 Participant: Absender (custodian)
- 2.5.8 Participant: Empfänger (informationRecipient)
- 2.5.9 Participant: Versichertendaten und Kostenträger (participant)
- 2.6 Allgemeiner Aufbau des Body
- 2.7 Abschnitte (Sections)
- 2.7.1 Section: Ergänzende Patientendaten
- 2.7.2 Section: Meldebegründungsdaten
- 2.7.3 Section: Diagnostik
- 2.7.3.1 Entry: Morphologie
- 2.7.3.2 Entry: frühere Tumorerkrankungen
- 2.7.3.3 Entry: TNM-Klassifikation
- 2.7.3.4 Entry: Ann Arbor Stadium
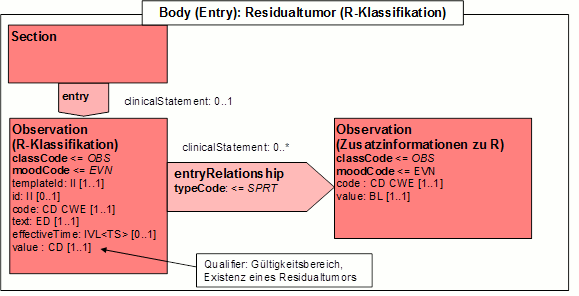
- 2.7.3.5 Entry: R-Klassifikation
- 2.7.3.6 Entry: Gleason-Score
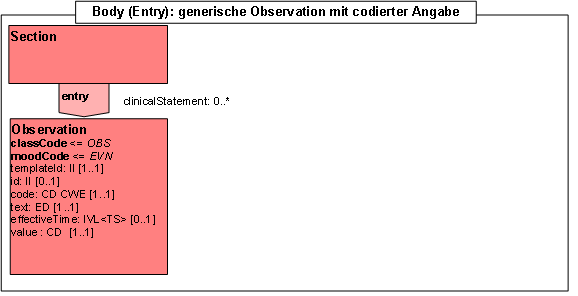
- 2.7.3.7 Entry: Generische Observation mit codierter Angabe
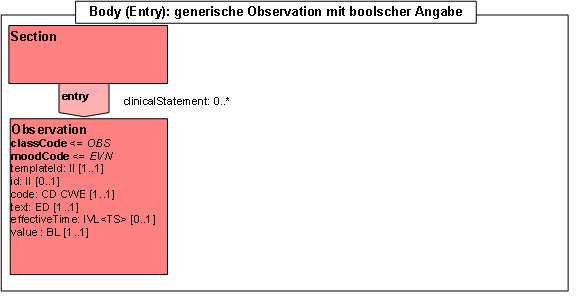
- 2.7.3.8 Entry: Generische Observation mit boolscher Angabe
- 2.7.3.9 Entry: Generische Observation mit Messwert
- 2.7.3.10 Referenzen
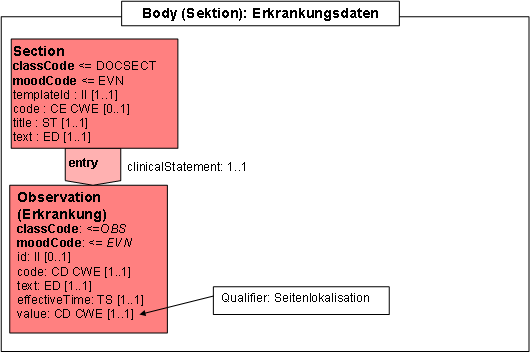
- 2.7.4 Section: Erkrankungsdaten
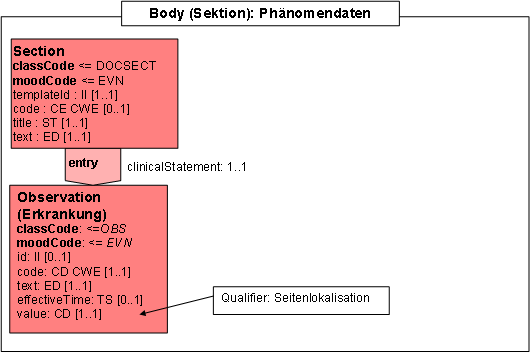
- 2.7.5 Section: Phänomendaten
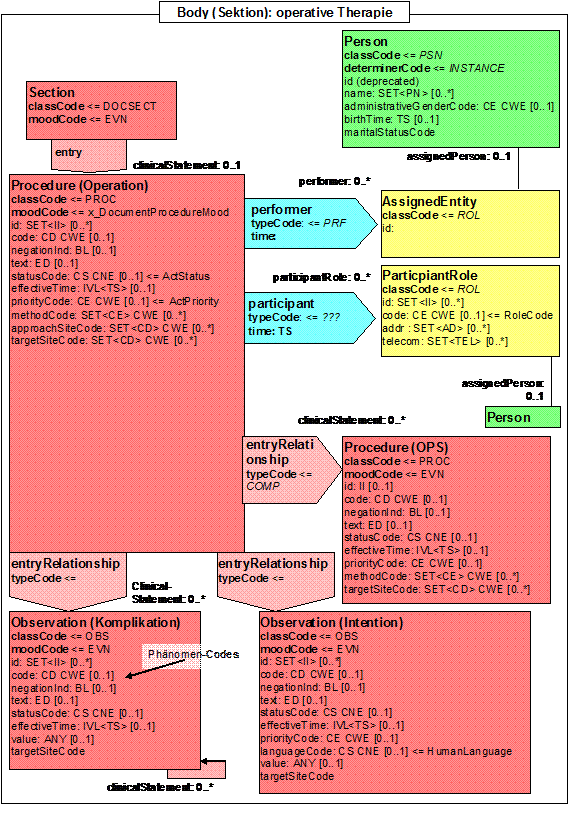
- 2.7.6 Operation (operative Therapie)
- 2.7.7 Bestrahlung
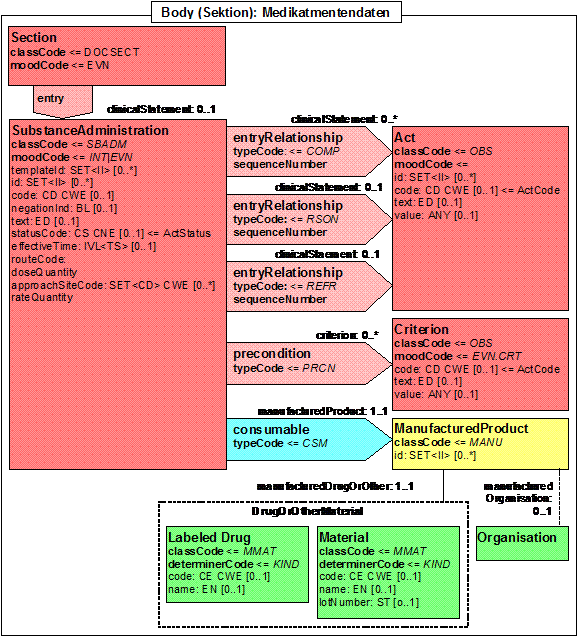
- 2.7.8 Medikamentendaten
- 2.7.9 systemisch(e Therapie)
- 2.7.10 Status (Nachsorge und andere Follow-Up)
- 2.7.11 Studiendaten
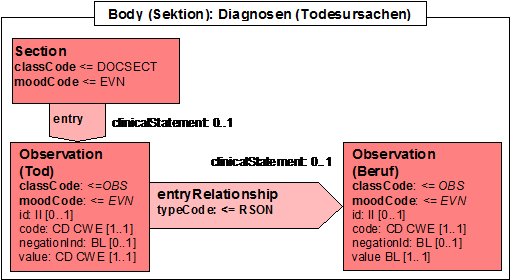
- 2.7.12 Abschlussdaten
- 2.7.13 Planung
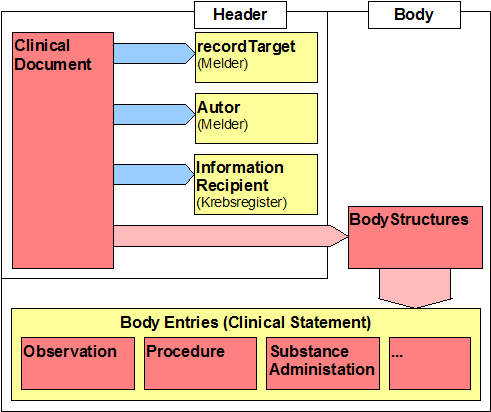
Statisches Modell (Grundlagen)
Einleitung
Dieser Leitfaden setzt auf dem VHitG-Arztbrief auf. Daher werden auch die dortigen Spezifikationen übernommen. Die nachfolgende Tabelle gibt Aufschluss über die in einer Meldung enthaltenen Daten. Die Umsetzung in Form von Abschnitten erfolgt anhand des Analysemodells. Die Spalte „Klasse" referenziert auf die Information in dem Modell. Die letzte Spalte reflektiert in dem Modell dann die Beziehungen der Klassen untereinander.
Dabei kann eine Klasse sowohl aus inhaltlichen als auch nur aus Referenzzwecken übermittelt werden. Wird zum Beispiel eine Erkrankung erstmalig gemeldet, so wird diese Klasse als Inhalt übermittelt. In folgenden Meldungen wird die Erkrankung nur noch als Referenz zur korrekten Herstellung von Bezügen übermittelt. Ein weiterer zu bedenkender Fall wäre eine Korrektur . Über einen noch zu definierenden Mechanismus (Zeitstempel? Extra Attribut?) sollte das empfangende System in der Lage sein, diese Anlässe auseinanderzuhalten.
Abbildung 11: vereinfachte Gesamtübersicht
Grundsätzliche Anforderungen an die Dokumentstruktur
Dokumente setzen sich grundsätzlich aus folgenden Komponenten zusammen:
- dem eigentlichen Inhalt
- der Kontextinformation
Die Kontextinformation soll der korrekten Handhabung des Inhalts dienen. Korrekte Handhabung beinhaltet
- Die Zuordnung zum Patienten, zur Erkrankung und ggf. der gegenwärtigen therapeutischen Situation
- Die Übermittlung von Meldebegründungen, die Aussagen zur weiteren Nutzbarkeit von Daten erlauben
Im Grundsatz ist davon auszugehen, dass zum Patient die Personen identifizierenden Daten übermittelt werden. Dies ist insbesondere anzunehmen, wenn der Datenfluss der Betreuung folgt und natürlich wenn es die Meldebegründungen entsprechend vorsehen. Die Personenidentifikation kann um Zusatzidentifikatoren zum Aufbau und zur Nutzung eines Master-Patient-Index (MPI) erweitert werden, um den Abgleich (Record Linkage) schneller und sicherer zu machen. Bei bestimmten Empfängern ist eine Pseudo¬nymisierung, unter Umständen im Sinne einer Kontrollnummernbildung, erforderlich. Diese kann sowohl bereits bei Absendung der Daten erfolgen als auch erst in einer Vertrauensstelle. Dabei kann es erforderlich werden, dass Teile der Daten kryptographisch geschützt werden (Beispiel Krebsregister Baden-Württemberg).
Beispiel für groben Aufbau
<?xml version="1.0" encoding="UTF-8" ?>
<ClinicalDocument>
<!-- CDA Header -->
... siehe Beschreibung CDA R2 Header
<!-- CDA Body -->
<component>
<structuredBody>
... siehe Beschreibung CDA R2 Body
</structuredBody>
</component>
</ClinicalDocument>
Nachfolgend ein Beispiel, in dem der Header ausführlicher dargestellt ist:
<?xml version="1.0" encoding"UTF-8" ?>
<?xml-stylesheet type="text/xsl" href="?????.xsl"?>
<ClinicalDocument
xmlns:xsi="http://www.w3.org/2001/XMLSchema-instance"
xmlns="urn:hl7-org:v3">
<typeId root="2.16.840.1.113883.1.3" extension="POCD_HD000040"/>
<templateId root="1.2.276.0.76.3.5.7">
<id extension="60467049" root="1.2.276.0.58"/>
<code code="???????" codeSystem="2.16.840.1.113883.6.1"
displayName="???????"/>
<title>Meldung an klinisches Krebsregister</title>
<effectiveTime value="20060924"/>
<confidentialityCode code="N" codeSystem="2.16.840.1.113883.5.25"/>
<languageCode code="de"/>
<setId extension="D1" root="2.16.840.1.113883.3.933"/>
<versionNumber value="1"/>
...
<!-- CDA -->
<component>
<structuredBody>
<!-- Meldebegründung -->
<component>
<section>
<templateId root="1.2.276.0.76.3.1.131.1.10.????"/>
...
<!-- Referenz auf Participant -->
</section>
</component>
...
<!-- Erkrankungsdaten -->
<component>
<section>
<templateId root="1.2.276.0.76.3.1.131.1.10.?????"/>
...
<!-- Referenz auf Phänomendaten -->
</section>
</component>
</structuredBody>
</component>
</ClinicalDocument>
Identifikation von Informationseinheiten
Mechanismen
Ein Informationsobjekt kann grundsätzlich über zwei Mechanismen identifiziert werden
- über ein „neutrale" Identifikationsmerkmal (automatisch vergebene, eindeutige ID)
- über unveränderliche Eigenschaften des Informationsobjektes, die eine eindeutige Identifikation ermöglichen
Während die erste Möglichkeit keine Aussage über das Objekt selbst erlaubt, ist die zweite Möglichkeit unter Umständen nicht gegeben. So können bspw. weder bei Patienten die Namen noch bei Tumoren die Diagnose zur Identifikation herangezogen werden.
Natürlich reicht eine ID alleine nicht aus, um ein Objekt (z.B. eine Erkrankung) zu beschreiben, ermöglicht aber die Übermittlung von Beziehungen und damit die Zuordnung von Korrektur¬informationen.
Zeitstempel der Information
Zeitstempel informieren das Zielsystem über den Zeitpunkt der Entstehung oder Veränderung der Daten. Hierdurch kann das Zielsystem Entscheidungen über notwendige Bearbeitungsschritte treffen (Beispiel siehe unten). Die in den einzelnen Klassen enthaltenen Zeitangaben beziehen sich aber auf die Information selbst und nicht den Zeitpunkt der Veränderung. Eine solche Information müsste im Attribut participant@Time zu der Rolle Author ausgedrückt werden. Diese optionale Information wird nicht immer verfügbar sein. Daher sind grundsätzlich alle Informationen auf Aktualität zu überprüfen und dann ggf. zu korrigieren.
Beispiel Organzentrumssystem (OZ) - Klinisches Krebsregister (KKR)
| Übermittlung OZ => KKR | Aktion im KKR |
|---|---|
| 18.3.2010: (Patient) Erkrankung-ID 3456 / Diagnose-ID 456, Diagnosedatum 1.3.2010 / Diagnosecode C50.9 / Seite rechts | Kennt Erkrankung-ID 3456 noch nicht, legt eigene Erkrankung an kennt Diagnose noch nicht, wird ebenfalls angelegt merkt sich Referenz Erkrankung-ID |
| 25.3.2010: (Patient) Erkrankung-ID 3456 / Diagnose-ID 456, Diagnosedatum 1.3.2010 / Diagnosecode C50.4 / Seite rechts | Kennt Erkrankung-ID 3456 bereits, legt keine neue Erkrankung an, kennt Diagnose bereits, korrigiert Diagnosecode |
| 1.4.2010: (Patient) Erkrankung-ID 3456 / Diagnose-Id 456, Diagnosedatum 1.3.2010 / Diagnosecode C50.4 / Seite rechts Operation brusterhaltend am 27.3.2010, Operation/Prozedur-ID 3478237 | Kennt Erkrankung-ID 3456 bereits, macht keine Korrektur der Erkrankungsdaten verarbeitet Information zu Operation und ordnet sie der korrekten Erkrankung zu |
| 8.4.2010: (Patient) Erkrankung-ID 3456 / Diagnose-ID 456, Diagnosedatum 1.3.2010 / Diagnosecode C50.4 / Seite rechts Operation Brusterhaltend am 27.3.2010, Operation/Prozedur-ID 3478237 Phänomen Wundheilungsstörung 2.4.2010, Phänomen-ID 574547 | Kennt Erkrankung-ID 3456 und Prozedur-ID 3478237 bereits, macht keine Korrektur
verarbeitet Information zur Wund¬heilungs¬störung und ordnet sie der korrekten Operation zu, speichert sich Phänomen-ID |
Referenzen auf andere Informationseinheiten
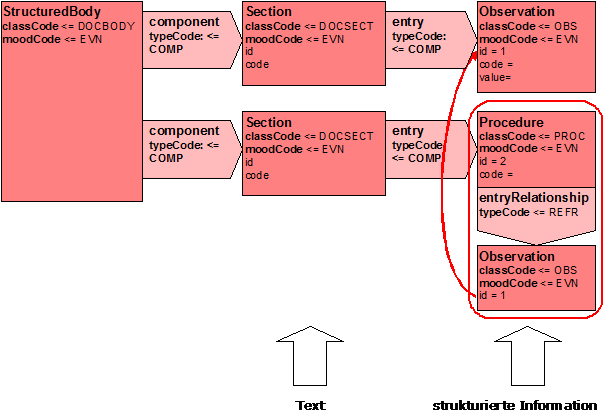
Die Meldung verwendet interne Referenzen gemäß des Analysemodells. Die Funktionsweise soll hier kurz erläutert werden.
Abbildung 12: Handhabung von Referenzen auf Aktivitäten
Über eine Entry-Relationship wird eine Beziehung zu einer anderen Instanz ausgedrückt. Im obigen Beispiel verweist ein Detail einer Maßnahme (Beobachtung) auf eine andere Beobachtung. Welche das konkret ist, kann aus der ID entnommen werden. Im obigen Beispiel verweist die Beobachtung mit der ID=1 (unten) auf die Beobachtung mit den Detailinformationen (oben).
An dieser Stelle sei darauf hingewiesen, dass eine ID sich normalerweise aus zwei Teilen zusammensetzt. Das ist die eigentliche ID, die dann auch alphanumerisch sein kann, sowie eine root-Angabe, die dann auf das ausgebende System sowie die Art der ID verweist. Letzteres wird durch eine OID realisiert. Näheres dazu regelt die FAQ \[DIMDI, FAQ OID\].
Je nach Spezifikation können für Instanzen auch mehrere IDs vergeben werden.
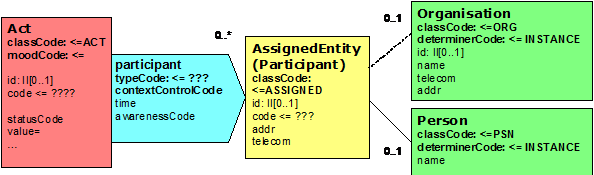
Referenzen auf Beteiligte
Die Handhabung der Referenzen auf die Beteiligten erfolgt gemäß nachfolgendem Schema:
Abbildung 13: Handhabung von Referenzen auf Personen
Im Bereich des Clinical Statement Patterns besteht die Möglichkeit, Informationen über Personen einzubinden. Grundsätzlich können hier von einer Aktivität mehrere Verweise (Participations) auf Rollen eingebunden werden. Die Rollen können wiederum weitere Details über Verweise auf Personen bzw. Organisationen realisieren. Hierbei müssen aber keine weiteren Details übermittelt werden. Dieser Mechanismus erlaubt somit, beim ersten Vorkommen alle Details zu den Entities zu übermitteln und bei allen anderen bei den Rollen aufzuhören. Der contextControlCode bestimmt, ob diese Information dem übergeordneten Bereich (Header oder einer anderen hierarchisch übergeordneten Struktur) entspricht. Berichtet z.B. jemand über die Maßnahme eines Dritten, so kann hier dieser Dritte berichtet werden. Grundlage ist hierbei die Nutzung entsprechender Identifikatoren. Nachfolgende Abbildung verdeutlicht dies:
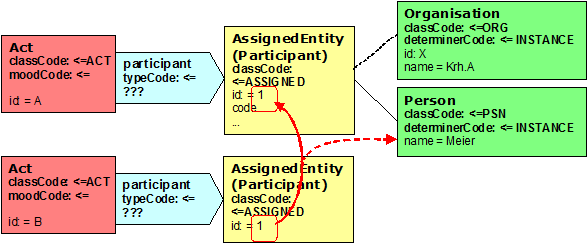
Abbildung 14: Beispiel für die Nutzung von Identifikatoren zwecks Referenzierung
Durch die Wiederholung der ID (hier: „1") wird deutlich, dass bei der zweiten Aktivität (id=B) dieselbe Person („Meier") eingebunden ist wie in der ersten Aktivität (id=A). Hierbei spielt es keine Rolle, welche Beziehung die beiden Aktivitäten zueinander haben. @typeCode Beteiligung CD CWE \[0..1\] Der typeCode der Participation bestimmt hierbei, um welche Art der Beteiligung es sich handelt.
| Lvl | Code | Bedeutung | Erläuterung |
|---|---|---|---|
| 1 | PRF | performer | Ausführender |
| 2 | PPRF | primary performer | 1. Ausführender |
| 2 | SPRF | secondary performer | 2. Ausführender |
| VRF | verifier | Verifizierender | |
| ENT | data entry person | Datentypist | |
| CON | consultant | Berater | |
| DIS | discharger | Entlassender | |
| REF | referrer | Überweiser | |
| ADM | admitter | Aufnehmender | |
| ATT | attender | Beisitzer | |
| AUTHEN | authenticator | ||
| LA | legal authenticator | Unterzeichnender | |
| AUT | author | Autor | |
| RCT | record target | Akte |
Tabelle 3: Vocabulary Domain für die Beteiligung
@contextControlCode Kontext übernehmen BL Dieses Attribut bestimmt, ob der übergeordnete Kontext übernommen wird oder nicht.
Handhabung von Negationen
HL7 V3 stellt hierzu Mechanismen (Negation-Indikator und Null-Flavor) zur Verfügung, die hier jetzt nicht in aller Tiefe erklärt werden können. Deshalb sei hier auf die entsprechenden Materialien verwiesen.
??????????
Handhabung von Korrekturen und Folgemeldungen
????????
Statisches Modell (Details)
Dokumentenstruktur
Im CDA-Header wird auf diverse Details verwiesen, deren Verwendung hier kurz aufgeführt wird:
| Element (Sequenz) | Datentyp | Bedeutung | Kard. |
|---|---|---|---|
| ClinicalDocument Klasse | |||
| realmCode | CS | eingesetzter Bereich | 1..1 |
| typeID | II | - konstant - | 1..1 |
| templateID | II | Template ID für das ganze Dokument | 1..1 |
| id | II | Dokumenten-ID | 1..1 |
| code | CE | Dokumententyp | 1..1 |
| title | ST | Titel des Dokuments | 0..1 |
| effectiveTime | TS | Erstellungsdatum des Dokuments | 1..1 |
| confidentialityCode | CE | Vertraulichkeitsgrad | 1..1 |
| languageCode | CS | Sprache des Dokuments | 1..1 |
| setID | II | Set-Kennung | 0..1 |
| versionNumber | INT | Versionsnummer | 0..1 |
| copyTime | TS | - nicht verwendet - | 0..0 |
| Participations | |||
| recordTarget | Patient | 1..1 | |
| author | Autor (hier: nur das meldende Softwaresystem) | 1..1 | |
| dataEnterer | Datentypist: med. Dokumentar(in) | 0..1 | |
| informant | Informationsquelle, Melder im Sinne der Krebsregister-Terminologie (Arzt und/oder Organisation) | 1..* | |
| custodian | Absender (Organisation). Kann identisch mit dem Melder sein oder z.B. ein regionales Tumorregister, das Daten an das Landeskrebsregister weiterleitet. | 1..1 | |
| informationRecipient | Empfänger: klinisches oder epidemiologisches Krebsregister | 1..1 | |
| legalAuthenticator | - nicht verwendet - | 0..0 | |
| authenticator | - nicht verwendet - | 0..0 | |
| participant | diverse Teilnehmer, d.h. Person bzw. Organisation, z.B. Krankenversicherung |
0..* | |
| Act Relationship | |||
| inFullfillmentOf | 0..0 | ||
| documentationOf | 0..0 | ||
| relatedDocuments | Verweis auf frühere Versionen | 0..1 | |
| authorization | 0..0 | ||
| componentOf | 0..0 | ||
| component | 0..0 |
Tabelle 4: Dokumentenstruktur (-bestandteile)
Meldeanlässe und Inhalte
Grundsätze:
- Eine Meldung sollte dann ausgelöst werden, wenn eine Betreuungsepisode beendet und alle zu verantwortenden Informationen verfügbar sind.
- Grundsätzlich werden nur die Inhalte übermittelt, die mit eigenen diagnostischen oder therapeutischen Maßnahmen zusammenhängen. Davon sollte nur abgewichen werden, wenn andernfalls Lücken in der Erfassung auftreten würden.
Beispiel: Grundsätzlich ist eine chirurgische Abteilung verantwortlich für die Darstellung der operativen Therapie, des Therapieerfolgs und der Komplikationen. Informationen über eine außerhäusige Diagnosestellung müssten nur insofern übermittelt werden, dass das empfangende System in der Lage ist, die Therapie korrekt einem Tumor zuzuordnen. Wenn bekannt ist, dass dies aus irgendeinem Grund regelhaft nicht funktioniert oder vereinbart wurde, dass diese Informationen im Rahmen der operativen Therapie übermittelt werden sollen, hat die chirurgische Abteilung diese Eingabe zu verantworten.
Nachfolgend eine Liste der Meldeanlässe:
| Lvl | Code | Anlass | Details |
|---|---|---|---|
| 1 | Diagnose |
| |
| 1 | Therapie | ||
| 2 | Operative Therapie |
| |
| 2 | Strahlentherapie |
| |
| 2 | Systemische Therapie |
| |
| 1 | Verlauf |
| |
| 2 | Life-Status (Meldeamt) |
| |
| 1 | Sterbemeldung (Gesundheitsamt, Epid. Register) |
|
Die Meldeanlässe und Inhalte können je nach Umfang und Länge des überschauten Zeitraum und ggf. dem vorgesehenen Empfänger kombiniert werden. Dies betrifft insbesondere auch den Abgleich von Tumordokumentationssystemen unterschiedlicher Stufen (z.B. Spezialsystemen in Organzentren und regionalen Krebsregistern)
Dokumenttypen
Nachfolgende Tabelle regelt, welche Abschnitte die verschiedenen Dokumenttypen zu den jweweiligen Meldeanlässen enthalten, jeweils mit Optionalität und Kardinalität:
Die Template-ID ist ein technischer Identifikator für die Inhalte in diesem Dokument, während der Dokumententyp ein Code aus einem Vokabular darstellt. Zwischen beiden existiert folgende Korrelation:
| Dokumententyp | Beschreibung | Dok.-Template-ID |
|---|---|---|
| Diagnose-Meldung | Meldung bei Feststellung eines Tumors oder bei Abschluss der primären Tumordiagnostik | 1.2.276.0.76.3.1.131.1.10.1.1 |
| Therapie-Meldung | Meldung nach Beginn oder Beendigung der Therapie | 1.2.276.0.76.3.1.131.1.10.1.2 |
| Verlaufs-Meldung | Meldung zum Verlauf/Nachbeobachtung, z.B. Nachsorge | 1.2.276.0.76.3.1.131.1.10.1.3 |
| Abschluss-Meldung | Meldung zum Abschluss der Erkrankung (z.B. Tod des Patienten oder Lost to Follow Up) | 1.2.276.0.76.3.1.131.1.10.1.4 |
Tabelle 6: Dokumententyp
| Diagnose | Therapie | Verlauf | Abschluss | ||||||
|---|---|---|---|---|---|---|---|---|---|
| Sektion | Opt. | Kard. | Opt. | Kard. | Opt. | Kard. | Opt. | Kard. | Template ID |
| ergänzende Patientendaten | O | 0..1 | O | 0..1 | O | 0..1 | O | 0..1 | 1.2.276.0.76.3.1.131.1.10.2.11 |
| Meldebegründungsdaten | R | 1..1 | R | 1..1 | R | 1..1 | R | 1..1 | 1.2.276.0.76.3.1.131.1.10.2.1 |
| Erkrankungsdaten | R | 1..1 | R | 1..1 | R | 1..1 | R | 1..1 | 1.2.276.0.76.3.1.131.1.10.2.2 |
| Diagnostik | R | 1..1 | 1.2.276.0.76.3.1.131.1.10.2.3 | ||||||
| Phänomendaten: Primär | R | 1..1 | 1.2.276.0.76.3.1.131.1.10.2.6 | ||||||
| Phänomendaten: Metastasen | O | 0..* | O | 0..* | 1.2.276.0.76.3.1.131.1.10.2.6 | ||||
| Operation | R | 0..* | 1.2.276.0.76.3.1.131.1.10.2.7 | ||||||
| Strahlentherapie | R | 0..* | 1.2.276.0.76.3.1.131.1.10.2.7 | ||||||
| systemische Therapie | R | 0..* | 1.2.276.0.76.3.1.131.1.10.2.7 | ||||||
| Medikation | O | 0..* | vgl. Arztbrief 2012 TODO | ||||||
| Status (Nachsorge und andere Follow-Up) | R | 1..1 | R | 1..1 | 1.2.276.0.76.3.1.131.1.10.2.8 | ||||
| Studiendaten | O | 0..* | O | 0..* | O | 0..* | 1.2.276.0.76.3.1.131.1.10.2.10 | ||
| Abschlussdaten | R | 1..1 | 1.2.276.0.76.3.1.131.1.10.2.9 | ||||||
| Therapieplanung | O | 0..1 | O | 0..1 | TODO | ||||
Tabelle 4: Dokumenttypen mit Zuordnung der Sektionen
|
|
Bei der Therapie muss einer der folgende Abschnitte vorhanden sein:
|
Korrekturmeldung
Header
Der Header enthält alle relevanten Metadaten. Nachfolgend der allgemeine Aufbau:
| Abschnitt | Kard. | Klasse | Referenz auf Abschnitt |
|---|---|---|---|
| Header | |||
| Metadaten | |||
| Autor (Melder) | |||
| Unterzeichner | |||
| Patient | |||
| Empfänger | |||
| Participant | |||
| Versicherter | |||
| Body | |||
| Sektionen s.u. |
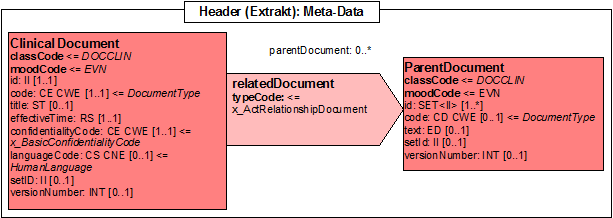
Metadaten
Zuerst die Metadaten:
Abbildung: Header des Dokuments
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | ClinicalDocument | Dokument | 1..1 | M | ||
| 2 | act | elm | realmCode | CS | 1..1 | M | fix | |
| 3 | act | att | @code | "DE" | 1..1 | M | fix | |
| 2 | act | elm | typeId | II | 1..1 | M | fix, identifiziert dieses Dokument als CDA-Dokument | |
| 3 | act | att | @root | "2.16.840.1.113883.1.3" | 1..1 | M | fix | |
| 3 | act | att | @extension | "POCD_HD000040" | 1..1 | M | fix | |
| 2 | act | elm | templateId | Strukturidentifikation des Dokuments | II | 1..1 | M | Hier wird die Strukturbeschreibung des Dokumentes festgehalten. |
| 3 | act | att | @root | OID des Dokument-Templates | 1..1 | M | ||
| 2 | act | elm | id | Identifikation einer Instanz des Dokuments | II | 1..1 | M | Identifiziert eindeutig eine Instanz eines Dokuments, d.h.jede Version eines Dokumentes hat eine neue ID. (vgl. SetId) |
| 3 | act | att | @root | OID für Dokument-Instanzen | 1..1 | M | OID des sendenden System, um Dokument-Instanzen eindeutig zu identifizieren | |
| 3 | act | att | @extension | ID der Instanz des Dokuments im sendenden System | 1..1 | M | ||
| 2 | act | elm | code | Dokument-Art | CE CWE | 1..1 | M | fix, Value Set 1.2.276.0.76.3.1.131.1.11.1 |
| 3 | act | att | @code | "x-physician-cancer-rep" | 1..1 | M | fix vgl. IHE PCC Vol.2 Abschnitt 6.3.1.A.2 | |
| 3 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | M | fix | |
| 2 | act | elm | title | Titel des Dokuments | ST | 0..1 | M | Der Titel des Dokuments ergibt sich aus dem Dokumenttyp bzw. Dokumententemplate. Beispiel: "Diagnosemeldung" |
| 2 | act | elm | effectiveTime | Erstellungszeitpunkt des Dokuments | TS | 1..1 | M | |
| 3 | act | att | @value | der eigentliche Zeitpunkt | 1..1 | M | ||
| 2 | act | elm | confidentialityCode | Vertraulichkeit des Dokumentes | CE CWE | 1..1 | M | fix, Value Set 1.2.276.0.76.3.1.131.1.11.2 |
| 3 | act | att | @code | "N" | 1..1 | M | fix | |
| 3 | act | att | @codeSystem | "2.16.840.1.113883.5.25" | 1..1 | M | fix | |
| 2 | act | elm | languageCode | Sprache des Dokumentes | CS CNE | 0..1 | opt. | fix |
| 3 | act | att | @code | "de-DE" | 1..1 | opt. | fix | |
| 2 | act | elm | setId | Setkennung | II | 1..1 | M | Legt fest, zu welcher "Menge" das Dokument gehört. Es hält also die verschiedenen Versionen (Instanzen, vgl. Id) zusammen.
Logische Kennung des Dokuments, die über die Versionen hinweg konstant bleibt. Eine Korrektur ergibt sich aus einer höheren Versionsnummer (vgl. versionNumber). |
| 3 | act | att | @root | OID für Dokument-Sets | 1..1 | M | OID des sendenden Systems, um das Dokument-Set (Dokument versionsübergreifend) eindeutig zu identifizieren | |
| 3 | act | att | @extension | ID des Dokument-Sets im sendenden System | 1..1 | M | ||
| 2 | act | elm | versionNumber | Versionsnummer | INT | 1..1 | M | Eine fortlaufende Nummer zur Versionierung des Dokumentes. |
| 3 | act | att | @value | Versionsnummer | INT | 1..1 | Zusammen mit der Setkennung regelt dieses Element die Versionierung der Dokumente. | |
| 2 | rel | elm | relatedDocument | 0..1 | ||||
| 3 | rel | att | @typeCode | "RPLC" | 1..1 | M | fix | |
| 3 | act | elm | parentDocument | Vorgänger-Dokument | 1..1 | required | Referenz auf ein Vorgänger-Dokument | |
| 4 | act | elm | id | ID des Vorgänger-Dokuments | II | 1..1 | required | |
| 5 | act | att | @root | OID für Dokument-Instanzen | 1..1 | M | OID des sendenden System, um Dokument-Instanzen eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der Instanz des Dokuments im sendenden System | 1..1 | M |
<ClinicalDocument xmlns="urn:hl7-org:v3"
xmlns:voc="urn:hl7-org:v3/voc"
xmlns:xsi="http://www.w3.org/2001/XMLSchema-instance"
xsi:schemaLocation="urn:hl7-org:v3 CDA.xsd">
<realmCode code="DE"/>
<typeId root="2.16.840.1.113883.1.3" extension="POCD_HD000040"/>
<templateId root="1.2.276.0.76.3.1.131.1.10.1.1"/>
<id extension="xyz" root="OID"/>
<code code="x-physician-cancer-rep"
codeSystem="2.16.840.1.113883.6.1"
displayName="report to cancer registry"/>
<title>Diagnosemeldung</title>
<effectiveTime value="20120407130000+0500"/>
<confidentialityCode code="N" codeSystem="2.16.840.1.113883.5.25"/>
<languageCode code="de-DE"/>
<setId extension="a_set_id" root="OID"/>
<versionNumber value="1"/>
<recordTarget>
...
</recordTarget>
<author>
...
</author>
<dataEnterer>
...
</dataEnterer>
<informant>
...
</informant>
<custodian>
...
</custodian>
<informationRecipient>
...
</informationRecipient>
<participant>
...
</participant>
<relatedDocument typeCode="RPLC">
<parentDocument>
<id extension="xyy" root="OID"/>
</parentDocument>
</relatedDocument>
...
</ClinicalDocument>
Participants: Einleitung
An der Erstellung eines Dokumentes sind mehrere Personen bzw. Organisationen und Systeme beteiligt. Dies soll hier einmal kurz erläutert werden, damit die anschließende Detaildarstellung verständlicher wird. Dies wird in Form verschiedener Situationen gemacht:
Variante 1
Der Arzt erstellt einen Arztbrief oder andere Dokumente (beispielsweise auch Informationen im KIS-System des Krankenhauses), aus denen ein medizinischer Dokumentar die Informationen in ein System eingibt, das dann die Meldung an das Krebsregister versendet:
| Beteiligter | Abbildung in CDA | Conf. |
|---|---|---|
| Arzt und/oder Krankenhaus, in der dieser beschäftigt ist (Melder in der Krebsregister-Terminologie) | informant | M |
| medizinischer Dokumentar im Krankenhaus | dataEnterer | O |
| System (Tumordokumentationssystem) im Krankenhaus | author (authoringDevice) | M |
| Organisation (Krankenhaus), die das System betreibt | custodian | M |
| Krebsregister | informationRecipient | O |
Im praktischen Einsatz sind für diese Variante i.d.R. die Angaben in informant.representedOrganization und custodian.representedCustodianOrganization inhaltlich gleich.
Variante 2
Ein regionales Krebsregister erstellt auf Basis der von Ärzten bzw. Krankenhäusern eingegangenen Meldungen eine neue Meldung an das Landeskrebsregister:
| Beteiligter | Abbildung in CDA | Conf. |
|---|---|---|
| Arzt und/oder Organisation, der ursprünglichen Meldung (ggf. mehrere) | informant | M |
| medizinischer Dokumentar im regionalen Krebsregister | dataEnterer | O |
| System (Tumordokumentationssystem) im regionalen Krebsregister | author (authoringDevice) | M |
| Organisation (regionales Krebsregister), die das System betreibt | custodian | M |
| Landeskrebsregister | informationRecipient | O |
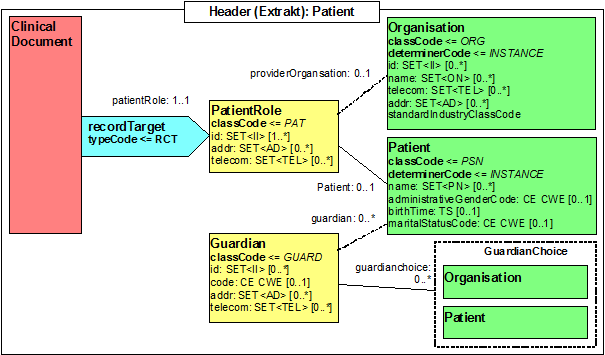
Participant: Patient (recordTarget)
Abbildung: Identifikation des Patienten
| Code | Bedeutung |
|---|---|
| F | weiblich |
| M | männlich |
| UN | undifferenziert, z.B. Hermaphrodit |
Tabelle: Geschlecht (Codesystem OID: 2.16.840.1.113883.5.1)
<recordTarget typeCode="RCT">
<patientRole classCode="PAT">
<id extension="12345678" root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999902"/>
<addr>
<streetName>Musterweg</streetName>
<houseNumber>10a</houseNumber>
<country>DE</country>
<postalCode>12345</postalCode>
<city>Musterstadt</city>
</addr>
<patient classCode="PSN" determinerCode="INSTANCE">
<name>
<prefix>Frau</prefix>
<prefix qualifier="AC">Dr. h.c.</prefix>
<given>Maria</given>
<family>Mustermann</family>
<family qualifier="BR">Musterfrau</family>
<family qualifier="AD">Musterfamilie</family>
</name>
<administrativeGenderCode code="F" codeSystem="2.16.840.1.113883.5.1"/>
<birthTime value="19500619"/>
</patient>
</patientRole>
</recordTarget>
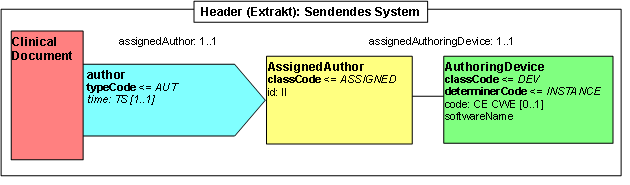
Participant: Sendendes System (author)
Abbildung: Sendendes System
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 0 | act | elm | ClinicalDocument | |||||
| 1 | part | elm | author | Autor (hier: nur das sendende System) | 1..1 | M | ||
| 2 | part | att | @typeCode | "AUT" | CS CNE | 1..1 | M | fix |
| 2 | part | elm | time | Zeitpunkt der Erstellung des Dokuments | TS | 1..1 | M | |
| 3 | part | att | @value | der eigentliche Zeitpunkt | 1..1 | M | ||
| 2 | role | elm | assignedAuthor | Sendendes System | 1..1 | M | Informationen über das sendende System | |
| 3 | role | att | @classCode | "ASSIGNED" | 1..1 | M | fix | |
| 3 | role | elm | id | ID des sendenden Systems | II | 1..1 | M | |
| 4 | role | att | @extension | eigentliche Identifikationsnummer des sendenden Systems | 1..1 | M | ||
| 4 | role | att | @root | OID für Software-Instanzen | 1..1 | M | OID, um Instanzen von Softwaresystemen eindeutig zu identifizieren. Vergeben beispielsweise durch den Softwarehersteller. | |
| 3 | ent | elm | assignedAuthoringDevice | 1..1 | M | |||
| 4 | ent | att | @classCode | "DEV" | 1..1 | M | fix | |
| 4 | ent | att | @determinerCode | "INSTANCE" | 1..1 | M | fix | |
| 4 | ent | elm | softwareName | Name der Software(-Instanz) | ST | 1..1 | M |
<author typeCode="AUT">
<time value="20120825"/>
<assignedAuthor classCode="ASSIGNED">
<id extension="eine_id_des_sendenden_systems" root="1.2.276.0.76.3.1.131.1.4.4.9999.4.999941"/>
<assignedAuthoringDevice classCode="DEV" determinerCode="INSTANCE">
<softwareName>DerHersteller DieSoftware V. 3.2.1 im KKH Musterstadt</softwareName>
</assignedAuthoringDevice>
</assignedAuthor>
</author>
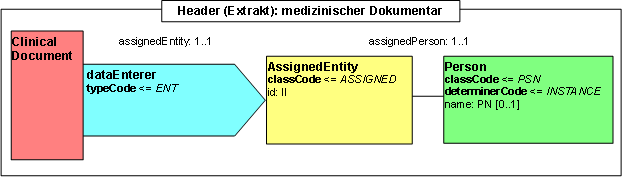
Participant: medizinischer Dokumentar (dataEnterer)
Diese Information gibt an, wer die Information in das System eingegeben hat. Üblicherweise ist dies der medizinische Dokumentar. Dieser Abschnitt ist optional.
Abbildung: medizinischer Dokumentar
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 0 | act | elm | ClinicalDocument | |||||
| 1 | part | elm | dataEnterer | Medizinischer Dokumentar | 0..1 | optional | ||
| 2 | part | att | @typeCode | "ENT" | 1..1 | optional | fix | |
| 2 | role | elm | assignedEntity | 1..1 | M | |||
| 3 | role | att | @classCode | "ASSIGNED" | 1..1 | M | fix | |
| 3 | role | elm | id | Identifikator des Dokumentars | II | 1..1 | M | |
| 4 | role | att | @extension | Identifikation des Dokumentars im sendenden System | 1..1 | M | ||
| 4 | role | att | @root | OID für Dokumentare | 1..1 | M | OID des sendenden Systems, um das Dokumentare eindeutig zu identifizieren | |
| 4 | ent | elm | assignedPerson | Dokumentar | 1..1 | M | ||
| 5 | ent | elm | name | Name des Dokumentars | 0..1 | optional | ||
| 6 | ent | elm | prefix | Anrede | ST | 0..1 | optional | z.B. Herr, Frau, ... |
| 6 | ent | elm | prefix | akademischer Titel | ST | 0..1 | optional | |
| 7 | ent | att | @qualifier | "AC" | 1..1 | optional | fix (Qualifier für akademischen Titel) | |
| 6 | ent | elm | given | Vorname | ST | 0..1 | optional | |
| 6 | ent | elm | family | Nachname | ST | 0..1 | optional |
<dataEnterer typeCode="ENT">
<assignedEntity classCode="ASSIGNED">
<id extension="eine_id_des_dokumentars" root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999942"/>
<assignedPerson>
<name>
<prefix>Frau</prefix>
<prefix qualifier="AC">Dr.</prefix>
<given>Martha</given>
<family>Meier</family>
</name>
</assignedPerson>
</assignedEntity>
</dataEnterer>
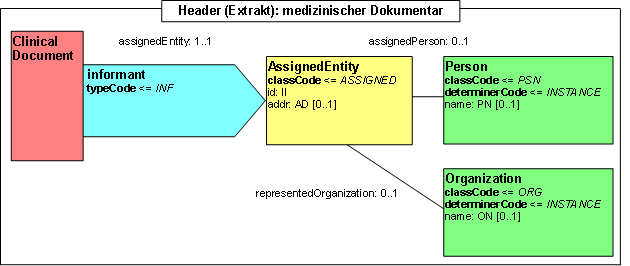
Participant: Arzt, Melder (informant)
Diese Participation gibt an, von wem die gemeldete Information stammt. Normalerweise wird die Information aus einem oder mehreren Arztbriefen entnommen. Hierüber kann angegeben werden, wer diese Arztbriefe verfasst hat. Daher kann dieser Abschnitt mehrfach vorkommen. In der Terminologie der Krebsregister entspricht dies dem Melder.
Abbildung: Arzt, Melder
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 0 | act | elm | ClinicalDocument | |||||
| 1 | part | elm | informant | Arzt, Melder | 1..* | M | ||
| 2 | part | att | @typeCode | "INF" | 1..1 | M | fix | |
| 2 | role | elm | assignedEntity | 1..1 | M | |||
| 3 | role | att | @classCode | "ASSIGNED" | 1..1 | M | fix | |
| 3 | role | elm | id | Identifikator des Melders | II | 1..1 | M | |
| 4 | role | att | @extension | Identifikation des Melders | 1..1 | M | z.B. vom empfangenden Krebsregister vergeben | |
| 4 | role | att | @root | OID für Melder | 1..1 | M | z.B. vom empfangenden Krebsregister vergeben | |
| 3 | role | elm | addr | Adresse | AD | 0..1 | ||
| 4 | role | elm | streetname | Strasse | ST | 0..1 | M | |
| 4 | role | elm | houseNumber | Hausnummer | ST | 0..1 | ||
| 4 | role | elm | postalCode | Postleitzahl | ST | 0..1 | M | PLZ ohne Länderkennzeichen |
| 4 | role | elm | city | Wohnort | ST | 0..1 | M | |
| 4 | role | elm | country | Land | ST | 0..1 | M | |
| 4 | ent | elm | assignedPerson | Melder (Person) | 0..1 | optional | Wird verwendet, wenn der Melder eine Person ist. Es soll immer eine Person oder/und eine Organisation enthalten sein. | |
| 5 | ent | att | @classCode | "PSN" | CS CNE | 1..1 | optional | fix |
| 5 | ent | att | @determinerCode | "INSTANCE" | CS CNE | 1..1 | optional | fix |
| 5 | ent | elm | name | Name des Melders | PN | 0..1 | optional | |
| 6 | ent | elm | prefix | Anrede | ST | 0..1 | optional | z.B. Herr, Frau, ... |
| 6 | ent | elm | prefix | akademischer Titel | ST | 0..1 | optional | |
| 7 | ent | att | @qualifier | "AC" | 1..1 | optional | fix (Qualifier für akademischen Titel) | |
| 6 | ent | elm | given | Vorname | SET<ST> | 0..* | optional | |
| 6 | ent | elm | family | Familienname | ST | 0..1 | optional | |
| 4 | ent | elm | representedOrganization | Melder (Organisation) | 0..1 | optional | Wird verwendet, wenn der Melder eine Organisation ist. | |
| 5 | ent | att | @classCode | "ORG" | CS CNE | 1..1 | optional | fix |
| 5 | ent | att | @determinerCode | "INSTANCE" | CS CNE | 1..1 | optional | fix |
| 5 | ent | elm | name | Name der Organisation | ON | 0..1 | optional |
<informant typeCode="INF">
<assignedEntity classCode="ASSIGNED">
<id extension="eine_id_des_melders" root="1.2.276.0.76.3.1.131.1.4.4.9999.4.999901"/>
<addr>
<streetName>Kliniksweg</streetName>
<houseNumber>125-131</houseNumber>
<country>DE</country>
<postalCode>54321</postalCode>
<city>Musterhausen</city>
</addr>
<assignedPerson classCode="PSN" determinerCode="INSTANCE">
<name>
<prefix qualifier="AC">Dr. med.</prefix>
<given>Thilo</given>
<family>Testmann</family>
</name>
</assignedPerson>
<representedOrganization classCode="ORG" determinerCode="INSTANCE">
<name>Städtisches Klinikum Musterhausen</name>
</representedOrganization>
</assignedEntity>
</informant>
Participant: Absender (custodian)
Wer hat das Dokument abgeschickt. Das ist üblicherweise entweder das Krankenhaus oder das Tumorzentrum.
Normalerweise wird das über die Transportinformation gelöst. Wenn das aber persistent mit Bestandteil des Dokumentes sein soll, dann ist der Custodian der beste Platz, weil der "Verwalter" des Dokumentes dann auch am ehesten der "Absender" ist.
Abbildung: Identifikation des Absenders
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 0 | act | elm | ClinicalDocument | |||||
| 1 | part | elm | custodian | Absender | 1..1 | M | Wer hat das Dokument abgeschickt. | |
| 2 | part | att | @typeCode | "CST" | CS CNE | 1..1 | M | |
| 2 | role | elm | assignedCustodian | 1..1 | M | |||
| 3 | role | att | @classCode | "ASSIGNED" | CS CNE | 1..1 | M |
|
| 4 | ent | elm | representedCustodianOrganisation | verwaltende/absendede Organisation | 1..1 | |||
| 5 | ent | elm | id | Identifikation der Organisation | SET<II> | 1..* | M | |
| 6 | ent | att | @extension | eigentliche ID der Organisation | 1..1 | M | In der Regel vom Datenempfänger vergeben | |
| 6 | ent | att | @root | OID der Organisation | 1..1 | M | In der Regel vom Datenempfänger vergeben | |
| 5 | ent | elm | name | Name der Organisation | ON | 0..1 | ||
| 5 | ent | elm | telecom | Kontaktinformation der Organisation | TEL | 0..0 | nicht verwendet | |
| 5 | ent | elm | addr | Adresse | AD | 0..1 | ||
| 6 | ent | elm | streetname | Strasse | ST | 0..1 | ||
| 6 | ent | elm | houseNumber | Hausnummer | ST | 0..1 | ||
| 6 | ent | elm | postalCode | Postleitzahl | ST | 0..1 | PLZ ohne Länderkennzeichen | |
| 6 | ent | elm | city | Wohnort | ST | 0..1 | ||
| 6 | ent | elm | country | Land | ST | 0..1 |
<custodian typeCode="CST">
<assignedCustodian classCode="ASSIGNED">
<representedCustodianOrganization>
<id extension="eine_id_des_datenlieferanten" root="1.2.276.0.76.3.1.131.1.4.4.9999.4.999961"/>
<name>Regionales KKR für Süd-Ostwestfalen Nord</name>
<addr>
<streetName>Register-Allee</streetName>
<houseNumber>228</houseNumber>
<country>DE</country>
<postalCode>55555</postalCode>
<city>Krebsstadt</city>
</addr>
</representedCustodianOrganization>
</assignedCustodian>
</custodian>
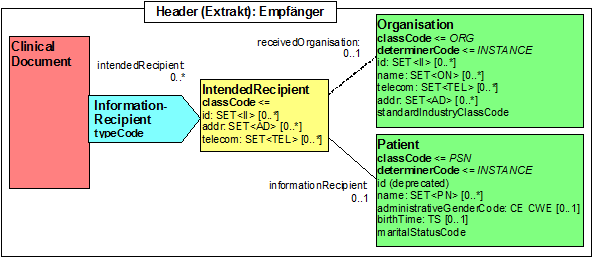
Participant: Empfänger (informationRecipient)
Als Empfänger kommen hier sowohl die Krebsregister als auch Praxen und Krankenhäuser in Frage.
In dem Attribut „informationRecipient" wird angegeben, an welches Krebsregister oder Praxis/Krankenhaus die Daten übermittelt werden. Hier wird die „scoping" Entität "Organisation" (gestrichelte Linie) genutzt.
Abbildung: Identifikation des Empfängers
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 0 | act | elm | ClinicalDocument | |||||
| 1 | part | elm | informationRecipient | Empfänger | 0..1 | optional | ||
| 2 | part | att | @typeCode | "PRCP" | CS CNE | 1..1 | M | fix |
| 2 | role | elm | intendedRecipient | 1..1 | M | |||
| 3 | role | att | @classCode | "ASSIGNED" | 1..1 | M | fix | |
| 3 | role | elm | id | ID des Datenempfängers (z.B. Krebsregister) | II | 0..0 | nicht verwendet | |
| 4 | ent | elm | informationRecipient | 0..0 | nicht verwendet | |||
| 4 | ent | elm | receivedOrganisation | 0..1 | optional | |||
| 5 | ent | elm | name | Name der Organisation | ON | 0..1 | optional | |
| 5 | ent | elm | addr | Adresse | AD | 0..1 | optional | |
| 6 | ent | elm | streetname | Strasse | ST | 0..1 | optional | |
| 6 | ent | elm | houseNumber | Hausnummer | ST | 0..1 | optional | |
| 6 | ent | elm | postalCode | Postleitzahl | ST | 0..1 | optional | PLZ ohne Länderkennzeichen |
| 6 | ent | elm | city | Wohnort | ST | 0..1 | optional | |
| 6 | ent | elm | country | Land | ST | 0..1 | optional |
<informationRecipient typeCode="PRCP">
<intendedRecipient classCode="ASSIGNED">
<receivedOrganization>
<name>Landeskrebsregister NRW</name>
<addr>
<streetName>Robert-Koch-Strasse</streetName>
<houseNumber>40</houseNumber>
<country>DE</country>
<postalCode>48149</postalCode>
<city>Münster</city>
</addr>
</receivedOrganization>
</intendedRecipient>
</informationRecipient>
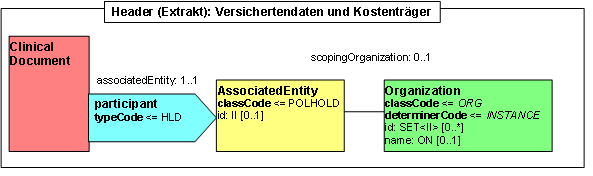
Participant: Versichertendaten und Kostenträger (participant)
Ein weiterer Beteiligter ist der Versicherte sowie der Kostenträger. Im Kontext der Krebsregister ist die Versicherungsnummer sowie die Identifikation des Kostenträgers von Interesse. Beides wird hier abgebildet. Die Angabe dieser Daten ist optional.
Abbildung: Versichertendaten und Kostenträger
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 0 | act | elm | ClinicalDocument | |||||
| 1 | part | elm | participant | 0..* | optional | |||
| 2 | part | att | @typeCode | "HLD" | CS CNE | 1..1 | optional | fix |
| 2 | role | elm | associatedEntity | Versicherungsnehmer | 1..1 | M | ||
| 3 | role | att | @classCode | "POLHOLD" | CS CNE | 1..1 | M | fix |
| 3 | role | elm | id | Versicherungsnummer | II | 0..1 | optional | |
| 4 | role | att | @extension | die eigentliche Versicherungsnummer | 1..1 | optional | ||
| 4 | role | att | @root | OID für Versicherungsnummern des jeweiligen Krankenversicherers | 1..1 | optional | ||
| 4 | ent | elm | scopingOrganization | Kostenträger | 0..1 | optional | ||
| 5 | ent | elm | id | Institutionskennzeichen (IKNR) des Kostenträgers | II | 0..1 | optional | |
| 6 | ent | att | @extension | die eigentliche IKNR | 1..1 | optional | ||
| 6 | ent | att | @root | "1.2.276.0.76.4.5" | 1..1 | optional | fix. Dies ist die OID für IK-Nummern in Deutschland | |
| 5 | ent | elm | id | Vertragskassennummer (VKNR) des Kostenträgers | II | 0..1 | optional | |
| 6 | ent | att | @extension | die eigentliche VKNR | 1..1 | optional | ||
| 6 | ent | att | @root | "1.2.276.0.76.4.7" | 1..1 | optional | fix. Dies ist die OID für VK-Nummern in Deutschland | |
| 5 | ent | elm | name | Name des Kostenträgers | ON | 0..1 | optional |
<participant typeCode="HLD">
<associatedEntity classCode="POLHOLD">
<id extension="123456789" root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999955"/>
<scopingOrganization>
<id extension="987654321" root="1.2.276.0.76.4.5"/>
<id extension="54321" root="1.2.276.0.76.4.7"/>
<name>AOK Süd-Ostwestfalen Nord</name>
</scopingOrganization>
</associatedEntity>
</participant>
Allgemeiner Aufbau des Body
An dieser Stelle sei auf den VHitG-Arztbrief verwiesen.
Abschnitt entspricht Component, Klasse entspricht Section.
TODO: Dieser Abschnitt stellt noch nicht den aktuellen Stand dar!
| Abschnitt | Kard. | Klasse | Referenz auf Abschnitt |
|---|---|---|---|
| Header | |||
| s.o. | |||
| Body | |||
| Meldebegründungdaten | 0..1 | ||
| Meldebegründung | Participant | ||
| Diagnostik | 0..* | ||
| Untersuchung | |||
| Ergebnis | |||
| Phänomen | |||
| Erkrankungsdaten | |||
| Beteiligter | Participant | ||
| Erkrankungsdaten | 0..* | ||
| Meldebegründungdaten | |||
| Erkrankung | |||
| Phänomendaten | |||
| Phänomendaten | 0..* | ||
| Phänomen | |||
| Operation | 0..* | ||
| Beteiligter | Participant | ||
| Operative Therapie | |||
| Erkrankungsdaten | |||
| Phänomendaten | |||
| Bestrahlung | 0..* | ||
| Beteiligter | Participant | ||
| Strahlentherapie | |||
| Erkrankungsdaten | |||
| Phänomendaten | |||
| Einzelbestrahlung | |||
| Medikamentendaten | 0..* | ||
| Einzelgabe | |||
| Dauergabe | |||
| Systemisch | 0..* | ||
| Beteiligter | Participant | ||
| Systemtherapie | |||
| Erkrankungsdaten | |||
| Phänomendaten | |||
| Zyklus | |||
| Zyklustag | |||
| Medikamentendaten | |||
| Status (Nachsorge und anderes Follow-up) | 0..* | ||
| Prozedur | |||
| Ergebnis | |||
| Erkrankungsdaten | |||
| Phänomendaten | |||
| Studiendaten | 0..* | ||
| Studie | |||
| Erkrankungsdaten | |||
| Abschlussdaten | 0..* | ||
| Prozedur | |||
| Ergebnis | |||
| Erkrankungsdaten | |||
| Planung | 0..* | ||
| Prozedur | |||
| Ergebnis | |||
| Erkrankungsdaten | |||
| Phänomendaten | |||
| Operation | |||
| Bestrahlung | |||
| Systemisch | |||
| Status (Nachsorge und anderes Follow-up) | |||
| Studiendaten | |||
| Diagnostik |
Tabelle 8: Dokument-Inhalte TODO Abschnitte: Section bekommen eine Template-ID. Die iwird im Rahmenb des OID-Konzepts vergeben: 1.2.276.0.76.3.1.10.? (Deutsche Krebsgesellschaft e.V. …131=DKG, 1=Version des OID-Konzeptes, 10=Template) Template Level: Documenmt/Section/Entry
graphische Übersicht
Abbildung: Abschnittsübersicht (TODO: Diagramm muss aktualisiert werden!)
<Clinicaldocument>
...
<component>
<structuredBody>
<!-- Erkrankungsdaten -->
<component>
<section>
...
</section>
</component>
<!-- Meldebegründung -->
<component>
<section>
...
</section>
</component>
...
<!-- weitere Abschnitte -->
...
</structuredBody>
</component>
</Clinicaldocument>
Abschnitte (Sections)
Nachfolgend werden die einzelnen Abschnitte im Detail erläutert.
Section: Ergänzende Patientendaten
|
|
TODO: Evtl. wird dieser Abschnitt in der Endfassung als "Nationalität" bezeichnet (mit entsprechend anderem LOINC Code). |
TODO: hier fehlt das Diagramm
| Template ID | 1.2.276.0.76.3.1.131.1.10.2.11 | |
| General Description | In diesem Abschnitt werden ergänzende Daten des Patienten übermittelt (derzeit nur die Nationalität). | |
| LOINC Code | Opt. | Description |
| 52460-3 | O | Patient Information |
| Lvl | RIM | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|
| 1 | act | section | 0..1 | optional | |||
| 2 | act | @classCode | "DOCSECT" | CS CNE | 1..1 | required | |
| 2 | act | @moodCode | "EVN" | CS CNE | 1..1 | required | |
| 2 | act | templateId | II | 1..1 | M | ||
| 3 | act | @root | "1.2.276.0.76.3.1.131.1.10.2.11" | 1..1 | M | fix | |
| 2 | act | code | CE CWE | 0..1 | optional | ||
| 3 | act | @code | "52460-3" | 1..1 | optional | fix | |
| 3 | act | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | optional | fix | |
| 2 | act | title | "Ergänzende Patientendaten" | ST | 1..1 | required | |
| 2 | act | text | textliche Beschreibung des codierten Inhalts der Section | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 2 | rel | entry | 1..1 | required | |||
| 3 | act | observation | 1..1 | required | |||
| 4 | act | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | code | CD CWE | 1..1 | required | ||
| 5 | act | @code | "66476-3" | 1..1 | required | fix: Country of citizenship | |
| 5 | act | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | required | fix: LOINC | |
| 4 | act | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | value | Nationalität | CD | 1..1 | required | |
| 5 | act | @code | Landescode (ISO-3166-1 ALPHA-2) | 1..1 | required | Value Set: 1.3.6.1.4.1.12559.11.10.1.3.1.42.4 (VS11_epSOSCountry) | |
| 5 | act | @codeSystem | "1.0.3166.1.2.2" | 1..1 | required | fix: ISO-3166-1 ALPHA-2 |
<section>
<templateId root="1.2.276.0.76.3.1.131.1.10.2.11"/>
<code code="52460-3" codeSystem="2.16.840.1.113883.6.1"/>
<title>Ergänzende Patientendaten</title>
<text>
<paragraph>
Nationalität: deutsch
</paragraph>
</text>
<entry>
<observation classCode="OBS" moodCode="EVN">
<code code="66476-3" codeSystem="2.16.840.1.113883.6.1"/>
<text>
Nationalität: deutsch
</text>
<value xsi:type="CD" code="DE" codeSystem="1.0.3166.1.2.2"/>
</observation>
</entry>
</section>
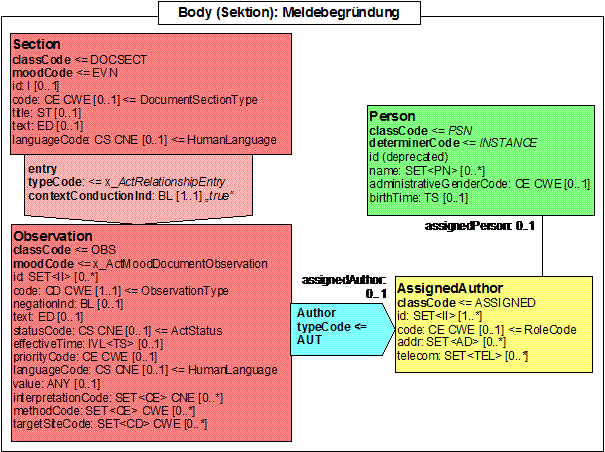
Section: Meldebegründungsdaten
| Template ID | 1.2.276.0.76.3.1.131.1.10.2.1 | |
| General Description | In diesem Abschnitt wird die Begründung für die Meldung übermittelt. | |
| LOINC Code | Opt. | Description |
| 64292-6 | O | Release of information consent |
Eine Meldebegründung gibt den rechtlichen Kontext der Meldung wieder. Dies unterscheidet sich von Bundesland zu Bundesland. In Ländern mit Meldepflicht muss der Patient in der Regel informiert werden. Ausnahmen gibt es ggf. wenn der Patient verstorben ist oder ihm eine Mitteilung nicht zugemutet werden kann (oder bei Meldungen von Pathologen). Bei Meldepflicht gibt es grundsätzlich ein Widerspruchsrecht. Bei Melderecht muss der Patient zustimmen.
Weitere Variationen bestehen im Einverständnis zur Nutzung der Daten für weitergehende Forschung. An dieser Stelle sollte auch die Zustimmung zur Meldung ans klinische Krebsregister berücksichtigt werden. Diese kann ggf. zukünftig auch nach unterschiedlichen Nutzungszwecken unterschieden werden und wird zu einem späteren Zeitpunkt berücksichtigt.
Abbildung: Observation für die Meldebegründung
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | section | 1..1 | required | |||
| 2 | act | att | @classCode | "DOCSECT" | CS CNE | 1..1 | required | |
| 2 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | |
| 2 | act | elm | templateID | Meldebegründungsabschnitt | II | 1..1 | required | |
| 3 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.2.1" | 1..1 | required | fix | |
| 2 | act | elm | code | Code für Meldebegründungsabschnitt | CE CWE | 0..1 | optional | |
| 3 | act | att | @code | "64292-6" | 1..1 | optional | fix | |
| 3 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | optional | fix | |
| 2 | act | elm | title | "Meldebegründung" | ST | 1..1 | required | fix |
| 2 | act | elm | text | textliche Beschreibung des codierten Inhalts der Section | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 2 | rel | elm | entry | 1..1 | required | |||
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | id | ID der Meldebegründung | II | 0..1 | optional | |
| 5 | act | att | @root | OID für Meldebegründungen | 1..1 | optional | OID des sendenden System, um Meldebegründungen eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der Meldebegründung im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 0..1 | required | ||
| 5 | act | att | @code | "gekidMeldebegruendung" | 1..1 | required | fix: GEKID Meldebegründung | |
| 5 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | optional | fix: DKG-Labels | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Meldebegründung | TS | 0..1 | optional | Das Datum, an dem der Patient unterrichtet wurde oder an dem er zugestimmt hat. |
| 4 | act | elm | value | Meldebegrüdung | CD | 1..1 | required | |
| 5 | act | att | @code | eigentliche Meldebegründung | 1..1 | required | Value Set: abhängig vom Bundesland | |
| 5 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.2" | 1..1 | required | fix: GEKID Meldebegründung | |
| 5 | act | elm | qualifier | CR | 0..* | optional | für jeden Gültigkeitsbereich darf maximal 1 Qualifier übermittelt werden | |
| 6 | act | elm | name | Gültigkeitsbereich der Zustimmung | CV | 1..1 | required | |
| 7 | act | att | @code | Code für den Gültigkeitsbereich | 1..1 | required | Codesystem: 1.2.276.0.76.3.1.131.1.5.63 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.63" | 1..1 | required | fix | |
| 6 | act | elm | value | ja/nein-Angabe | CV | 1..1 | required | |
| 7 | act | att | @code | "true" oder "false" | 1..1 | required | Codesystem: 1.2.276.0.76.3.1.131.1.5.61 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.61" | 1..1 | required | fix | |
| 4 | part | elm | author | 0..0 | nicht verwendet |
|
|
Bei nachträglichem Widerspruch zur Übermittlung sind die vorher übermittelten Daten wieder zu löschen. TODO: Hierfür sollte eine separate Dokument-Art spezifiziert werden. Da jedoch der Widerspruch zur Übermittlung untergeordnete Bedeutung besitzt und auch die organisatorischen und gesetzlichen Rahmenbedingungen nicht geklärt sind, wird dies in einer späteren Version dieses Leitfadens geschehen. |
Qualifier: Gültigkeitsbereich der Zustimmung
In einem bzw. mehreren Qualifiern kann angegeben werden, an welche Empfänger die im Dokument enthaltenen Daten übermittelt werden dürfen oder nicht.
Wird kein solcher Qualifier übermittelt, so wird von einer Zustimmung für die Übermittlung an das epidemiologische Krebsregister bzw. das Landeskrebsregister ausgegangen. (TODO: Diese Aussage muss noch geprüft werden!)
Beispiel
Das 1. Beispiel entspricht der obigen Tabelle. Es wird zukünftig in dem 2. Beispiel aufgehen. Da das 2. Beispiel noch nicht ausmodelliert ist, ist bis auf weiteres das 1. Beispiel relevant.
<section classCode="DOCSECT" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.2.1"/>
<code code="64292-6" codeSystem="2.16.840.1.113883.6.1"/>
<title>Meldebegründungsdaten</title>
<text>
<paragraph>
Der Patient hat in die Meldung an das epidemiologische Krebsregister eingewilligt.
Der Patient hat der Meldung an das klinische Krebsregister widersprochen.
</paragraph>
</text>
<entry>
<observation classCode="OBS" moodCode="EVN">
<id extension="eine_meldebegruendungs_id"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999916"/>
<code code="gekidMeldebegruendung"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
Patient hat eingewilligt
Gilt für epidemiologisches Krebsregister
Gilt nicht für epidemiologisches Krebsregister
</text>
<effectiveTime value="20120724"/>
<value xsi:type="CD" code="E"
codeSystem="1.2.276.0.76.3.1.131.1.5.2">
<qualifier>
<name code="EKR"
codeSystem="1.2.276.0.76.3.1.131.1.5.63"/>
<value xsi:type="CD" code="true"
codeSystem="1.2.276.0.76.3.1.131.1.5.61"/>
</qualifier>
<qualifier>
<name code="KKR"
codeSystem="1.2.276.0.76.3.1.131.1.5.63"/>
<value xsi:type="CD" code="false"
codeSystem="1.2.276.0.76.3.1.131.1.5.61"/>
</qualifier>
</value>
</observation>
</entry>
</section>
<section>
<templateId root="1.2.276.0.76.3.1.131.1.10.2.1"/>
<code code=" ?????" codeSystem="2.16.840.1.113883.6.1"
codeSystemName="LOINC"/>
<title>Meldebegründung</title>
<text>Der Patient hat in die Meldung eingewilligt.</text>
<entry>
<!-- Meldebegründung mit Datum -->
<observation classCode="OBS" moodCode="EVN">
<id>3473847/01</id> <!-- optionale ID für Referenzzwecke -->
<!-- Wo würde dargestellt, wo die Meldebegründung erstellt wurde,
Referenz auf Participant -->
<code code="gekidMeldebegruendung" codeSystem="1.2.276.0.76.3.1.131.1.5.1"
codeSystemName="DKG-Labels" displayName="Meldebegründung"/>
<statusCode code="completed"/>
<effectiveTime>
<low value="20101022"/>
</effectiveTime>
<value xsi:type="CD"
code="E" displayName="Meldung an EKR-BW "
codeSystem="1.2.276.0.76.3.1.131.1.5.2"
codeSystemName="Meldebegruendung"/>
</value>
</observation>
<!-- Kodierung der Zustimmung -->
<observation classCode="OBS" moodCode="EVN">
<code code="?????" codeSystem="??????"
codeSystemName="LOINC" displayName="Zustimmung"/>
<statusCode code="completed"/>
<value xsi:type="CD"
code="????" displayName="?????"
codeSystem="?????"
codeSystemName="?????"/>
</value>
</observation>
<!-- Kodierung der Information -->
<observation classCode="OBS" moodCode="EVN">
<code code="?????" codeSystem="??????"
codeSystemName="LOINC" displayName="Information über Meldung"/>
<statusCode code="completed"/>
<value xsi:type="CD"
code="????" displayName="?????"
codeSystem="?????"
codeSystemName="?????"/>
</value>
</observation>
<!-- Kodierung des Widerspruchs -->
<observation classCode="OBS" moodCode="EVN">
<code code="?????" codeSystem="??????"
codeSystemName="LOINC" displayName="Widerspruch gegen Meldung"/>
<statusCode code="completed"/>
<value xsi:type="CD"
code="????" displayName="?????"
codeSystem="?????"
codeSystemName="?????"/>
</value>
</observation>
</entry>
</section>
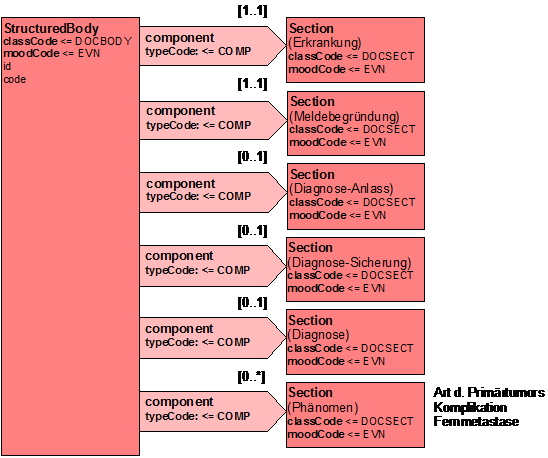
Section: Diagnostik
| Template ID | 1.2.276.0.76.3.1.131.1.10.2.3 | |
| General Description | In diesem Abschnitt werden die Diagnostikdaten zum Patienten übermittelt. | |
| LOINC Code | Opt. | Description |
| 29308-4 | O | Diagnosis |
Abbildung: Diagnostik
|
|
TODO: An dieser Stelle sei darauf verwiesen, dass hier ein Abgleich mit dem Komponentenmodell für die Tumordiagnosen aus dem Diagnoseleitfaden noch erfolgen muss. |
Die Diagnostik umfasst die in den Unterabschnitten aufgeführten Punkte, die jeweils über separate Observations ausgedrückt werden. Die nachfolgende Tabelle stellt das Grundgerüst für den Diagnostik-Abschnitt dar, das in den jeweiligen Unterabschnitten als Entry Template detailliert ist.
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | section | 1..1 | required | |||
| 2 | act | att | @classCode | "DOCSECT" | CS CNE | 1..1 | required | |
| 2 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | |
| 2 | act | elm | templateId | Diagnostik-Abschnitt | II | 1..1 | required | |
| 3 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.2.3" | 1..1 | required | fix | |
| 2 | act | elm | code | Code für Diagnostik-Abschnitt | CE CWE | 0..1 | optional | |
| 3 | act | att | @code | "29308-4" | 1..1 | optional | fix: Diagnosis | |
| 3 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | optional | fix: LOINC | |
| 2 | act | elm | title | "Diagnostik" | ST | 1..1 | required | fix |
| 2 | act | elm | text | textliche Beschreibung des codierten Inhalts der Section | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 2 | rel | elm | entry | 1..* | required | |||
| 3 | act | elm | observation | Observation | 1..1 | required | ||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | Unterelemente lt. Entry Template | zur Detaillierung der möglichen Observations vgl. die Unterabschnitte (Entry Templates) |
<section classCode="DOCSECT" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.2.3"/>
<code code="29308-4" codeSystem="2.16.840.1.113883.6.1"/>
<title>Diagnostik</title>
<text>
<paragraph>
Histologiebefund H4711/2012 der Pathologie Universitätsklinikum Musterstadt vom 24.03.2011:<br/>
Intraduktales papilläres Adenokarzinom mit Invasion, G2, T-Zell.<br/>
Primärtumor ist gesichert, Grobstadium: lokal begrenzt<br/>
Anlass der Diagnose: Screening
</paragraph>
<paragraph>
Früherer Tumor ist bekannt:<br/>
05/2009: Bösartige Neubildung Colon ascendens<br/>
Frühere Chemotherapie: ja<br/>
Frühere Strahlentherapie: unbekannt
</paragraph>
<list>
<caption>Begleiterkrankungen:</caption>
<item>Diabetes mellitus mit Ketoazidose seit 11/2003</item>
</list>
<paragraph>
Tumorklassifikation vom 26.03.2011: UICC IV<br/>
yr pT3C4 pN3(SN)C5(4/5) cM1C2 S2 L1 V1 PnX<br/>
Lymphknoten befallen/untersucht: 13/18
</paragraph>
<paragraph>
...
</paragraph>
...
</text>
<entry>
<observation classCode="OBS" moodCode="EVN">
...
</observation>
</entry>
<entry>
<observation classCode="OBS" moodCode="EVN">
...
</observation>
</entry>
...
</section>
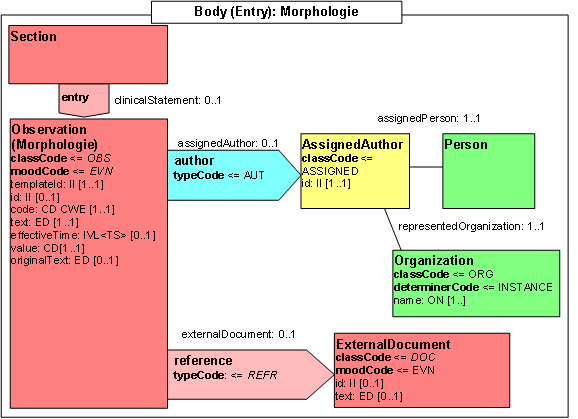
Entry: Morphologie
| Template ID | 1.2.276.0.76.3.1.131.1.10.3.3 | |
| General Description | Angaben zur Morphologie des Tumors | |
|
|
TODO: Abgleich mit dem Diagnoseleitfaden ist erforderlich |
Abbildung: Morphologie
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | templateId | Morphologie | II | 1..1 | required | |
| 5 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.3.3" | 1..1 | required | fix | |
| 4 | act | elm | id | ID der diagnostischen Angabe | II | 0..1 | optional | |
| 5 | act | att | @root | OID für diagnostische Angaben | 1..1 | optional | OID des sendenden System, um diagnostische Angaben eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der diagnostischen Angabe im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | "31205-8" | 1..1 | required | fix | |
| 5 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | required | fix: LOINC | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung | TS | 0..1 | optional | Das Datum, an dem die Diagnose gestellt wurde |
| 4 | act | elm | value | Code für die Morphologie | CD | 1..1 | required | |
| 5 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.6.43.1 | |
| 5 | act | att | @codeSystem | "2.16.840.1.113883.6.43.1" | 1..1 | required | fix | |
| 5 | act | elm | originalText | Freitext des Originalbefundes | ED | 0..1 | optional | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | Dignität | CV | 1..1 | required | |
| 7 | act | att | @code | "335" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.3.7.1.0" | 1..1 | required | fix: SCIPHOX | |
| 6 | act | elm | value | Code für die Dignität | CV | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 1.2.276.0.76.5.335 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.335" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | histopathologisches Grading | CV | 1..1 | required | |
| 7 | act | att | @code | "336" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.3.7.1.0" | 1..1 | required | fix: SCIPHOX | |
| 6 | act | elm | value | Code für das histopathologische Grading | CV | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 1.2.276.0.76.5.336 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.336" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | Immunophänotyp | CV | 1..1 | required | |
| 7 | act | att | @code | "413" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.3.7.1.0" | 1..1 | required | fix: SCIPHOX | |
| 6 | act | elm | value | Code für den Immunophänotyp | CV | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 1.2.276.0.76.5.413 TODO: diese OID wurde offenbar doppelt vergeben (auch für ICD-10-GM 2013!) | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.413" | 1..1 | required | fix TODO: diese OID wurde offenbar doppelt vergeben (auch für ICD-10-GM 2013!) | |
| 4 | part | elm | author | Autor des Pathologie-Befundes | 0..1 | optional | wird nur übermittelt, wenn das pathologische Institut bekannt ist | |
| 5 | part | att | @typeCode | "AUT" | CS CNE | 1..1 | optional | fix |
| 5 | part | elm | time | Zeitpunkt | TS | 1..1 | required | nur aufgrund von CDA-Konformität |
| 6 | part | att | @nullFlavor | "UNK" | 1..1 | required | fix | |
| 5 | role | elm | assignedAuthor | Pathologisches Institut | 1..1 | required | Informationen über das pathologische Institut | |
| 6 | role | att | @classCode | "ASSIGNED" | 1..1 | required | fix | |
| 6 | role | elm | id | ID des sendenden Systems für Pathologische Institute | II | 1..1 | M | Es muss entweder die Kombination der Attribute root und extension oder das Attribut nullFlavor übermittelt werden |
| 7 | role | att | @root | OID des sendenden Systems für Pathologische Institute | 0..1 | M | ||
| 7 | role | att | @extension | eigentliche Identifikationsnummer des Pathologischen Instituts | 0..1 | M | ||
| 7 | role | att | @nullFlavor | "UNK" | 0..1 | M | verwenden, wenn keine ID des pathologischen Instituts bekannt ist | |
| 6 | ent | elm | assignedPerson | 1..1 | required | nur aufgrund von CDA-Konformität | ||
| 7 | ent | att | @nullFlavor | "UNK" | 1..1 | required | fix | |
| 6 | ent | elm | representedOrganization | Pathologisches Institut | 1..1 | required | ||
| 7 | ent | att | @classCode | "ORG" | 1..1 | required | ||
| 7 | ent | att | @determinerCode | "INSTANCE" | 1..1 | required | ||
| 7 | ent | elm | name | Name des pathologischen Instituts | ON | 1..1 | required | |
| 4 | rel | elm | reference | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "REFR" | 1..1 | required | fix | |
| 5 | act | elm | externalDocument | 1..1 | required | |||
| 6 | act | att | @classCode | "DOC" | 1..1 | required | fix | |
| 6 | act | att | @moodCode | "EVN" | 1..1 | required | fix | |
| 6 | act | elm | id | ID (Befundnummer) des Pathologie-Befundes | II | 0..1 | M | Wenn keine OID verfügbar ist, kann die Befundnummer auch ausschließlich im text-Element übermittelt werden |
| 7 | act | att | @root | OID für Befunde eines bestimmten pathologischen Instituts | 1..1 | required | OID des sendenden System, um Befunde eines bestimmten pathologischen Instituts eindeutig zu identifizieren | |
| 7 | act | att | @extension | Befundnummer des Pathologie-Befundes | 1..1 | required | ||
| 6 | act | elm | text | Befundnummer des Pathologie-Befundes | ED | 1..1 | required |
<observation classCode="OBS" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.3.3"/>
<id extension="diag12345"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999907"/>
<code code="31205-8"
codeSystem="2.16.840.1.113883.6.1"/>
<text>
Histologiebefund der Pathologie Universitätsklinikum Musterstadt vom 24.03.2011:
Intraduktales papilläres Adenokarzinom mit Invasion, G2, T-Zell
</text>
<effectiveTime value="20110324"/>
<value xsi:type="CD" code="8503"
codeSystem="2.16.840.1.113883.6.43.1">
<originalText>
Intraduktales papilläres Adenokarzinom mit Invasion,
G2, T-Zell
</originalText>
<qualifier>
<name code="335"
codeSystem="2.16.840.1.113883.3.7.1.0"/>
<value xsi:type="CD" code="3"
codeSystem="1.2.276.0.76.5.335"/>
</qualifier>
<qualifier>
<name code="336"
codeSystem="2.16.840.1.113883.3.7.1.0"/>
<value xsi:type="CD" code="2"
codeSystem="1.2.276.0.76.5.336"/>
</qualifier>
<qualifier>
<name code="413"
codeSystem="2.16.840.1.113883.3.7.1.0"/>
<value xsi:type="CD" code="5"
codeSystem="1.2.276.0.76.5.413"/>
</qualifier>
</value>
<author typeCode="AUT">
<time nullFlavor="UNK"/>
<assignedAuthor classCode="ASSIGNED">
<id nullFlavor="UNK"/>
<assignedPerson nullFlavor="UNK"/>
<representedOrganization classCode="ORG" determinerCode="INSTANCE">
<name>Pathologie Universitätsklinikum Musterstadt</name>
</representedOrganization>
</assignedAuthor>
</author>
<reference typeCode="REFR">
<externalDocument classCode="DOC" moodCode="EVN">
<id extension="H4711/2012"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999955"/>
<text>H4711/2012</text>
</externalDocument>
</reference>
</observation>
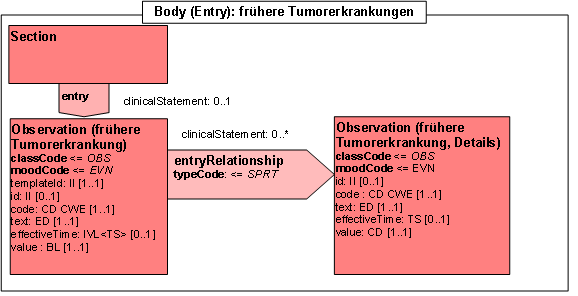
Entry: frühere Tumorerkrankungen
| Template ID | 1.2.276.0.76.3.1.131.1.10.3.4 | |
| General Description | Angaben zu früheren Tumorerkrankungen des Patienten | |
Abbildung: frühere Tumorerkrankungen
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | templateId | frühere Tumorerkrankungen | II | 1..1 | required | |
| 5 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.3.4" | 1..1 | required | fix | |
| 4 | act | elm | id | ID der diagnostischen Angabe | II | 0..1 | optional | |
| 5 | act | att | @root | OID für diagnostische Angaben | 1..1 | optional | OID des sendenden System, um diagnostische Angaben eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der diagnostischen Angabe im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | "56837-8" | 1..1 | required | fix | |
| 5 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | required | fix: LOINC | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung | TS | 0..1 | optional | Das Datum, an dem die Information festgestellt wurde |
| 4 | act | elm | value | Ja/Nein-Angabe, ob frühere Tumoren bekannt sind | BL | 1..1 | required | Es wird entweder das value-Attribut oder das nullFlavor-Attribut übermittelt |
| 5 | act | att | @value | "true" oder "false" | 0..1 | M | ||
| 5 | act | att | @nullFlavor | "UNK" | 0..1 | M | fix | |
| 4 | rel | elm | entryRelationship | 0..* | optional | |||
| 5 | rel | att | @typeCode | "REFR" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | Angaben zu einem früheren Tumor | ||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | id | ID der früheren Tumorerkrankung | II | 0..1 | optional | |
| 7 | act | att | @root | OID für früheren Tumorerkrankungen | 1..1 | required | OID des sendenden System, um frühere Tumorerkrankungen eindeutig zu identifizieren | |
| 7 | act | att | @extension | ID der früheren Tumorerkrankung im sendenden System | 1..1 | required | ||
| 6 | act | elm | code | CD CWE | 1..1 | required | ||
| 7 | act | att | @code | "NEO" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.342" | 1..1 | required | fix: HL7-D Typisierung Diagnose | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | effectiveTime | Zeitpunkt der Diagnose der früheren Tumorerkrankung | TS | 0..1 | optional | Das Datum, an dem die frühere Tumorerkrankung diagnostiziert wurde |
| 6 | act | elm | value | Diagnose der früheren Tumorerkrankung | CD | 1..1 | required | |
| 7 | act | att | @code | Code für die frühere Tumorerkrankung | 1..1 | required | Codesystem ICD-10 (OID: jahresabhängig) | |
| 7 | act | att | @codeSystem | OID des Codesystems | 1..1 | required | ICD-10 (jahresabhängig) |
<observation classCode="OBS" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.3.4"/>
<id extension="1234004"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999919"/>
<code code="56837-8"
codeSystem="2.16.840.1.113883.6.1"/>
<text>
Früherer Tumor: ja
</text>
<effectiveTime value="20110326"/>
<value xsi:type="BL" value="true"/>
<entryRelationship typeCode="REFR">
<observation classCode="OBS" moodCode="EVN">
<id extension="frtumor12345"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999908"/>
<code code="NEO"
codeSystem="1.2.276.0.76.5.342"/>
<text>
05/2009: Bösartige Neubildung Colon ascendens
</text>
<effectiveTime value="200905"/>
<value xsi:type="CD" code="C18.2"
codeSystem="1.2.276.0.76.5.356"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="REFR">
<observation classCode="OBS" moodCode="EVN">
...
</observation>
</entryRelationship>
...
</observation>
Entry: TNM-Klassifikation
| Template ID | 1.2.276.0.76.3.1.131.1.10.3.5 | |
| General Description | TNM-Klassifikation | |
In einer Diagnostik-Sektion sind mehrere Entries des Typs TNM-Klassifikation zulässig, beispielsweise um sowohl die klinische als auch die pathologische Beurteilung zu übermitteln.
|
|
TODO: Abgleich mit dem Diagnoseleitfaden ist erforderlich |
TODO: Diagramm ergänzen
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | templateId | TNM-Klassifikation | II | 1..1 | required | |
| 5 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.3.5" | 1..1 | required | fix | |
| 4 | act | elm | id | ID der diagnostischen Angabe | II | 0..1 | optional | |
| 5 | act | att | @root | OID für diagnostische Angaben | 1..1 | optional | OID des sendenden System, um diagnostische Angaben eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der diagnostischen Angabe im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | "tnmStage" | 1..1 | required | fix | |
| 5 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung | TS | 0..1 | optional | Das Datum, an dem die Diagnose gestellt wurde |
| 4 | act | elm | value | Code für das UICC-Stadium | CD | 1..1 | required | |
| 5 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 5 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | TNM a-Symbol | CV | 1..1 | required | Stadium bei Autopsie festgestellt |
| 7 | act | att | @code | "tnmASymbol" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | Code für das a-Symbol | CV | 1..1 | required | |
| 7 | act | att | @code | "a" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | TNM y-Symbol | CV | 1..1 | required | Stadium nach neoadjuvanter Therapie |
| 7 | act | att | @code | "tnmYSymbol" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | Code für das y-Symbol | CV | 1..1 | required | |
| 7 | act | att | @code | "y" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | TNM r-Symbol | CV | 1..1 | required | Stadium eines Rezidivs |
| 7 | act | att | @code | "tnmRSymbol" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | Code für das r-Symbol | CV | 1..1 | required | |
| 7 | act | att | @code | "r" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | T-Stadium | CD CWE | 1..1 | required | Tumor |
| 7 | act | att | @code | "tnmT" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | Code für das T-Stadium | CD | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | Art der Sicherung | CV | 1..1 | required | |
| 7 | act | att | @code | "tnmCp" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | klinisch oder pathologisch | CV | 1..1 | required | |
| 7 | act | att | @code | "c" oder "p" | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | C-Faktor | CV | 1..1 | required | |
| 7 | act | att | @code | "tnmCFactor" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | C-Faktor (Certainty) | CV | 1..1 | required | |
| 7 | act | att | @code | Code für Certainty Faktor | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | m-Symbol | CV | 1..1 | required | |
| 7 | act | att | @code | "tnmMSymbol" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | m-Symbol | CV | 1..1 | required | Multiplizität |
| 7 | act | att | @code | "m" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | N-Stadium | CD CWE | 1..1 | required | Nodalstatus |
| 7 | act | att | @code | "tnmN" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | Code für das N-Stadium | CD | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | Art der Sicherung | CV | 1..1 | required | |
| 7 | act | att | @code | "tnmCp" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | klinisch oder pathologisch | CV | 1..1 | required | |
| 7 | act | att | @code | "c" oder "p" | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | SN | CV | 1..1 | required | Feststellung durch Sentinel Node Biopsie |
| 7 | act | att | @code | "tnmSn" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | SN | CV | 1..1 | required | Multiplizität |
| 7 | act | att | @code | "SN" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | i | CV | 1..1 | required | Immunhistochemie |
| 7 | act | att | @code | "tnmI" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | i (Immunhistochemie) | CV | 1..1 | required | |
| 7 | act | att | @code | Code für Immunhistochemie ("i+" oder "i-") | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | mol | CV | 1..1 | required | RT-PCR |
| 7 | act | att | @code | "tnmMol" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | mol (RT-PCR) | CV | 1..1 | required | |
| 7 | act | att | @code | Code für RT-PCR ("mol+" oder "mol-") | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | C-Faktor | CV | 1..1 | required | |
| 7 | act | att | @code | "tnmCFactor" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | C-Faktor (Certainty) | CV | 1..1 | required | |
| 7 | act | att | @code | Code für Certainty Faktor | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | M-Stadium | CD CWE | 1..1 | required | Metastasen |
| 7 | act | att | @code | "tnmM" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | Code für das M-Stadium | CD | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | Art der Sicherung | CV | 1..1 | required | |
| 7 | act | att | @code | "tnmCp" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | klinisch oder pathologisch | CV | 1..1 | required | |
| 7 | act | att | @code | "c" oder "p" | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | SN | CV | 1..1 | required | Feststellung durch Sentinel Node Biopsie |
| 7 | act | att | @code | "tnmSn" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | SN | CV | 1..1 | required | Multiplizität |
| 7 | act | att | @code | "SN" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | i | CV | 1..1 | required | Immunhistochemie |
| 7 | act | att | @code | "tnmI" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | i (Immunhistochemie) | CV | 1..1 | required | |
| 7 | act | att | @code | Code für Immunhistochemie ("i+" oder "i-") | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | mol | CV | 1..1 | required | RT-PCR |
| 7 | act | att | @code | "tnmMol" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | mol (RT-PCR) | CV | 1..1 | required | |
| 7 | act | att | @code | Code für RT-PCR ("mol+" oder "mol-") | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | C-Faktor | CV | 1..1 | required | |
| 7 | act | att | @code | "tnmCFactor" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | C-Faktor (Certainty) | CV | 1..1 | required | |
| 7 | act | att | @code | Code für Certainty Faktor | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | S-Stadium | CD CWE | 1..1 | required | Serumtumormarker |
| 7 | act | att | @code | "tnmS" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | Code für das S-Stadium | CD | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | L-Stadium | CD CWE | 1..1 | required | Lymphgefäßinvasion |
| 7 | act | att | @code | "tnmL" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | Code für das L-Stadium | CD | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | V-Stadium | CD CWE | 1..1 | required | Veneninvasion |
| 7 | act | att | @code | "tnmV" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | Code für das V-Stadium | CD | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | Pn-Stadium | CD CWE | 1..1 | required | Perineuralinvasion |
| 7 | act | att | @code | "tnmPn" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | Code für das Pn-Stadium | CD | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | untersuchte Lymphknoten | CD CWE | 1..1 | required | |
| 7 | act | att | @code | "21894-1" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | required | fix: LOINC | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | PQ | 1..1 | required | ||
| 7 | act | att | @value | Anzahl untersuchter Lymphknoten | 1..1 | required | ||
| 7 | act | att | @unit | "1" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | befallene Lymphknoten | CD CWE | 1..1 | required | |
| 7 | act | att | @code | "21893-3" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | required | fix: LOINC | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | PQ | 1..1 | required | ||
| 7 | act | att | @value | Anzahl befallener Lymphknoten | 1..1 | required | ||
| 7 | act | att | @unit | "1" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | untersuchte Sentinel-Lymphknoten | CD CWE | 1..1 | required | |
| 7 | act | att | @code | "SentinelNodesExamined" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | PQ | 1..1 | required | ||
| 7 | act | att | @value | Anzahl untersuchter Sentinel-Lymphknoten | 1..1 | required | ||
| 7 | act | att | @unit | "1" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | befallene Sentinel-Lymphknoten | CD CWE | 1..1 | required | |
| 7 | act | att | @code | "SentinelNodesPositive" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 6 | act | elm | value | PQ | 1..1 | required | ||
| 7 | act | att | @value | Anzahl befallener Sentinel-Lymphknoten | 1..1 | required | ||
| 7 | act | att | @unit | "1" | 1..1 | required | fix |
Das folgende Beispiel stellt das Maximum der möglichen Angaben dar, wohl wissend, dass dies aus medizinisch-fachlicher Sicht nicht korrekt ist.
<observation classCode="OBS" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.3.5"/>
<id extension="tnm12345"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999909"/>
<code code="tnmStage"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
Tumorklassifikation vom 26.03.2011: ayr UICC IV
</text>
<effectiveTime value="20110326"/>
<value xsi:type="CD" code="IV"
codeSystem="2.16.840.1.113883.15.6">
<qualifier>
<name code="tnmASymbol"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="a"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmYSymbol"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="y"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmRSymbol"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="r"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
</value>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="tnmT"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
pT3amC4
</text>
<value xsi:type="CD" code="T3a"
codeSystem="2.16.840.1.113883.15.6">
<qualifier>
<name code="tnmCp"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="p"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmCFactor"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="C4"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmMSymbol"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="m"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
</value>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="tnmN"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
pN3(SN)(i+)(mol+)C5
</text>
<value xsi:type="CD" code="N3"
codeSystem="2.16.840.1.113883.15.6">
<qualifier>
<name code="tnmCp"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="p"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmSn"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="SN"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmI"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="i+"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmMol"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="mol+"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmCFactor"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="C5"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
</value>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="tnmM"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
cM1(SN)(i+)(mol+)C2
</text>
<value xsi:type="CD" code="M1"
codeSystem="2.16.840.1.113883.15.6">
<qualifier>
<name code="tnmCp"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="c"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmSn"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="SN"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmI"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="i+"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmMol"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="mol+"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
<qualifier>
<name code="tnmCFactor"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="C2"
codeSystem="2.16.840.1.113883.15.6"/>
</qualifier>
</value>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="tnmS"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
S2
</text>
<value xsi:type="CD" code="S2"
codeSystem="2.16.840.1.113883.15.6"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="tnmL"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
L1
</text>
<value xsi:type="CD" code="L1"
codeSystem="2.16.840.1.113883.15.6"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="tnmV"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
V1
</text>
<value xsi:type="CD" code="V1"
codeSystem="2.16.840.1.113883.15.6"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="tnmPn"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
PnX
</text>
<value xsi:type="CD" code="PnX"
codeSystem="2.16.840.1.113883.15.6"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="21894-1"
codeSystem="2.16.840.1.113883.6.1"/>
<text>
Lymphknoten untersucht: 18
</text>
<value xsi:type="PQ" value="18" unit="1"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="21893-3"
codeSystem="2.16.840.1.113883.6.1"/>
<text>
Lymphknoten befallen: 13
</text>
<value xsi:type="PQ" value="13" unit="1"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="SentinelNodesExamined"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
Sentinel-Lymphknoten untersucht: 5
</text>
<value xsi:type="PQ" value="5" unit="1"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="SentinelNodesPositive"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
Sentinel-Lymphknoten befallen: 4
</text>
<value xsi:type="PQ" value="4" unit="1"/>
</observation>
</entryRelationship>
</observation>
Entry: Ann Arbor Stadium
| Template ID | 1.2.276.0.76.3.1.131.1.10.3.6 | |
| General Description | In diesem Entry wird das Ann Arbor Stadium übermittelt. | |
|
|
TODO: offizielles Score-Modell verwenden, Abgleich mit Diagnoseleitfaden |
Abbildung: Ann Arbor Stadium
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | templateId | Ann Arbor Stadium | II | 1..1 | required | |
| 5 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.3.6" | 1..1 | required | fix | |
| 4 | act | elm | id | ID der diagnostischen Angabe | II | 0..1 | optional | |
| 5 | act | att | @root | OID für diagnostische Angaben | 1..1 | optional | OID des sendenden System, um diagnostische Angaben eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der diagnostischen Angabe im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | Ann Arbor Stadium | CD CWE | 1..1 | required | |
| 5 | act | att | @code | "AnnArborStage" | 1..1 | required | fix | |
| 5 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung | TS | 0..1 | optional | Das Datum, an dem die Diagnose gestellt wurde |
| 4 | act | elm | value | Code für das Ann Arbor Stadium | CD | 1..1 | required | |
| 5 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 1.2.276.0.76.5.405 | |
| 5 | act | att | @codeSystem | "1.2.276.0.76.5.405" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | Ann Arbor B-Symptome | CD CWE | 1..1 | required | |
| 7 | act | att | @code | "AnnArborBSymptoms" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | CD | 1..1 | required | ||
| 7 | act | att | @code | Code für Ann Arbor B-Symptome | 1..1 | required | Codesystem 1.2.276.0.76.5.416 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.416" | 1..1 | required | fix | |
| 4 | rel | elm | entryRelationship | 0..1 | optional | |||
| 5 | rel | att | @typeCode | "COMP" | 1..1 | required | fix | |
| 5 | act | elm | observation | 1..1 | required | |||
| 6 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 6 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 6 | act | elm | code | Ann Arbor extranodaler Befall | CD CWE | 1..1 | required | |
| 7 | act | att | @code | "AnnArborExtranodal" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | CD | 1..1 | required | ||
| 7 | act | att | @code | Code für Ann Arbor extranodalen Befall | 1..1 | required | Codesystem 1.2.276.0.76.5.417 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.417" | 1..1 | required | fix | |
| 7 | act | elm | qualifier | CR | 0..* | optional | ||
| 8 | act | elm | name | Angabe zum Organbefall | CV | 1..1 | required | |
| 9 | act | att | @code | Organ | 1..1 | required | Value Set 1.2.276.0.76.3.1.131.1.11.5 | |
| 9 | act | att | @codeSystem | "2.16.840.1.113883.6.96" | 1..1 | required | fix: SNOMED CT | |
| 8 | act | elm | value | Ja/Nein-Angabe bzw. unbekannt | CV | 1..1 | required | Es wird entweder die Kombination der Attribute code und codeSystem oder das Attribut nullFlavor übermittelt |
| 9 | act | att | @code | "true" oder "false" | 0..1 | M | Codesystem 1.2.276.0.76.3.1.131.1.5.61 | |
| 9 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.61" | 0..1 | M | fix | |
| 9 | act | att | @nullFlavor | "UNK" | 0..1 | M | fix |
<observation classCode="OBS" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.3.6"/>
<id extension="1234017"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999919"/>
<code code="AnnArborStage"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
Ann Arbor III/BS
befallene Organe: Milz, Lunge, Leber, Pleura, Nebenniere, Haut
</text>
<effectiveTime value="20110326"/>
<value xsi:type="CD" code="III"
codeSystem="1.2.276.0.76.5.405"/>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="AnnArborBSymptoms"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="B"
codeSystem="1.2.276.0.76.5.416"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="COMP">
<observation classCode="OBS" moodCode="EVN">
<code code="AnnArborExtranodal"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="S" codeSystem="1.2.276.0.76.5.417">
<qualifier>
<name code="127230005"
codeSystem="2.16.840.1.113883.6.96"/>
<value xsi:type="CD" code="true"
codeSystem="1.2.276.0.76.3.1.131.1.5.61"/>
</qualifier>
<qualifier>
...
</qualifier>
...
</value>
</observation>
Entry: R-Klassifikation
| Template ID | 1.2.276.0.76.3.1.131.1.10.3.7 | |
| General Description | R-Klassifikation (Residualtumor) | |
|
|
TODO: Abgleich mit dem Diagnoseleitfaden ist erforderlich |
Abbildung: R-Klassifikation
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | templateId | R-Klassifikation | II | 1..1 | required | |
| 5 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.3.7" | 1..1 | required | fix | |
| 4 | act | elm | id | ID der diagnostischen Angabe | II | 0..1 | optional | |
| 5 | act | att | @root | OID für diagnostische Angaben | 1..1 | optional | OID des sendenden System, um diagnostische Angaben eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der diagnostischen Angabe im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | "tnmR" | 1..1 | required | fix | |
| 5 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung | TS | 0..1 | optional | Das Datum, an dem die Diagnose gestellt wurde |
| 4 | act | elm | value | Code für die R-Klassifikation | CD | 1..1 | required | |
| 5 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 2.16.840.1.113883.15.6 | |
| 5 | act | att | @codeSystem | "2.16.840.1.113883.15.6" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | Gültigkeitsbereich | CV | 1..1 | required | wird dieser Qualifier nicht übermittelt, so ist implizit von einem globalen Gültigkeitsbereich auszugehen |
| 7 | act | att | @code | "tnmRDomain" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | Code für den Gültigkeitsbereich | CV | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 1.2.276.0.76.5.414 TODO: diese OID wurde offenbar doppelt vergeben (auch für OPS 2013!) | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.414" | 1..1 | required | fix TODO: diese OID wurde offenbar doppelt vergeben (auch für OPS 2013!) | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | Existenz eines Residualtumors | CV | 1..1 | required | dieser Qualifier darf nur bei globaler Gültigkeit der R-Klassifikation übermittelt werden |
| 7 | act | att | @code | "tnmRLocation" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.3.1.131.1.5.1" | 1..1 | required | fix: DKG-Labels | |
| 6 | act | elm | value | Code für die Existenz eines Residualtumors | CV | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 1.2.276.0.76.5.415 TODO: diese OID wurde offenbar doppelt vergeben (auch für Alpha-ID 2013!) | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.415" | 1..1 | required | fix TODO: diese OID wurde offenbar doppelt vergeben (auch für Alpha-ID 2013!) |
<observation classCode="OBS" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.3.7"/>
<code code="tnmR" codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<id extension="1234041"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999919"/>
<text>
gesamt R1, Fernmetastasen vorhanden
</text>
<effectiveTime value="20110326"/>
<value xsi:type="CD" code="R1"
codeSystem="2.16.840.1.113883.15.6">
<qualifier>
<name code="tnmRDomain"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="G" codeSystem="1.2.276.0.76.5.414"/>
</qualifier>
<qualifier>
<name code="tnmRLocation"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="F"
codeSystem="1.2.276.0.76.5.415"/>
</qualifier>
</value>
</observation>
Entry: Gleason-Score
| Template ID | 1.2.276.0.76.3.1.131.1.10.3.9 | |
| General Description | Gleason-Score (Prostatakarzinom) | |
|
|
TODO: Abgleich mit dem Diagnoseleitfaden ist erforderlich |
TODO: Diagramm ergänzen
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | templateId | Gleason-Score | II | 1..1 | required | |
| 5 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.3.9" | 1..1 | required | fix | |
| 4 | act | elm | id | ID der diagnostischen Angabe | II | 0..1 | optional | |
| 5 | act | att | @root | OID für diagnostische Angaben | 1..1 | optional | OID des sendenden System, um diagnostische Angaben eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der diagnostischen Angabe im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | "35266-6" | 1..1 | required | fix | |
| 5 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | required | fix: LOINC | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung | TS | 0..1 | optional | Das Datum, an dem die Diagnose gestellt wurde |
| 4 | act | elm | value | Code für das Gleason-Score | CD | 1..1 | required | |
| 5 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 1.2.276.0.76.5.404 | |
| 5 | act | att | @codeSystem | "1.2.276.0.76.5.404" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | Gleason 1 (Entdifferenzierungsgrad) | CV | 1..1 | required | |
| 7 | act | att | @code | "44641-9" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | required | fix: LOINC | |
| 6 | act | elm | value | Code für den Gleason-Entdifferenzierungsgrad | CV | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 1.2.276.0.76.5.402 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.402" | 1..1 | required | fix | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | Gleason 2 (Wachstumsmuster) | CV | 1..1 | required | |
| 7 | act | att | @code | "44642-7" | 1..1 | required | fix | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | required | fix: LOINC | |
| 6 | act | elm | value | Code für das Gleason-Wachstumsmuster | CV | 1..1 | required | |
| 7 | act | att | @code | eigentlicher Code | 1..1 | required | Codesystem 1.2.276.0.76.5.403 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.403" | 1..1 | required | fix |
<observation classCode="OBS" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.3.9"/>
<id extension="1234009"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999919"/>
<code code="35266-6"
codeSystem="2.16.840.1.113883.6.1"/>
<text>
Gleason-Score: 4+5=9
</text>
<effectiveTime value="20110326"/>
<value xsi:type="CD" code="9"
codeSystem="1.2.276.0.76.5.404">
<qualifier>
<name code="44641-9"
codeSystem="2.16.840.1.113883.6.1"/>
<value xsi:type="CD" code="4"
codeSystem="1.2.276.0.76.5.402"/>
</qualifier>
<qualifier>
<name code="44642-7"
codeSystem="2.16.840.1.113883.6.1"/>
<value xsi:type="CD" code="5"
codeSystem="1.2.276.0.76.5.403"/>
</qualifier>
</value>
</observation>
Entry: Generische Observation mit codierter Angabe
| Template ID | 1.2.276.0.76.3.1.131.1.10.3.1 | |
| General Description | Generische Observation für codierte diagnostische Angaben | |
Zahlreiche diagnostische Angaben werden als codierte Werte übermittelt. Für Angaben mit anderen Datentypen vgl. die entsprechenden Abschnitte.
Folgende Struktur wird verwendet:
Abbildung: Generische Observation mit codierter Angabe
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | templateId | generische Observation mit codierter Angabe | II | 1..1 | required | |
| 5 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.3.1" | 1..1 | required | fix | |
| 4 | act | elm | id | ID der diagnostischen Angabe | II | 0..1 | optional | |
| 5 | act | att | @root | OID für diagnostische Angaben | 1..1 | optional | OID des sendenden System, um diagnostische Angaben eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der diagnostischen Angabe im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | Code für die Art der Angabe | 1..1 | required | vgl. nachfolgende Tabelle | |
| 5 | act | att | @codeSystem | Codesystem für die Art der Angabe | 1..1 | required | vgl. nachfolgende Tabelle | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung | TS | 0..1 | optional | Das Datum, an dem die Diagnose gestellt wurde |
| 4 | act | elm | value | Code der Diagnose | CD | 1..1 | required | |
| 5 | act | att | @code | eigentlicher Code | 1..1 | required | aus dem in @codeSystem aufgeführten Codesystem | |
| 5 | act | att | @codeSystem | Codesystem für die Diagnose | 1..1 | required | vgl. nachfolgende Tabelle |
Die folgenden diagnostischen Angaben sind zulässig:
| code@code | code@codeSystem | Bedeutung | value@codeSystem | Kard |
|---|---|---|---|---|
| gekidDiagnosesicherung | 1.2.276.0.76.3.1.131.1.5.1 | Art der Diagnosesicherung | 1.2.276.0.76.3.1.131.1.5.3 | 0..1 |
| gekidDiagnoseanlass | 1.2.276.0.76.3.1.131.1.5.1 | Diagnoseanlass | 1.2.276.0.76.3.1.131.1.5.4 | 0..1 |
| gekidGrobstadium | 1.2.276.0.76.3.1.131.1.5.1 | Grobstadium | 1.2.276.0.76.3.1.131.1.5.5 | 0..1 |
| CCCOND | 1.2.276.0.76.5.342 | Begleiterkrankung | ICD-10 (jahresabhängig) | 0..* |
| Binet | 1.2.276.0.76.3.1.131.1.5.1 | Binet-Stadium (lymphatische Leukämien) | 1.2.276.0.76.3.1.131.1.5.39 | 0..1 |
| Bismuth | 1.2.276.0.76.3.1.131.1.5.1 | Klassifikation der zentralen Gallengangskarzinome nach Bismuth und Corlette (1975) | 1.2.276.0.76.3.1.131.1.5.54 | 0..1 |
| Borrmann | 1.2.276.0.76.3.1.131.1.5.1 | Borrmann-Klassifikation (Magenkarzinom) | 1.2.276.0.76.3.1.131.1.5.55 | 0..1 |
| Breslow | 1.2.276.0.76.3.1.131.1.5.1 | Breslow-Level (Tumordicke nach Breslow bei Hauttumoren) | 1.2.276.0.76.3.1.131.1.5.26 | 0..1 |
| Clark | 1.2.276.0.76.3.1.131.1.5.1 | Clark-Level (Hauttumoren) | 1.2.276.0.76.3.1.131.1.5.27 | 0..1 |
| Dukes | 1.2.276.0.76.3.1.131.1.5.1 | Dukes-Klassifikation (kolorektale Karzinome) | 1.2.276.0.76.3.1.131.1.5.51 | 0..1 |
| DurieSalmon | 1.2.276.0.76.3.1.131.1.5.1 | Stadium nach Durie und Salmon (Plasmozytom) | 1.2.276.0.76.3.1.131.1.5.40 | 0..1 |
| 42800-3 | 2.16.840.1.113883.6.1 | Allgemeiner Leistungszustand (ECOG) | 1.2.276.0.76.3.1.131.1.5.7 | 0..1 |
| Enneking | 1.2.276.0.76.3.1.131.1.5.1 | Chirurgisches Staging nach Enneking 1986 (Weichteil-Sarkom) | 1.2.276.0.76.3.1.131.1.5.28 | 0..1 |
| FAB | 1.2.276.0.76.3.1.131.1.5.1 | FAB-Klassifikation akuter myeloischer Leukämien | 1.2.276.0.76.3.1.131.1.5.41 | 0..1 |
| FIGO | 1.2.276.0.76.3.1.131.1.5.1 | FIGO-Klassifikation (gynäkologische Tumoren) | 1.2.276.0.76.3.1.131.1.5.29 | 0..1 |
| Fuhrman | 1.2.276.0.76.3.1.131.1.5.1 | Kerngrad nach Fuhrman (Nierenzellkarzinom) | 1.2.276.0.76.3.1.131.1.5.56 | 0..1 |
| Hannover | 1.2.276.0.76.3.1.131.1.5.1 | Hannover-Klassifikation der Akustikusneurinome | 1.2.276.0.76.3.1.131.1.5.57 | 0..1 |
| Helpap | 1.2.276.0.76.3.1.131.1.5.1 | Grading nach Helpap (Prostatakarzinom) | 1.2.276.0.76.3.1.131.1.5.58 | 0..1 |
| Holoye | 1.2.276.0.76.3.1.131.1.5.1 | Holoye (Bronchialkarzinom) | 1.2.276.0.76.3.1.131.1.5.32 | 0..1 |
| IGCCCG | 1.2.276.0.76.3.1.131.1.5.1 | IGCCCG-Prognose (Hodentumoren) | 1.2.276.0.76.3.1.131.1.5.33 | 0..1 |
| Indiana | 1.2.276.0.76.3.1.131.1.5.1 | Indiana-Klassifikation (metastasierte Hodentumoren) | 1.2.276.0.76.3.1.131.1.5.34 | 0..1 |
| INSS | 1.2.276.0.76.3.1.131.1.5.1 | INSS-Stadium (Neuroblastom) | 1.2.276.0.76.3.1.131.1.5.35 | 0..1 |
| Jansen | 1.2.276.0.76.3.1.131.1.5.1 | Stadium nach Jansen und Hermans (Haarzellleukämie) | 1.2.276.0.76.3.1.131.1.5.42 | 0..1 |
| Kernohan | 1.2.276.0.76.3.1.131.1.5.1 | Kernohan-Klassifikation (Astrozytom) | 1.2.276.0.76.3.1.131.1.5.49 | 0..1 |
| Lugano | 1.2.276.0.76.3.1.131.1.5.1 | Lugano-Klassifikation (Hodentumoren) | 1.2.276.0.76.3.1.131.1.5.36 | 0..1 |
| Marburger | 1.2.276.0.76.3.1.131.1.5.1 | Marburger Klassifikation (kleinzelliges Bronchialkarzinom) | 1.2.276.0.76.3.1.131.1.5.37 | 0..1 |
| Murphy | 1.2.276.0.76.3.1.131.1.5.1 | Stadium nach Murphy (kindliches und jugendliches NHL) | 1.2.276.0.76.3.1.131.1.5.48 | 0..1 |
| NWTS | 1.2.276.0.76.3.1.131.1.5.1 | NWTS-Klassifikation (Wilms-Tumor, Nephroblastom) | 1.2.276.0.76.3.1.131.1.5.50 | 0..1 |
| PhasenCML | 1.2.276.0.76.3.1.131.1.5.1 | Phasen für chronisch myeloische Leukämie (CML) | 1.2.276.0.76.3.1.131.1.5.43 | 0..1 |
| Philadelphia | 1.2.276.0.76.3.1.131.1.5.1 | Philadelphia-Chromosom (CML) | 1.2.276.0.76.3.1.131.1.5.44 | 0..1 |
| Radaszkiewicz | 1.2.276.0.76.3.1.131.1.5.1 | Stadium für Magenlymphome nach Radaszkiewicz | 1.2.276.0.76.3.1.131.1.5.45 | 0..1 |
| RAI | 1.2.276.0.76.3.1.131.1.5.1 | RAI-Stadium (CLL) | 1.2.276.0.76.3.1.131.1.5.46 | 0..1 |
| RiskC58 | 1.2.276.0.76.3.1.131.1.5.1 | Risikokategorien bei trophoblastären Schwangerschaftstumoren (C58) | 1.2.276.0.76.3.1.131.1.5.53 | 0..1 |
| Robson | 1.2.276.0.76.3.1.131.1.5.1 | Stadium nach Robson (Nierenzellkarzinom) | 1.2.276.0.76.3.1.131.1.5.47 | 0..1 |
| Siewert | 1.2.276.0.76.3.1.131.1.5.1 | Siewert-Einteilung (Kardiakarzinom) | 1.2.276.0.76.3.1.131.1.5.59 | 0..1 |
| VALG | 1.2.276.0.76.3.1.131.1.5.1 | VALG-Stadium (kleinzellige Bronchialkarzinome) | 1.2.276.0.76.3.1.131.1.5.52 | 0..1 |
| VanNuysIndex | 1.2.276.0.76.3.1.131.1.5.1 | Van Nuys Prognoseindex (Mammakarzinom, DCIS) | 1.2.276.0.76.3.1.131.1.5.60 | 0..1 |
| WHOBrain | 1.2.276.0.76.3.1.131.1.5.1 | WHO-Stadium (Gehirntumoren) | 1.2.276.0.76.3.1.131.1.5.38 | 0..1 |
Tabelle: Diagnostische Angaben, codiert übermittelt
<observation classCode="OBS" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.3.1"/>
<id extension="beglerk12345"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999908"/>
<code code="CCCOND"
codeSystem="1.2.276.0.76.5.342"/>
<text>
Begleiterkrankung: Diabetes mellitus mit Ketoazidose seit 11/2003
</text>
<effectiveTime value="200311"/>
<value xsi:type="CD" code="E10.1"
codeSystem="1.2.276.0.76.5.409"/>
</observation>
Entry: Generische Observation mit boolscher Angabe
| Template ID | 1.2.276.0.76.3.1.131.1.10.3.2 | |
| General Description | Generische Observation für boolsche diagnostische Angaben | |
Einige diagnostische Angaben werden als boolsche Werte übermittelt. Für Angaben mit anderen Datentypen vgl. die entsprechenden Abschnitte.
Folgende Struktur wird verwendet:
Abbildung: Generische Observation mit boolscher Angabe
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | templateId | generische Observation mit boolscher Angabe | II | 1..1 | required | |
| 5 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.3.2" | 1..1 | required | fix | |
| 4 | act | elm | id | ID der diagnostischen Angabe | II | 0..1 | optional | |
| 5 | act | att | @root | OID für diagnostische Angaben | 1..1 | optional | OID des sendenden System, um diagnostische Angaben eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der diagnostischen Angabe im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | Code für die Art der Angabe | 1..1 | required | vgl. nachfolgende Tabelle | |
| 5 | act | att | @codeSystem | Codesystem für die Art der Angabe | 1..1 | required | vgl. nachfolgende Tabelle | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung | TS | 0..1 | optional | Das Datum, an dem die Diagnose gestellt wurde |
| 4 | act | elm | value | boolscher Wert | BL | 1..1 | required | |
| 5 | act | att | @value | "true" oder "false" | 0..1 | M | es muss entweder das value-Attribut oder das nullFlavor-Attribut existieren | |
| 5 | act | att | @nullFlavor | "UNK" | 0..1 | M | fix: unbekannt |
Die folgenden diagnostischen Angaben sind zulässig:
| code@code | code@codeSystem | Bedeutung | Kard |
|---|---|---|---|
| fruehereChemotherapie | 1.2.276.0.76.3.1.131.1.5.1 | frühere Chemotherapie | 0..1 |
| fruehereStrahlentherapie | 1.2.276.0.76.3.1.131.1.5.1 | frühere Strahlentherapie | 0..1 |
Tabelle: Diagnostische Angaben, als boolsche Werte übermittelt
<observation classCode="OBS" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.3.2"/>
<id extension="885522"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999918"/>
<code code="fruehereChemotherapie"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
Frühere Chemotherapie: ja
</text>
<effectiveTime value="2003"/>
<value xsi:type="BL" value="true"/>
</observation>
Entry: Generische Observation mit Messwert
| Template ID | 1.2.276.0.76.3.1.131.1.10.3.8 | |
| General Description | Generische Observation für diagnostische Angaben als Messwert | |
Diagnostische Angaben können als Messwerte übermittelt werden. Für Angaben mit anderen Datentypen vgl. die entsprechenden Abschnitte.
Derzeit wird in diesem Unterabschnitt nur eine Angabe abgebildet. Im Hinblick auf zukünftige Ergänzungen gilt dieses Template jedoch generisch.
Folgende Struktur wird verwendet:
Abbildung: Generische Observation mit Messwert
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | templateId | generische Observation mit Messwert | II | 1..1 | required | |
| 5 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.3.8" | 1..1 | required | fix | |
| 4 | act | elm | id | ID der diagnostischen Angabe | II | 0..1 | optional | |
| 5 | act | att | @root | OID für diagnostische Angaben | 1..1 | optional | OID des sendenden System, um diagnostische Angaben eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der diagnostischen Angabe im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | Code für die Art der Angabe | 1..1 | required | vgl. nachfolgende Tabelle | |
| 5 | act | att | @codeSystem | Codesystem für die Art der Angabe | 1..1 | required | vgl. nachfolgende Tabelle | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung | TS | 0..1 | optional | Das Datum, an dem die Diagnose gestellt wurde |
| 4 | act | elm | value | Zahlenwert | PQ | 1..1 | required | |
| 5 | act | att | @value | numerischer Messwert | 1..1 | required | ||
| 5 | act | att | @unit | Maßeinheit | 1..1 | required |
Die folgenden diagnostischen Angaben sind zulässig:
| code@code | code@codeSystem | Bedeutung | Kard | zul. Maßeinheiten (value@unit) |
|---|---|---|---|---|
| BreslowMM | 1.2.276.0.76.3.1.131.1.5.1 | Tumordicke in mm nach Breslow (Hauttumoren) | 0..1 | mm |
Tabelle: Diagnostische Angaben, als Messwert übermittelt
<observation classCode="OBS" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.3.8"/>
<id extension="774411"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999919"/>
<code code="BreslowMM"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<text>
Tumordicke nach Breslow: 1,95 mm
</text>
<effectiveTime value="20120825"/>
<value xsi:type="PQ" value="1.95" unit="mm"/>
</observation>
Referenzen
=> TODO: Phänomen und Erkrankungsdaten, Spezifikation Diagnoseleitfaden - ist noch nicht ausgearbeitet
- Phänomen => über entryRelationship/observation
- Erkankungsdaten => über entryRelationship/observation
- Participant => über participation
Section: Erkrankungsdaten
| Template ID | 1.2.276.0.76.3.1.131.1.10.2.2 | |
| General Description | In diesem Abschnitt werden die Daten zur Erkankung übermittelt. | |
| LOINC Code | Opt. | Description |
| 54532-7 | O | Cancer |
Abbildung: Erkrankungsdaten
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | section | 1..1 | required | |||
| 2 | act | att | @classCode | "DOCSECT" | CS CNE | 1..1 | required | |
| 2 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | |
| 2 | act | elm | templateID | Meldebegründungsabschnitt | II | 1..1 | required | |
| 3 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.2.2" | 1..1 | required | fix | |
| 2 | act | elm | code | Code für Erkrankungsabschnitt | CE CWE | 0..1 | optional | |
| 3 | act | att | @code | "54532-7" | 1..1 | optional | fix | |
| 3 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | optional | fix | |
| 2 | act | elm | title | "Erkrankung" | ST | 1..1 | required | fix |
| 2 | act | elm | text | textliche Beschreibung des codierten Inhalts der Section | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 2 | rel | elm | entry | 1..1 | required | |||
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | id | ID der Erkrankung | II | 0..1 | optional | |
| 5 | act | att | @root | OID für Erkrankungen | 1..1 | optional | OID des sendenden System, um Erkrankungen eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID der Erkrankung im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | "NEO" | 1..1 | required | fix | |
| 5 | act | att | @codeSystem | "1.2.276.0.76.5.342" | 1..1 | optional | fix | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der ersten gesicherten Diagnose der Erkrankung | TS | 1..1 | required | |
| 4 | act | elm | value | Hauptdiagnose der Erkrankung | CD | 1..1 | required | |
| 5 | act | att | @code | eigentliche Hauptdiagnose | 1..1 | required | Codesystem: OID für die verwendete ICD-10-Version | |
| 5 | act | att | @codeSystem | OID der verwendeten ICD-10-Version | 1..1 | required | ||
| 5 | act | elm | originalText | Freitext-Beschreibung der Diagnose | ED | 0..1 | optional | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | CV | 1..1 | required | ||
| 7 | act | att | @code | "78615007" | 1..1 | required | fix: Seitenlokalisation | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.6.96" | 1..1 | required | fix: SNOMED CT | |
| 6 | act | elm | value | Seitenlokalisation | CV | 1..1 | required | |
| 7 | act | att | @code | eigentliche Seitenangabe | 1..1 | required | Codesystem: 1.2.276.0.76.5.412 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.412" | 1..1 | required | fix | |
| 2 | rel | elm | entryRelationship | 0..0 | nicht verwendet |
|
|
TODO: Adresse zum Erkrankungszeitpunkt? |
Beispiel:
<section classCode="DOCSECT" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.2.2"/>
<code code="54532-7" codeSystem="2.16.840.1.113883.6.1"/>
<title>Erkrankungsdaten</title>
<text>
<paragraph>
Bösartige Neubildung: Oberer äußerer Quadrant der Brustdrüse links, diagnostiziert am 19.03.2011
</paragraph>
</text>
<entry>
<observation classCode="OBS" moodCode="EVN">
<id extension="tumor12345"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999904"/>
<code code="NEO"
codeSystem="1.2.276.0.76.5.342"/>
<text>
Bösartige Neubildung: Oberer äußerer Quadrant der Brustdrüse links, diagnostiziert am 19.03.2011
</text>
<effectiveTime value="20110319"/>
<value xsi:type="CD" code="C50.4"
codeSystem="1.2.276.0.76.5.409">
<originalText>Mammakarzinom links, oben außen</originalText>
<qualifier>
<name code="78615007"
codeSystem="2.16.840.1.113883.6.96"/>
<value xsi:type="CD" code="L"
codeSystem="1.2.276.0.76.5.412"/>
</qualifier>
</value>
</observation>
</entry>
</section>
Section: Phänomendaten
| Template ID | 1.2.276.0.76.3.1.131.1.10.2.6 | |
| General Description | In diesem Abschnitt werden die Daten zu Phänomenen übermittelt. | |
| LOINC Code | Opt. | Description |
| 21855-2 21920-4 |
O | Primary site Cancer Site of distant metastasis Cancer |
Abbildung: Phänomendaten
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | section | 1..1 | required | |||
| 2 | act | att | @classCode | "DOCSECT" | CS CNE | 1..1 | required | |
| 2 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | |
| 2 | act | elm | templateID | Phänomendaten-Abschnitt | II | 1..1 | required | |
| 3 | act | att | @root | "1.2.276.0.76.3.1.131.1.10.2.6" | 1..1 | required | fix | |
| 2 | act | elm | code | Code für Phänomendatenabschnitt | CE CWE | 0..1 | optional | |
| 3 | act | att | @code | eigentlicher Code | 1..1 | optional | abhängig von der Art des Phänomens, Value Set 1.2.276.0.76.3.1.131.1.11.4 | |
| 3 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | optional | fix: LOINC | |
| 2 | act | elm | title | "Phänomen: Primärtumor" oder "Phänomen: Metastase" |
ST | 1..1 | required | abhängig von der Art des Phänomens |
| 2 | act | elm | text | textliche Beschreibung des codierten Inhalts der Section | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 2 | rel | elm | entry | 1..1 | required | |||
| 3 | act | elm | observation | 1..1 | required | |||
| 4 | act | att | @classCode | "OBS" | CS CNE | 1..1 | required | fix |
| 4 | act | att | @moodCode | "EVN" | CS CNE | 1..1 | required | fix |
| 4 | act | elm | id | ID des Phänomens | II | 0..1 | optional | |
| 5 | act | att | @root | OID für Phänomene | 1..1 | optional | OID des sendenden System, um Phänomene eindeutig zu identifizieren | |
| 5 | act | att | @extension | ID des Phänomens im sendenden System | 1..1 | optional | ||
| 4 | act | elm | code | CD CWE | 1..1 | required | ||
| 5 | act | att | @code | eigentlicher Code | 1..1 | required | abhängig von der Art des Phänomens, Value Set 1.2.276.0.76.3.1.131.1.11.4 | |
| 5 | act | att | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | optional | fix: LOINC | |
| 4 | act | elm | text | textliche Beschreibung des codierten Inhalts der Observation | ED | 1..1 | required | i.d.R. vom sendenden System automatisch generiert |
| 4 | act | elm | effectiveTime | Zeitpunkt der Feststellung des Phänomens | TS | 0..1 | optional | Das Datum, an dem das Phänomen festgestellt wurde |
| 4 | act | elm | value | Lokalisation | CD | 1..1 | required | |
| 5 | act | att | @code | eigentliche Lokalisation | 1..1 | required | zulässige Codesysteme: 2.16.840.1.113883.6.43.1 (ICD-O-3) | |
| 5 | act | att | @codeSystem | verwendetes Codesystem | 1..1 | required | vgl. @code | |
| 5 | act | elm | originalText | Freitext-Beschreibung der Lokalisation | ED | 0..1 | optional | |
| 5 | act | elm | qualifier | CR | 0..1 | optional | ||
| 6 | act | elm | name | CV | 1..1 | required | ||
| 7 | act | att | @code | "78615007" | 1..1 | required | fix: Seitenlokalisation | |
| 7 | act | att | @codeSystem | "2.16.840.1.113883.6.96" | 1..1 | required | fix: SNOMED CT | |
| 6 | act | elm | value | Seitenlokalisation | CV | 1..1 | required | |
| 7 | act | att | @code | eigentliche Seitenangabe | 1..1 | required | Codesystem 1.2.276.0.76.5.412 | |
| 7 | act | att | @codeSystem | "1.2.276.0.76.5.412" | 1..1 | required | fix |
Es ist zu beachten, dass die Codierung der Lokalisationsangaben (Topographie) in ICD-O-3 zwar den ICD-10-Codes auf den ersten Blick stark ähnelt, jedoch grundlegende Unterschiede bestehen. Eine entsprechende Erläuterung findet sich im Abschnitt "Unterschiede zwischen der ICD-O und der ICD-10" der ICD-O-Klassifikation, die als PDF-Dokument bei DIMDI verfügbar ist. Dies gilt analog für den Tumorlokalisationsschlüssel, der auf einer früheren Version von ICD-O basiert.
Phänomen Primärtumor
Die Codierung erfolgt nach ICD-O-3 oder nach Tumorlokalisationsschlüssel. Eine Codierung nach TNM-Metastasenlokalisationen ist für Primärtumore nicht zulässig (sic!).
<section classCode="DOCSECT" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.2.6"/>
<code code="21855-2"
codeSystem="2.16.840.1.113883.6.1"/>
<title>Phänomen: Primärtumor</title>
<text>
<paragraph>
linke Brust, oben außen
</paragraph>
</text>
<entry>
<observation classCode="OBS" moodCode="EVN">
<id extension="prim12345"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999910"/>
<code code="21855-2"
codeSystem="2.16.840.1.113883.6.1"/>
<text>
linke Brust, oben außen
</text>
<effectiveTime value="20120525"/>
<value xsi:type="CD" code="C50.4"
codeSystem="2.16.840.1.113883.6.43.1">
<originalText>linke Brust, oben außen</originalText>
<qualifier>
<name code="78615007"
codeSystem="2.16.840.1.113883.6.96"/>
<value xsi:type="CD" code="L"
codeSystem="1.2.276.0.76.5.412"/>
</qualifier>
</value>
</observation>
</entry>
</section>
Phänomen Fernmetastase
Die Codierung kann hier nach jedem der oben genannten Codesysteme erfolgen.
<section classCode="DOCSECT" moodCode="EVN">
<templateId root="1.2.276.0.76.3.1.131.1.10.2.6"/>
<code code="21920-4"
codeSystem="2.16.840.1.113883.6.1"/>
<title>Phänomen: Fernmetastase</title>
<text>
<paragraph>
hepatisch
</paragraph>
</text>
<entry>
<observation classCode="OBS" moodCode="EVN">
<id extension="metast12345"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999910"/>
<code code="21920-4"
codeSystem="2.16.840.1.113883.6.1"/>
<text>
Fernmetastasen: HEP
</text>
<effectiveTime value="20120528"/>
<value xsi:type="CD" code="HEP"
codeSystem="1.2.276.0.76.5.401">
<originalText>
hepatisch
</originalText>
</value>
</observation>
</entry>
</section>
Operation (operative Therapie)
| Template ID | 1.2.276.0.76.3.1.131.1.10.2.7 ???? | |
| General Description | In diesem Abschnitt werden die Daten über die Operation übermittelt. | |
| LOINC Code | Opt. | Description |
| ???? | O | |
Die Operation ist ein Eingriff zu therapeutischen (Beispiel: Ablation der Mamma) oder diagnostischen (Beispiel: Stanzbiopsie) Zwecken. Neben den durchgeführten Prozeduren sind hier auch die Intention der Therapie, die durchführenden Personen (Operateure) sowie die ggf. aufgetretenen Komplikationen von Bedeutung.
Eine operative Therapie kann aus mehreren Operationen bestehen. Hierbei wird für jede Operation ein Entry in der Section „Operative Therapie“ generiert.
Abbildung 23: Operation
<component>
<section>
<templateId root="1.2.276.0.76.3.1.131.1.10.2.7"/>
<code code="" codesystem="" />
<title>Operative Therapie</title>
<text>
Brusterhaltende Exzision der Mamma links am 31.03.2011, kurativ.<br>
Operateur: Dr. med. Max Meier PhD<br>
Partielle (brusterhaltende) Exzision der Mamma<br>
Sentinel-Lymphonodektomie mit Radionuklidmarkierung<br>
Komplikationen sind aufgetreten:<br>
<ul>
<il>subkutane Wundheilungsstörung, nicht revisionsbedürftig</il>
</ul>
</text>
<entry typeCode="DRIV">
<procedure classCode="PROC" moodCode="EVN">
<templateID root="??????"/>
<id extension="op12345"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999911"/>
<code code="OP" displayName="Operation"
codeSystem="1.2.276.0.76.3.1.131.1.5.14">
<qualifier>
<name code="IntentionOfTherapy"
codeSystem="1.2.276.0.76.3.1.131.1.5.1"/>
<value xsi:type="CD" code="K"
codeSystem="1.2.276.0.76.3.1.131.1.5.18"/>
</qualifier>
</code>
<statusCode code="completed"/>
<effectiveTime value="20110331"/>
<performer typeCode="PRF">
<assignedEntity>
<id extension="54321"
root="1.2.276.0.76.3.1.131.1.4.3.9999.9999.999905"/>
<assignedPerson>
<name>
<prefix qualifier="AC">Dr. med.</prefix>
<given>Max</given>
<family>Meier</family>
<suffix qualifier="AC">PhD</suffix>
</name>
</assignedPerson>
</assignedEntity>
</performer>
<entryRelationship typeCode="COMP">
<procedure classCode="PROC" moodCode="EVN">
<code code="5-870.60" codeSystem="1.2.276.0.76.5.410"/>
</procedure>
</entryRelationship>
<entryRelationship typeCode="COMP">
<procedure classCode="PROC" moodCode="EVN">
<code code="5-401.11" codeSystem="1.2.276.0.76.5.410"/>
</procedure>
</entryRelationship>
<entryRelationship typeCode="SPRT">
<observation classCode="OBS" moodCode="EVN">
<code code="116224001" codeSystem="2.16.840.1.113883.6.96"/>
<value xsi:type="BL" value="true"/>
</observation>
</entryRelationship>
<entryRelationship typeCode="SPRT">
<observation classCode="OBS" moodCode="EVN">
<code code="116224001" codeSystem="2.16.840.1.113883.6.96"/>
<value xsi:type="CD" code="WSSnr"
codeSystem="1.2.276.0.76.3.1.131.1.5.15">
<originalText>
subkutane Wundheilungsstörung,
nicht revisionsbedürftig
</originalText>
</value>
</observation>
</entryRelationship>
</procedure>
</entry>
</section>
</component>
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|---|
| 0 | act | elm | section | 1..1 | required | Dieses Element enthält den Text. | ||
| 1 | act | att | @classCode | "DOCSECT" | ST | 1..1 | required | |
| 1 | act | att | @moodCode | "EVN" | ST | 1..1 | required | |
| 1 | act | elm | code | Code | ST | 1..1 | required | Dieser Code definiert den Inhalt des Abschnittes. |
| 1 | act | elm | title | title | ST | 1..1 | required | Dieses Element gibt die Überschrift des Abschnittes an. |
| 1 | act | elm | text | text | ST | 1..1 | required | Dieses Element enthält den Text.
Hier werden alle strukturiert enthaltenen Daten der Section als Freitext übermittelt. Für Operationen ist zusätzlich die Übermittlung zusätzlicher unstrukturierter Informationen zulässig.
|
| 1 | act | elm | procedure | 1..1 | required | Dieses Element repräsentiert die gesamte (einzelne) Operation. | ||
| 2 | act | att | procedure@classCode | classCode <= PROC | 1..1 | |||
| 2 | act | att | @moodCode | <= x_DocumentProcedureMood | 1..1 | |||
| 2 | act | elm | id | Identifikation der Operation | SET<II> | 1..* | required | Über dieses Element wird die Operation eindeutig identifiziert. Somit ist dieses Element required. Die Kombination der Attribute root und extension identifiziert die Operation systemübergreifend eindeutig. |
| 3 | act | att | @root | Root-OID | ST | 1..1 | required | Dieses Attribut ist ein eindeutiger Identifikator für Operationen innerhalb eines bestimmten sendenden Systems.
|
| 3 | act | att | @extension | ST | 1..1 | required | Dieses Attribut ist innerhalb des sendenden Systems ein eindeutiger Identifikator für die Operation.
| |
| 3 | act | elm | code | durchgeführte Operation | CD CWE | 0..1 | optional | |
| 3 | act | elm | text | Freitext | ED | 0..1 | optional | |
| 3 | act | elm | statusCode | <= completed | ST | 1..1 | required | Über dieses Attribut wird der Status angegeben, in dem der beschriebene Act sich befindet. Ein Act kann z.B. den Status „new", „active" oder „cancelled" besitzen. Die Beobachtung einer Operation wird mit der Dokumentation als abgeschlossene Handlung betrachtet. Somit wird für das Attribut statusCode der feste Wert „completed" vorgegeben. |
| 3 | act | elm | effectiveTime | Durchführungszeitraum | IVL<TS> | 0..1 | optional | Dieses Element gibt den Durchführungszeitraum der Therapie an. Benötigt wird Tagesgenauigkeit, bei einer Operation werden daher nicht Beginn und Ende angegeben, sondern das Datum im value-Attribut übermittelt. |
| 3 | rel | elm | entryRelationship | Intention | 0..1 | optional | Ziel der Operation. | |
| 4 | act | elm | Observation | Intention | 0..1 | optional | Ziel der Operation. | |
| 5 | act | elm | code | Ziel der Intention | CD CWE | 0..1 | Diese Klasse im Intent Mood drückt das Ziel aus. | |
| 5 | act | att | value | Ziel der Intention | CD CWE | 0..1 | ||
| 3 | rel | elm | entryRelationship | Komplikation | 0..1 | optional | ||
| 4 | act | elm | Observation | Komplikation | 0..1 | optional | Oft reicht in Bezug auf Komplikationen die einfache Information aus, ob diese aufgetreten sind. Dies wird als observation innerhalb einer entryRelationship übermittelt. | |
| 5 | act | elm | code | Komplikation | 0..1 | optional | Der code für diese Observation ist fix. Es wird der entsprechende SNOMED-CT-Code verwendet. | |
| 5 | act | elm | value | 0..1 | optional | Die Information, ob Komplikationen aufgetreten sind, wird als boolscher Wert übermittelt. Ist diese Information nicht bekannt, kann dies als nullFlavor="UNK" übermittelt werden.
| ||
| 3 | rel | elm | entryRelationship | Bestandteil | 0..1 | optional | einzelne Prozedur | |
| 4 | act | elm | Procedure | Einzelprozeduren | 0..1 | optional | Eine Operation besteht häufig aus mehreren Einzelprozeduren. Jede Einzelprozedur wird als procedure in einer entryRelationship übermittelt. Beliebig viele entryRelationships sind zulässig. | |
| 5 | act | elm | code | 0..1 | optional | Im code-Element werden die durchführten Einzelprozeduren übermittelt. Im Rahmen dieses Leitfadens wird der Operationen- und Prozedurenschlüssel (OPS) verwendet. Zulässig sind alle Fassungen von OPS. | ||
| 3 | part | elm | performer | performer | 0..1 | optional | Hier werden die Angaben zu Operateur(en) übermittelt. Die Übermittlung mehrerer Operateure ist zulässig.
| |
| 4 | role | elm | AssignedEntity | 0..1 | optional | ausführender Arzt | ||
| 5 | role | elm | AssignedEntity.role | 0..1 | optional | Über dieses Element wird der Operateur eindeutig identifiziert. Somit ist dieses Element required. Die Kombination der Attribute root und extension identifiziert den Operateur systemübergreifend eindeutig.
| ||
| 5 | ent | elm | Person | 0..1 | optional | Arzt | ||
| 6 | ent | elm | name | PN | 0..1 | optional | Name des Operateurs | |
| 3 | part | elm | participant | Teilnehmer | 0..1 | optional | ausführender Arzt | |
| 4 | role | elm | ParticipantRole | 0..1 | optional | sonstiger Teilnehmer | ||
| 5 | ent | elm | Person | 0..1 | optional | Teilnehmer |
| Lvl | Code | Bedeutung | Erläuterung |
|---|---|---|---|
| 1 | OP | Operation | 1), 2), 3), 4),bei Operativer Therapie Fixwert |
| 1 | RAD | Strahlentherapie | 1), 2), 3) |
| 2 | RAD-B | Brachytherapie | 4) ADT-Basisdatensatz unter¬scheidet hier in den Strahlen¬therapiedaten endokavitär und interstitiell |
| 2 | RAD-T | Teletherapie | 4) |
| 2 | RAD-S | sonstige Strahlentherapie | 4) |
| 1 | NUK | ||
| 2 | NUK-J | Radiojodtherapie | 4) |
| 2 | NUK-O | offene Radionuklide | 4) |
| 2 | NUK-S | sonstige Nuklearmedizinische Therapie | 4) |
| 1 | CHE | Chemotherapie | 1), 2), 3) |
| 1 | HOR | Hormontherapie / Antihormonelle Therapie | 1), 2), 3) |
| 1 | |||
| 2 | KNTR | Knochenmarktransplantation | 1), 2) |
| 2 | STAMM | Stammzelltransplantation | 2) |
| 3 | STAMM-L | Autologe Stammzelltransplantation | 4) |
| 3 | STAMM-G | Sonstige Stammzelltransplantation | 4) |
| 3 | STAMM-S | Allogene Stammzelltransplantation | 4) |
| 1 | IMM | Antikörper / Immuntherapie | 1), 2), 3) |
| 1 | SCHM | Schmerztherapie | 2) |
| 1 | PSY | Psychoonkologie | 2) |
| 1 | SM | Sonstige Medikamentöse Therapie | 4) |
| 1 | WS | Wait and see / Active surveillance | 4) Wait and see und Active Surveillance sind eigentlich deutlich verschieden und müssen in Prostata¬karzinom¬zentren unterschieden werden |
| 1 | ATH nullFlavour=OTH |
Sonstige / andere Therapie | 1), 2), 3) |
| 2 | ATH-HY | Hyperthermie | 4) |
Tabelle 23: Codesystem für Operationen
- GeKiD-Mindestdatensatz
- ADT Basisdatensatz „Verlaufsdaten" (HOR wurde dort vergessen, Hormontherapie ist aber auf dem Bogen)
- GKR (Gemeinsames Krebsregister)
- KRBW (Krebsregister Baden-Württemberg)
Problematisch ist:
- die unterschiedliche Tiefe , z.B. RAD allgemein vs. Differenzierung in unterschiedliche Subformen der Strahlen- und nuklearmedizinischen Therapie
- mangelnde Abbildung neuer medikamentöser (Zytokine, Signal-Transduktions-Inhibitoren, …) und bestimmter Untergruppen supportiver Therapie (z.B. Bisphosphonate)
- mangelnde Abbildung kombinierter Therapien, und damit die Diskussion prä- und post-koordinierter Ansatz .
KRBW: post-koordinierter Ansatz durch eine Kennzeichnung zusammengehöriger Therapien (MULTIMODALE_THERAPIE).
| Code | Bedeutung | Erläuterung |
|---|---|---|
| A | Abgelehnt | |
| V | vorgesehen | |
| T | Terminiert | |
| B | Begonnen | |
| R | regulär beendet | |
| vorzeitig beendet |
Tabelle 25: Codesystem für die Qualifier zu den Operationen
| Lvl | Code | Bedeutung | Erläuterung | |
|---|---|---|---|---|
| 1 | N | Nein | 1) (in der Wirklichkeit verbirgt sich hier eine große Zahl unterschiedlicher Negationen, die durchaus im Rahmen von Organzentren relevant sein können) | ??? |
| 2 | N-A | abgelehnt | 3) | rejected |
| 1 | V | vorgesehen | 2), 4) | statusCode=ActStatusNew |
| 2 | V-T | terminiert | 4) | moodCode=APT (Mood)??? |
| 1 | J | Ja | 1), 2) | statusCode=ActStatusNormal??? |
| 2 | J-B | begonnen | 4) (implizit aus leerem „Ende-Datum") | statusCode=ActStatusActive |
| 2 | J-E | regulär beendet | 3) | statusCode=ActStatusCompleted |
| 2 | J-A | vorzeitig beendet | 3), 5) (Abbruch wegen Nebenwirkungen) | statusCode=ActStatusAborted |
| 1 | U | Unbekannt | 1) | nullFlavor=UNK |
Tabelle 26: Codesystem für Operation statusCode
- GeKiD / GKR
- ADT- Basisdatensatz „Verlaufsdaten" (nur implizit)
- Information auf ADT- Basisdatensatz Systemisch und Strahlentherapie
- Information teilweise relevant für Kennzahlenberechnung in Organzentren
- KRBW
| Code | Bedeutung | Erläuterung |
|---|---|---|
| K | kurativ | |
| P | palliativ | |
| D | diagnostisch | nur bei Operationen |
| U | unbekannt bzw. nicht anwendbar / sonstige Therapie | besser nullFlavor |
Tabelle 27: Codesystem für Operation code
|
|
Diese Tabelle passt nicht zur Intention! |
Stellung der Therapie im Gesamtkonzept
| Code | Bedeutung | Erläuterung |
|---|---|---|
| N | neoadjuvant | |
| I | intraoperativ | (neuer Code, November 2010) |
| A | adjuvant | |
| U | unbekannt bzw. nicht anwendbar / sonstige Therapie | besser als nullFlavor |
Tabelle 28: Codesysstem für Operation code
|
|
Diese Tabelle passt nicht dazu! |
Bestrahlung
| Template ID | <OID für das Template> | |
| General Description | In diesem Abschnitt werden die Bestrahlungsdaten übermittelt. | |
| LOINC Code | Opt. | Description |
| ???? | O | |
|
|
Maßnahmen &equal; Procedure Als Ergebnis oder als Maßnahme? |
Die Bestrahlung an sich ist eine Prozedur. Allerdings bestehen Beziehungen zu Phänomenen, die als Beobachtung kommuniziert werden.
Abbildung 24: Bestrahlung
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | ||||||
| 2 | rel | elm | ||||||
| 1 | part | elm | ||||||
| 2 | role | elm | ||||||
| 4 | ent | elm |
<component>
<observation classCode="OBS" moodCode="EVN">
<templateId root="2.16.840.1.113883.10.20.5.2.5.1"/>
<code codeSystem="2.16.840.1.113883.6.1"|
codeSystemName="LOINC" code="41852-5"
displayName="Microorganism identified"/>
<value xsi:type="CD"
codeSystem="2.16.840.1.113883.6.96"
codeSystemName="SNOMED"
code="116197008"
displayName="Staphylococcus, coagulase negative (organism)"/>
</observation>
</component>
Medikamentendaten
| Template ID | <OID für das Template> | |
| General Description | In diesem Abschnitt wird die Daten zur Medikation übermittelt. | |
| LOINC Code | Opt. | Description |
| ???? | O | |
Abbildung 26: Medikation (gemäß IHE PCC)
|
|
Substance Administration Hinweis auf VHitG Addendum Medikation sowie epSOS!!! |
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | ||||||
| 2 | rel | elm | ||||||
| 1 | part | elm | ||||||
| 2 | role | elm | ||||||
| 4 | ent | elm |
Aus dem VHitG-Arztbrief:
<substanceAdministration moodCode="EVN" classCode="SBADM" negationInd="true">
<templateId root="2.16.840.1.113883.10.20.5.6.42"/>
<consumable>
<manufacturedProduct classCode="MANU">
<manufacturedMaterial classCode="MMAT">
<code code="8611"
codeSystem="2.16.840.1.113883.6.88"
codeSystemName="RxNorm"
displayName="Povidone iodine"/>
</manufacturedMaterial>
</manufacturedProduct>
</consumable>
</substanceAdministration>
Aus IHE PCC TF 2:6.1.4.16.2
<substanceAdministration classCode="SBADM" moodCode="INT\|EVN">
<templateId root="2.16.840.1.113883.10.20.1.24"/>
<templateId root="1.3.6.1.4.1.19376.1.5.3.1.4.7"/>
<templateId root=""/>
<id root=\’\’ extension=\’\’/>
<code code=\’\’ codeSystem=\’\’ displayName=\’\’ codeSystemName=\’\’/>
<text><reference value=\’\#med-1\’/></text>
<statusCode code=\’completed\’/>
<effectiveTime xsi:type=\’IVL_TS\’>
<low value=\’\’/>
<high value=\’\’/>
</effectiveTime>
<effectiveTime operator=\’A\’ xsi:type=\’TS\|PIVL_TS\|EIVL_TS\|PIVL_PPD_TS\|SXPR_TS\’>
:
</effectiveTime>
<routeCode code=\’\’ codeSystem=\’\’ displayName=\’\’ codeSystemName=\’\’/>
<doseQuantity value=\’\’ unit=\’\’/>
<approachSiteCode code=\’\’ codeSystem=\’\’ displayName=\’\’ codeSystemName=\’\’/>
<rateQuantity value=\’\’ unit=\’\’/>
<consumable>
:
.
</consumable>
<!-- 0..\* entries describing the components -->
<entryRelationship typeCode=\’COMP\’ >
<sequenceNumber value=\’\’/>
</entryRelationship>
<!-- An optional entry relationship that indicates the the reason for use -->
<entryRelationship typeCode=\’RSON\’>
<act classCode=\’ACT\’ moodCode=\’EVN\’>
<templateId root=\’1.3.6.1.4.1.19376.1.5.3.1.4.4.1\’/>
<id root=\’\’ extension=\’\’/>
</act>
</entryRelationship>
<!-- An optional entry relationship that provides prescription activity -->
<entryRelationship typeCode=\’REFR\’>
<templateId root=\’1.3.6.1.4.1.19376.1.5.3.1.4.7.3\’/>
:
.
</entryRelationship>
<precondition>
<criterion>
<text><reference value=\’\’></text>
</criterion>
</precondition>
</substanceAdministation>
systemisch(e Therapie)
| Template ID | <OID für das Template> | |
| General Description | In diesem Abschnitt wird die Daten zur systemischen Therapie übermittelt. | |
| LOINC Code | Opt. | Description |
| ???? | O | |
|
|
systemisch - Procedure |
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | ||||||
| 2 | rel | elm | ||||||
| 1 | part | elm | ||||||
| 2 | role | elm | ||||||
| 4 | ent | elm |
Status (Nachsorge und andere Follow-Up)
| Template ID | <OID für das Template> | |
| General Description | In diesem Abschnitt wird der Status zur Nachsorge und andere Follow-Ups übermittelt. | |
| LOINC Code | Opt. | Description |
| ???? | O | |
|
|
??? |
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | ||||||
| 2 | rel | elm | ||||||
| 1 | part | elm | ||||||
| 2 | role | elm | ||||||
| 4 | ent | elm |
Studiendaten
| Template ID | <OID für das Template> | |
| General Description | In diesem Abschnitt werdne Studiendaten übermittelt. | |
| LOINC Code | Opt. | Description |
| ???? | O | |
|
|
Observation |
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | ||||||
| 2 | rel | elm | ||||||
| 1 | part | elm | ||||||
| 2 | role | elm | ||||||
| 4 | ent | elm |
Abschlussdaten
| Template ID | <OID für das Template> | |
| General Description | In diesem Abschnitt wird die Abschlussdaten übermittelt. | |
| LOINC Code | Opt. | Description |
| ???? | O | |
|
|
Observation |
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | ||||||
| 2 | rel | elm | ||||||
| 1 | part | elm | ||||||
| 2 | role | elm | ||||||
| 4 | ent | elm |
Entry: Sterbedatum
|
|
TODO: Das Sterbedatum wird zur Zeit sowohl hier als auch im Abschnitt "Abschluss" vorgesehen. Es ist zu klären, was verwendet werden soll. Bis dahin wird dieser Entry nicht verwendet. |
| Template ID | IHE PCC Health Status 1.3.6.1.4.1.19376.1.5.3.1.4.1.2 | |
| General Description | In diesem Abschnitt wird der Gesundheitszustand des Patienten übermittelt. | |
| LOINC Code | Opt. | Description |
| 11323-3 | O | Health Status |
Das Sterbedatum ist dann eine konkrete Beobachtung darin.
Die folgenden Snomed CT Codes (vgl. IHE PCC Vol.2 6.3.4.5.8) stehen zur Verfügung:
| Code | Description |
|---|---|
| 81323004 | Alive and well |
| 313386006 | In remission |
| 162467007 | Symptom free |
| 161901003 | Chronically ill |
| 271593001 | Severely ill |
| 21134002 | Disabled |
| 161045001 | Severely disabled |
| 419099009 | Deceased |
<entry>
<observation classCode='OBS' moodCode='EVN'>
<entryRelationship typeCode='REFR' inversionInd='false'>
<observation classCode='OBS' moodCode='EVN'>
<templateId root='2.16.840.1.113883.10.20.1.51'/>
<templateId root='1.3.6.1.4.1.19376.1.5.3.1.4.1.2'/>
<code code='11323-3' displayName='Health Status'
codeSystem='2.16.840.1.113883.6.1' codeSystemName='LOINC' />
<text><reference value='#hstatus-2'/></text>
<statusCode code='completed'/>
<value xsi:type='CE' code=' ' codeSystem='2.16.840.1.113883.6.96' codeSystemName='SNOMED CT'/>
</observation>
</entryRelationship>
</observation>
</entry>
Todesursache
TODO: dieser Abschnitt muss noch überarbeitet werden.
| Template ID | <OID für das Template> | |
| General Description | In diesem Abschnitt werden die Informationen zur Todesursache übermittelt. | |
| LOINC Code | Opt. | Description |
| ???? | O | |
Die Übermittlung der Todesursache wird über eine separate Observation ausgedrückt, die aber in demselben Abschnitt (Section) untergebracht wird:
Abbildung 22: Diagnostik
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | Section | 0..1 | Dieser Abschnitt übermittelt Informationen über die Todesursache. | |||
| 2 | act | att | @code | CD CWE | 1..1 | M | Dieser Code besagt, dass dieser Abschnitt über die Todesursache berichtet. | |
| 2 | rel | elm | Entry | |||||
| 3 | act | elm | Observation | Tod | ||||
| 4 | act | elm | Observation | Tod durch Tumor | 1..1 | M | ||
| 5 | act | att | @code | Tod durch Tumor | CD CWE | 1..1 | M | Dieses Attribut drückt aus, dass diese Beobachtung Aufschluss über die Todesursache gibt. |
| 5 | act | att | @value | Tod durch Tumor | CD CWE | 1..1 | M | Hier wird die Information (Code) zur Todesursache eingetragen: s.u. Codesystem zur Todesursache. |
| 5 | act | att | @negationInd | Negation | BL | 0..1 | Wenn gesetzt drückt dieses Attribut aus, dass der Tumor nicht tumorbedingt ist/war. | |
| 4 | rel | elm | Entry | |||||
| 5 | act | elm | Observation | Beruf | Spezialfall einiger EKR (z.B. GKR Gemeinsames Krebsregister, längster letzter Beruf, Dauer) => spätere Ausbauphase. Wird als Freitext und ggf. nach speziellem Berufe¬schlüssel übermittelt. | |||
| 6 | act | att | @code | Tod durch Beruf | CD CWE | 1..1 | M | Dieses Attribut drückt aus, dass diese Beobachtung angibt, ob der Tod ursächlich durch die Berufsausübung veranlasst ist. |
| 6 | act | att | @value | Tod durch Beruf | BL | 1..1 | Ein boolescher Wert gibt an, ob der Krebs durch die Berufsausübung (Kap. 1.8.5) entstanden ist.
Wenn diese Aussage nicht gesichert (Verdacht) ist, dann wird dies über einen entsprechenden qualifier zum Ausdruck gebracht. Wenn nicht klar ist, ob die Berufsausübung ursächlich für den Krebs ist, dann ist dies durch einen nullFlavor auszudrücken.
| |
| 6 | act | att | @negationInd | Negation | BL | 0..1 | Wenn gesetzt drückt dieses Attribut aus, dass der Tumor nicht berufsbedingt ist/war. |
| Lvl | Code | Bedeutung | Erläuterung |
|---|---|---|---|
| 1 | J | Tod tumorbedingt, keine nähere Angabe | |
| 2 | T | Tod tumorbedingt durch das Tumorleiden, keine nähere Angabe | |
| 2 | P | Tod tumorbedingt durch Progression des primären Tumorgeschehens | |
| 2 | L | Tod tumorbedingt durch lokoregionäres Rezidiv | |
| 2 | M | Tod tumorbedingt durch Fernmetastasierung | |
| 2 | B | Tod tumorbedingt durch Behandlungskomplikation | |
| 1 | E | Entscheidung nicht möglich | |
| 1 | nullFlavor="NI" | „unbekannt" wird über einen nullFlavor zum Ausdruck gebracht. |
Tabelle 20: Vocabulary Domain für Todesursache (Kap 7.5)
(OID: ????)
Planung
Abbildung ??: Planungsdaten
??????
| Lvl | RIM | AE | Name | Desc | DT | Kard | Conf | Beschreibung
|
|---|---|---|---|---|---|---|---|---|
| 1 | act | elm | ||||||
| 2 | rel | elm | ||||||
| 1 | part | elm | ||||||
| 2 | role | elm | ||||||
| 4 | ent | elm |