cdamedp:Einleitung plus: Unterschied zwischen den Versionen
(→Der „Medikationsplan Plus“) |
(→Vorarbeiten) |
||
| Zeile 158: | Zeile 158: | ||
==Vorarbeiten== | ==Vorarbeiten== | ||
| + | Der vorliegende Implementierungsleitfaden berücksichtigt eine Reihe von Vorarbeiten aus dem nationalen und internationalen Umfeld. | ||
| + | *Die Vorgaben des Medikationsplans der Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ) Version 2.0<ref name="mpakdae20"/>. | ||
| + | *CDA Implementierungsleitfaden für einen patientenbezogenen Medikationsplan. Dr. Jörg Caumanns, Dr. Andreas Billig // Fraunhofer FOKUS Auftraggeber: Deutsche Krankenhausgesellschaft e.V., 2014<ref>Deutsche Krankenhausgesellschaft (DKG), http://www.dkgev.de</ref> | ||
| + | *Vorarbeiten von HL7 Deutschland zum Thema "Medikationsplan" (z. B. von Frank Oemig und Christof Gessner, siehe auch <ref>Medikationsplan Projektseite des Interoperabilitätsforums, http://wiki.hl7.de/index.php/Medikationsplan_(Projekt)</ref>) | ||
| + | *Die einschlägigen inhaltlichen IHE-Profile (PRE, DIS, PADV, PML)<ref>IHE Pharmacy Profiles, http://www.ihe.net/Pharmacy</ref>, insbesondere das Template "Medications" 1.3.6.1.4.1.19376.1.5.3.1.4.7 im Rahmen des Technical Framework "Patient Care Coordination (PCC)" von IHE <ref>IHE Template "Medications" 1.3.6.1.4.1.19376.1.5.3.1.4.7, http://wiki.ihe.net/index.php?title=1.3.6.1.4.1.19376.1.5.3.1.4.7</ref> | ||
| + | *Vorarbeiten aus dem österreichischen ELGA-Umfeld: ELGA Implementierungsleitfaden: HL7 Implementation Guide for CDA® R2: e-Medikation. Zur Anwendung im österreichischen Gesundheitswesen [1.2.40.0.34.7.8.1], 2014 (Leitfäden siehe elga.gv.at<ref>ELGA Implementierungsleitfaden: HL7 Implementation Guide for CDA® R2: e-Medikation, http://www.elga.gv.at/index.php?id=28</ref>; Spezifikation in ART-DECOR<ref>ART-DECOR Spezifikation zum ELGA Implementierungsleitfaden: HL7 Implementation Guide for CDA® R2: e-Medikation http://art-decor.org/art-decor/decor-project--elga-</ref>) | ||
| + | *Teilprojekt "Prescription" aus dem epSOS-Projekt<ref> epSOS-Projekt, http://www.epsos.eu</ref>, Spezifikation in ART-DECOR<ref>ART-DECOR Spezifikation zum epSOS-Projekt, http://decor.nictiz.nl/art-decor/decor-project--epsos-</ref> | ||
| + | *Arztbrief des VHitG (jetzt bvitg) 2006<ref>Arztbrief des VHitG (jetzt bvitg), http://www.bvitg.de/arztbrief.html</ref>) und das Addendum "Medikation", 2007 | ||
| + | *elektronischer Arztbrief 2014/2015<ref> Elektronischer Arztbrief 2015, HL7 Deutschland http://wiki.hl7.de/index.php?title=Arztbrief_2014_(Projekt)</ref> | ||
| + | * elektronischer Arztbrief Plus<ref name="abplus" /> | ||
| + | * CDA-CH-SMTL shared medication treatement list, Genf<ref>CDA-CH-SMTL shared medication treatement list, Guide d’implémentation pour la SMTL V1.0, Entwurf 2014</ref> | ||
| + | *Medication on CDA der Pharmacy Working Group, HL7 International<ref>HL7 International http://www.hl7.org</ref> | ||
| + | |||
| + | Die wichtigsten weiteren Vorarbeiten stammen aus dem Interoperabilitätsforum. | ||
| + | |||
===Patientenbezogener Medikationsplan Release 1=== | ===Patientenbezogener Medikationsplan Release 1=== | ||
Im Jahr 2015 wurde der Patientenbezogene Medikationsplan (PMP) Release 1 als Spezifikation auf XML-Basis (Clinical Document Architecture) zur Wiedergabe der Fachinhalte des AkdÄ-Medikationsplans als auch anderer Medikationspläne veröffentlicht. Er stellt eine umfassende Aufzeichnung der Medikamente des Patienten (Verordnungen, nicht verschreibungspflichtige Medikamente, Kräuterprodukte, Nahrungsergänzungsmittel und andere) für den Patienten dar. Mit dem Leitfaden wurde ein weiterer Beitrag zur Verbesserung der Arzneimitteltherapiesicherheit und der intersektoralen und interprofessionalen Kommunikation geleistet. | Im Jahr 2015 wurde der Patientenbezogene Medikationsplan (PMP) Release 1 als Spezifikation auf XML-Basis (Clinical Document Architecture) zur Wiedergabe der Fachinhalte des AkdÄ-Medikationsplans als auch anderer Medikationspläne veröffentlicht. Er stellt eine umfassende Aufzeichnung der Medikamente des Patienten (Verordnungen, nicht verschreibungspflichtige Medikamente, Kräuterprodukte, Nahrungsergänzungsmittel und andere) für den Patienten dar. Mit dem Leitfaden wurde ein weiterer Beitrag zur Verbesserung der Arzneimitteltherapiesicherheit und der intersektoralen und interprofessionalen Kommunikation geleistet. | ||
Version vom 6. August 2017, 11:46 Uhr
Inhaltsverzeichnis
Einleitung
Rationale
Der Patientenbezogene Medikationsplan (PMP) ist eine umfassende und im Idealfall vollständige Aufzeichnung der Medikamente des Patienten (Verordnungen, nicht verschreibungspflichtige Medikamente, Kräuterprodukte, Nahrungsergänzungsmittel und andere). Der vorliegende Implementierungsleitfaden stellt die vereinheitlichte elektronische Wiedergabe derartiger Medikationspläne dar und bildet den
- den CDA-basierten Medikationsplan in ISO/HL7 27932:2009 Ausgabe
- die Profile für den FHIR-basierten Medikationsplan und
- die Vorgaben für das so genannte Ultrakurzformat (UKF)
in der offiziellen Fassung für Deutschland.
In einem Sondergutachten[1] fordert der Sachverständigenrat zur Begutachtung der Entwicklung im Gesundheitswesen 2012 einen vollständigen Überblick über die Arzneimittelhistorie des Patienten als Information zur eigenen Medikation durch einen einheitlichen Patientenbezogenen Medikationsplan.
99. Bei der Verbesserung der sektorenübergreifenden Kommunikation zur Sicherstellung von Versorgungskontinuität spielt die sektorenübergreifende
Arzneimitteltherapie eine herausgehobene Rolle. (...) Zur Gewährleistung einer sektorenübergreifenden Versorgung im Bereich der Arzneimitteltherapie
müssen folgende Voraussetzungen erfüllt sein:
a) Der behandelnde Arzt muss einen vollständigen Überblick über die Arzneimittelhistorie des Patienten haben. Dazu gehören vollständige Angaben über alle aktuell eingenommenen Arzneimittel inklusive frei verkäuflicher (Over the Counter) Medikamente und im Einzelfall auch solche, die früher eingenommen wurden.
Zielsetzung
Der Patient und der sichere Umgang mit seinen Medikamenten steht eindeutig im Vordergrund Patientenbezogener Medikationspläne. Zusätzlich können (sollen) hier auch Informationen für Gesundheitsdienstleister enthalten sein, die die Arzneimitteltherapiesicherheit erhöhen:
- Informationen für den Patienten: die patientengerechte Darstellung aller häufigen Einnahmesituationen steht im Vordergrund, damit Compliance und Einnahmesicherheit erhöht werden
- Informationen für Gesundheitsdienstleister: die Arzneimitteltherapiesicherheit soll erhöht werden, indem die oben genannten Angaben und ggf. Zusatzinformationen wie Körpergewicht im Prinzip jedem an der Therapie beteiligten Gesundheitsdienstleister wie z. B. Ärzten oder Apothekern zur Verfügung stehen.
Der Plan soll das Ergebnis der Zusammenarbeit von Patient, Arzt, Apotheker und anderen Gesundheitsdienstleistern sein.
Hintergründe
Im Rahmen eines Workshops im BfArM am 5. Mai 2011 (vgl. auch [2]) wurden die Inhalte des einheitlichen Medikationsplans umrissen:
- Basisinformationen
- Datum
- Kontaktdaten des Ersteller
- Patientenstammdaten
- Informationen zum Arzneimittel
- Wirkstoff
- Arzneimittelname
- Darreichungsform (ggf. Anwendungsart)
- Wirkstärke
- Informationen für den Patienten
- Relevante Anwendungs- und Einnahmehinweise – optional
- Zusätzliche Hinweise (Lagerung und Aufbewahrung) – optional
- Informationen zur Therapie
- Behandlungsgrund (für den Patienten verständlich) – optional
- Therapiezeitraum: Beginn / Dauer / Ende – optional
- Bedarfsmedikation (ja/nein)
- Dosierschema
Im Allgemeinen enthalten solche Pläne daher folgende Komponenten (siehe auch [3] [4] [5] [6]):
| Informationsblock | Informationen für den Patienten | Zusätzliche Informationen mit Fokus auf die Gesundheitsdienstleister |
|---|---|---|
| Angaben zum Patienten |
|
|
| Klinische Parameter |
|
|
| Datum und Identifikation |
|
|
| Medikation |
|
|
| Wichtige Hinweise | ||
| Unterschriften | Patient | Arzt |
Vorgaben der Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ)
Die Vorgaben des Medikationsplans der Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ) Version 2.0[7] sind als ein führender Ausgangspunkt für den vorliegenden Implementierungsleitfaden gewählt. Grundsätzlich lassen sich mit der hier vorliegenden Spezifikation darüber hinaus auch andere Medikationspläne abbilden, wie sie hierzulande beispielweise an verschiedenen Standorten in Erprobung oder Routine befindlich sind [8].
Vortrajekt zum Medikationsplan Plus=
Im Vorfeld wurden in Nordrhein-Westfalen – gefördert durch die Ärztekammern Nordrhein und Westfalen-Lippe sowie das Ministerium für Gesundheit, Emanzipation, Pflege und Alter des Landes Nordrhein-Westfalen, Düsseldorf – Voruntersuchungen zu folgenden Themen durchgeführt:
- Verbesserung der Patienteninformation und -compliance
- Patientengerechte Darstellung aller häufigen Einnahmesituationen
- Möglichkeit der Angabe von zeitlich limitierten Einnahmevorschriften (Startdatum und Dauer z. B. in Tagen, bzw. Stopdatum)
- Möglichkeit der Angabe aller vom Patienten eingenommenen Präparate, also auch OTC (over-the-counter) Präparate wie z.B. Multivitamin-Präparate oder die Selbstmedikation des Patienten (nach Auskunft des Patienten oder eines Angehörigen etc.)
- Verbesserung der Arzneimitteltherapiesicherheit
- Transparenz der Medikation
- Verbesserung der intersektoralen und interprofessionalen Kommunikation
- Interoperabilität und Erweiterbarkeit (eArztbrief)
- Kommunikation mit dem europäischen Nachbarn (Österreich, Niederlande)
- Bereitstellung von XSL-Stylesheets und einer zugehörigen bijektiven Abbildung von CDA-Instanzen in ein Kurzformat, z. B. für die Unterbringung in Barcodes oder auf anderen kapazitätslimitierten Träger (siehe auch Abschnitt "Abgrenzung").
Die Ergebnisse flossen in das EFRE-geförderte „Medikationsplan Plus“-Projekt ein.
Der „Medikationsplan Plus“
Im Projektvorhaben „Medikationsplan Plus“[9] ist es grundsätzlich vorgesehen auf Basis der aktuellen Version 2.0 des Medikationsplanes Optimierungspotentiale (z. B. Lesbarkeit, Verständlichkeit, Praktikabilität) aus Sicht der Patientinnen und Patienten sowie professioneller Leistungsanbieter (niedergelassene Ärztinnen und Ärzte, Apothekerinnen und Apotheker) zu identifizieren und in einer angepassten Version und Spezifikation entsprechend umzusetzen. Im Rahmen der Spezifikation und Implementierung werden hierbei gezielt definierte semantische Bezugssysteme (z. B. Klassifikationen, Terminologien) sowie Daten- und Übertragungsstandards für den Medikationsplan Plus festgelegt. Die Überführung des papiergebundenen Medikationsplanes in eine elektronische Version ist hierbei eine wesentliche Aufgabenstellung im geplanten Vorhaben. Vorbereitend und flankierend erfolgen eine IST-Aufnahme der gegenwärtigen Situation (Prozesslandschaften, regulative Rahmenbedingungen) sowie die Überführung in eine SOLL-Konzeption unter Integration möglicher Verbesserungsansätze. Sämtliche umsetzbaren Verbesserungen werden in einem mehrstufigen Verfahren implementiert und bei ausgewählten Praxispartnern (niedergelassene Praxen, Apotheken) innerhalb der gegenwärtigen Systemarchitektur umgesetzt.
Im Rahmen einer Studienphase ist es vorgesehen den Erfolg der umgesetzten Maßnahmen entsprechend zu evaluieren. Hierbei werden ebenfalls die Perspektive der Patientinnen und Patienten sowie diejenige der professionellen Leistungsanbieter berücksichtigt. Die im Rahmen der Evaluation gewonnen Erkenntnisse werden hierbei unmittelbar in die fortlaufenden Aktivitäten hinsichtlich Spezifikation und Implementierung integriert. Letztlich wird auf Basis der innerhalb des Projektvorhabens gewonnenen Daten und Erkenntnisse eine umfassende Kosten-/Nutzenanalyse angefertigt.
Die zum aktuellen Zeitpunkt bereits identifizierten Schwachstellen des gegenwärtigen Medikationsplanes (z. B. keine Festlegung anerkannter semantischer Bezugssysteme) werden dabei gezielt adressiert und in entsprechender Form modifiziert. Es ist daher u.a. zu erwarten, dass die Anzahl von Fehlinterpretationen der im Medikationsplan enthaltenen Informationen in Folge des Projektvorhabens reduziert wird. Insgesamt liefert dieses Projekt damit einen wichtigen Beitrag zur Verbesserung des intersektoralen Medikationsprozesses auf organisatorischer und technischer Ebene und damit ebenfalls zur Erhöhung der Arzneimitteltherapiesicherheit.
Zweck
Im Rahmen dieses Leitfaden sollen die oben erwähnten Sachverhalte durch entsprechende semantische und strukturelle Vorgaben adressiert werden:
- Festlegung von Daten- und Übertragungsstandards auf der Basis von
- HL7 Clinical Document Architecture Format (ISO/HL7 27932:2009) mit Templates und Value Sets,
- HL7 FHIR® (Fast Healthcare Interoperability Resources) mit Profilen und Value Sets
- und dem von FHIR abgeleiteten Ultrakurzformat als Spezialprofil mit Value Sets,
im weiteren Verlauf in den Abschnitt "Aufbau" und "Technische Spezifikationen" erläutert,
- Festlegung definierter semantische Bezugssysteme (insbesondere Klassifikationen, Terminologien), im Abschnitt "Terminologien" erläutert,
- Aufzeigen der Möglichkeiten des Mapping und automatisierter Konversionen der Spezifikationen untereinander, im "Anhang" erläutert.
Hintergründe
Vom 1. Oktober 2016 an soll jedes Arztpraxissystem einen Medikationsplan in Papierform an Patienten aushändigen können. Patienten haben unter bestimmten Bedingungen laut Gesetz einen Anspruch darauf. Im Vorfeld sind die Vorgaben des Medikationsplans der Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ) erstellt worden[7], die allerdings nicht nur die fachinhaltlichen Aspekte enthält („was muss der Medikationsplan enthalten“), sondern auch ein proprietäres Format, das eigens hierfür entworfen wurde. Dieses proprietäre Format sollte in einem Barcode niedergelegt werden, der mit auf dem Papierausdruck aufgebracht wird.
Während die Definitionen zum Fachinhalt das Ergebnis eines langen Abstimmungs- und Konsensusprozesses ist und als eine zurzeit am breitesten getragene Angabe zu den Fachinhalten eines Mediaktionsplans gilt, war das seinerzeit festgelegte Barcode-Format proprietär.
Aus diesen Gründen wurde unter anderem im NRW-Projekt vom technischen Teil abgesehen und der Vorläufer des hier vorgestellten Ultrakurzformats in XML [10] bzw. JSON [11] entwickelt.
Zwischenzeitlich wurde der Medikationsplan im so genannten eHealth-Gesetz[12] verankert, in dem der bereits erwähnte Stichtag 1. Oktober 2016 für den einheitlich definierten und papiergebundenen Medikationsplan (genannt Bundeseinheitlicher Medikationsplan, BMP, §31a SGB V) festgelegt wurde.
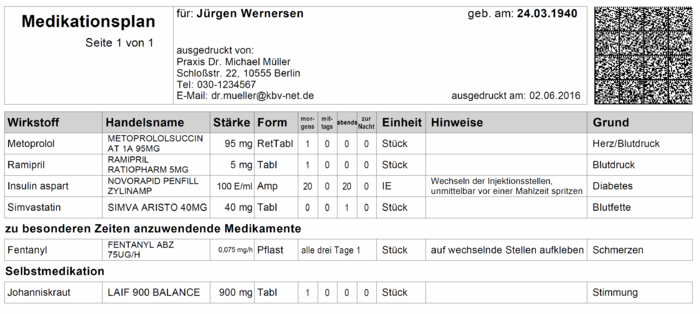
[Abbildung 1] Beispiel eines Ausdrucks (Ausschnitt) zum bundeseinheitlichen Medikationsplan (Quelle: KBV, Stand: April 2016)
In 2016 wurde die Version 2.3 des bundeseinheitlichen Medikationsplans (BMP) von der Kassenärztlichen Bundesvereinigung (KBV), dem Deutsche Apothekerverband (DAV) und der Bundesärztekammer (BÄK) eine gemeinsame Vereinbarung zur Erstellung eines Medikationsplans erarbeitet[13] und vorgelegt[14]. Neben Vorgaben zu Inhalt und Struktur, zu Erstellung und Aktualisierung des Medikationsplans, wurde vor allem die technische Spezifikation zur elektronischen Erstellung und Aktualisierung des Medikationsplans im Vergleich zu den Vorversionen angepasst. Diese Spezifikation wurde von KBV, DAV und BÄK in enger Abstimmung mit dem Bundesverband Gesundheits-IT e.V. (bvitg), dem ADAS – Bundesverband Deutscher Apotheken-Softwarehäuser e. V. und HL7 Deutschland e.V. erstellt und wurde als Anlage 3 der Vereinbarung veröffentlicht. Die technische Umsetzung des Barcodes folgte dem Ultrakurzformat (UKF).
Seit dem 30. April 2017 liegt die Fortschreibung in der Version 2.4 vor.
[Abbildung 2] Barcode des bundeseinheitlichen Medikationsplan mit Ultrakurzformat
Ab dem Jahr 2018 soll dieser Medikationsplan auch auf der elektronischen Gesundheitskarte vorliegen und eine Basis für softwaregestützte Prüfungen im Bereich der Arzneimitteltherapiesicherheit (AMTS) bilden.
Vorarbeiten
Der vorliegende Implementierungsleitfaden berücksichtigt eine Reihe von Vorarbeiten aus dem nationalen und internationalen Umfeld.
- Die Vorgaben des Medikationsplans der Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ) Version 2.0[7].
- CDA Implementierungsleitfaden für einen patientenbezogenen Medikationsplan. Dr. Jörg Caumanns, Dr. Andreas Billig // Fraunhofer FOKUS Auftraggeber: Deutsche Krankenhausgesellschaft e.V., 2014[15]
- Vorarbeiten von HL7 Deutschland zum Thema "Medikationsplan" (z. B. von Frank Oemig und Christof Gessner, siehe auch [16])
- Die einschlägigen inhaltlichen IHE-Profile (PRE, DIS, PADV, PML)[17], insbesondere das Template "Medications" 1.3.6.1.4.1.19376.1.5.3.1.4.7 im Rahmen des Technical Framework "Patient Care Coordination (PCC)" von IHE [18]
- Vorarbeiten aus dem österreichischen ELGA-Umfeld: ELGA Implementierungsleitfaden: HL7 Implementation Guide for CDA® R2: e-Medikation. Zur Anwendung im österreichischen Gesundheitswesen [1.2.40.0.34.7.8.1], 2014 (Leitfäden siehe elga.gv.at[19]; Spezifikation in ART-DECOR[20])
- Teilprojekt "Prescription" aus dem epSOS-Projekt[21], Spezifikation in ART-DECOR[22]
- Arztbrief des VHitG (jetzt bvitg) 2006[23]) und das Addendum "Medikation", 2007
- elektronischer Arztbrief 2014/2015[24]
- elektronischer Arztbrief Plus[25]
- CDA-CH-SMTL shared medication treatement list, Genf[26]
- Medication on CDA der Pharmacy Working Group, HL7 International[27]
Die wichtigsten weiteren Vorarbeiten stammen aus dem Interoperabilitätsforum.
Patientenbezogener Medikationsplan Release 1
Im Jahr 2015 wurde der Patientenbezogene Medikationsplan (PMP) Release 1 als Spezifikation auf XML-Basis (Clinical Document Architecture) zur Wiedergabe der Fachinhalte des AkdÄ-Medikationsplans als auch anderer Medikationspläne veröffentlicht. Er stellt eine umfassende Aufzeichnung der Medikamente des Patienten (Verordnungen, nicht verschreibungspflichtige Medikamente, Kräuterprodukte, Nahrungsergänzungsmittel und andere) für den Patienten dar. Mit dem Leitfaden wurde ein weiterer Beitrag zur Verbesserung der Arzneimitteltherapiesicherheit und der intersektoralen und interprofessionalen Kommunikation geleistet.
Die Vorgaben des Medikationsplans der Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ) Version 2.0 waren dabei als führender Ausgangspunkt gewählt. Es wurde darauf geachtet, dass sich mit der vorliegenden Spezifikation zum PMP Release 1 grundsätzlich darüber hinaus auch andere Medikationspläne abbilden, wie sie hierzulande beispielweise an verschiedenen Standorten in Erprobung oder Routine befindlich sind.
In den damaligen Leitfaden sind andere Vorarbeiten in die Ausarbeitung mit eingeflossen, nationale wie zum Beispiel die Spezifikationen zum Elektronischen Arztbrief (VHitG, jetzt bvitg und Neuauflage 2014, Ergänzungen 2016) oder die der Deutschen Krankenhausgesellschaft e.V. (DKG), aber auch internationale Ausarbeitungen wie einschlägige IHE-Profile, Arbeiten aus dem österreichischen ELGA-Umfeld und dem epSOS-/EXPAND-Projekt. Der Leitfaden wurde seinerzeit im Rahmen eines Projektes der Ärztekammern in Nordrhein-Westfalen initiiert.
Kurzformat und Ultrakurzformat
Aus den in der Einleitung genannten Ausführungen wurde und wird in NRW ein Ansatz auf Basis eines XML-Formats (Spezifikation „PMP“ auf der Basis der Clinical Document Architecture) verfolgt, der auf internationalen Standards basiert. Medikationspläne, die hierauf beruhen, können über eine Transformation in ein so genanntes Kurzformat bzw. Ultrakurzformat (beide jeweils auf XML oder JSON Basis) überführt werden (und umgekehrt). Beide sind wiederum für Datenträger mit geringer Kapazität wie zum Beispiel Barcode, aber auch die eGK oder im Umfeld Mobiler Apps (Bandbreitenproblematik) geeignet.
Die Vorarbeiten sind im NRW-Projekt in 2014 zusammen mit dem Ministerium für Gesundheit, Emanzipation, Pflege und Alter des Landes Nordrhein-Westfalen (MGEPA), den Ärztekammern Nordrhein und Westfalen-Lippe und HL7 beschritten und ausgeführt worden. Das Resultat ist für KIS und PVS Systeme und auch für Ansätze im Bereich der Mobile Apps geeignet und fußt auf internationalen IT-Standards.
Sowohl das CDA-Format als auch FHIR-Profile und das draus abgeleitete Ultrakurzformat werden im NRW-Projekt Medikationplan Plus im Echtbetrieb weiter getestet werden.
Seit Veröffentlichung des Medikationsplanes des AkdÄ sind diverse weitere, untereinander nicht kompatible Ansätze zur elektronischen Wiedergabe des Medikationsplans entstanden. Der Ansatz des Medikationsplan Plus auf internationalen Standards, zielt auf den Einsatz im ambulanten und stationären Bereich inklusive neuerer und Mobiler Anwendungen ab und stellt das Thema „Medikation“ auch für andere Gesundheits-Anwendungen als den reinen Medikationsplan oder AMTS zur Verfügung. Die Abbildungen zum Thema „Medikation“ sind über Anwendungsgrenzen hinweg isomorph, von Struktur und Semantik gleich bzw. nahezu gleich, ohne dabei starr zu sein.
Ein weiteres Ziel von Medikationsplänen ist, dass diese ein natürlicher Bestandteil der sicheren Arzneimitteltherapie sind, vorrangig für den Patienten, aber auch für alle in die Therapie und Versorgung mit Medikamenten involvierten Gesundheitsdienstleister. Damit dies ohne große Brüche möglich ist, steht auch in diesem Vorhaben die Kompatibilität mit dem elektronischen Arztbrief und Arztbrief Plus[25], den Notfalldaten oder (später) einer Patientenakte im Vordergrund, ebenso beispielsweise Anwendungen wie dem Notaufnahmeprotokoll der DIVI, Überweisungs- und Einweisungsdokumente, Überleitungsmanagement usw.
Nutzer
Mögliche Nutzer sind Institutionen, welche am Informationsaustausch im Rahmen des Medikationsplans beteiligt sind:
- Krankenhäuser
- Haus- und Facharztpraxen
- Apotheken
- Pflegeheime.
Zu den möglichen Akteuren gehören:
- Haus- und Fachärztinnen und –ärzte
- Mitarbeiterinnen und Mitarbeiter von Apotheken.
<ref>-Tag. Der Name „mpakdae20“ wurde mehrere Male mit einem unterschiedlichen Inhalt definiert.
Referenzfehler: Es sind <ref>-Tags für die Gruppe „Abbildung“ vorhanden, jedoch wurde kein dazugehöriges <references group="Abbildung" />-Tag gefunden oder ein schließendes </ref> fehlt.