Aufbau
(→Implementierungsleitfaden Szenario "Notaufnahmeregister") |
(→Registermeldung vs Episoden-Zusammenfassung) |
||
| (2 dazwischenliegende Versionen desselben Benutzers werden nicht angezeigt) | |||
| Zeile 9: | Zeile 9: | ||
Klassische Registermeldungen sind in ihren Eigenschaften summarisch, spezifisch und agil und sollen als Ziele verfolgen, Versorungsnähe, Vollständigkeit und Qualität abzudecken. Sie | Klassische Registermeldungen sind in ihren Eigenschaften summarisch, spezifisch und agil und sollen als Ziele verfolgen, Versorungsnähe, Vollständigkeit und Qualität abzudecken. Sie | ||
* stellen eine Zusammenfassung von komplexen Prozessen und Daten aus der Versorgung dar (Anamnese, Diagnostik, Maßnahmen, Medikation) dar, | * stellen eine Zusammenfassung von komplexen Prozessen und Daten aus der Versorgung dar (Anamnese, Diagnostik, Maßnahmen, Medikation) dar, | ||
| − | * erheben spezifische Fragen und erwarten fokussierten Antworten (Antibiose gegeben? | + | * erheben spezifische Fragen und erwarten fokussierten Antworten (Antibiose gegeben? Rö-Thorax gemacht? Pathologisch? War Patient in den letzten 30 Tagen im Ausland?) |
| − | Rö-Thorax gemacht? Pathologisch? | ||
| − | War Patient in den letzten 30 Tagen im Ausland?) | ||
* fordern die Notwendigkeit, ggf. schnell mit neuen Daten in der Meldung zu reagieren (Symptom „Geschmacksverlust“ beobachtet?). | * fordern die Notwendigkeit, ggf. schnell mit neuen Daten in der Meldung zu reagieren (Symptom „Geschmacksverlust“ beobachtet?). | ||
| Zeile 64: | Zeile 62: | ||
{{:2.16.840.1.113883.2.6.60.3.4.48/2024-02-10T113739/hgraph}} | {{:2.16.840.1.113883.2.6.60.3.4.48/2024-02-10T113739/hgraph}} | ||
| + | <ref group="Tabelle">Kurzbericht über das Szenario Notaufnahmeregister 2024</ref> | ||
| + | Kurzbericht über das Szenario Notaufnahmeregister 2024 | ||
==Verwendete Standards und Spezifikationen== | ==Verwendete Standards und Spezifikationen== | ||
| Zeile 173: | Zeile 173: | ||
| 1.2.276.0.76.3.1.195.10.73 | | 1.2.276.0.76.3.1.195.10.73 | ||
|} | |} | ||
| + | <ref group="Tabelle">Übersicht über die CDA-Sections</ref> | ||
| + | Übersicht über die CDA-Sections | ||
Die folgende hierarchische Zusammenstellung gibt eine Übersicht über Header und Body. | Die folgende hierarchische Zusammenstellung gibt eine Übersicht über Header und Body. | ||
{{:1.2.276.0.76.3.1.195.10.2/static-2024-03-21T000000/hlist}} | {{:1.2.276.0.76.3.1.195.10.2/static-2024-03-21T000000/hlist}} | ||
| + | <ref group="Tabelle">Übersicht über die CDA-Spezifikation (Header, Body)</ref> | ||
| + | Übersicht über die CDA-Spezifikation (Header, Body) | ||
==Verwendung von Templates== | ==Verwendung von Templates== | ||
Aktuelle Version vom 22. August 2024, 09:50 Uhr
Dieses Material ist Teil des Leitfadens AKTIN Notfalldokumentation.
|
Inhaltsverzeichnis
Implementierungsleitfaden Szenario "Notaufnahmeregister"
Registermeldung vs Episoden-Zusammenfassung
An sich liegt es auf der Hand, dass es sich bei diesem Leitfaden um die Spezifikation einer Registermeldung geht.
Klassische Registermeldungen sind in ihren Eigenschaften summarisch, spezifisch und agil und sollen als Ziele verfolgen, Versorungsnähe, Vollständigkeit und Qualität abzudecken. Sie
- stellen eine Zusammenfassung von komplexen Prozessen und Daten aus der Versorgung dar (Anamnese, Diagnostik, Maßnahmen, Medikation) dar,
- erheben spezifische Fragen und erwarten fokussierten Antworten (Antibiose gegeben? Rö-Thorax gemacht? Pathologisch? War Patient in den letzten 30 Tagen im Ausland?)
- fordern die Notwendigkeit, ggf. schnell mit neuen Daten in der Meldung zu reagieren (Symptom „Geschmacksverlust“ beobachtet?).
Weitere an die Notfalldokumentation angeschlossene Register wie beispielsweise das Traumaregister sind vom Character her diese eben beschriebenen Registermeldungen. An anderer Stelle werden wir ausführlicher auf Registermeldungen und deren technische Umsetzung, in der Regel durch summarische, spezifische und agile Fragebögen (Questionnaires) eingehen.
Tatsächlich kommt im Fall des hier fokussierten Szenarios "Notaufnahmeregister" wegen des bereits erwähnten Konzepts, dass die Informationen so wie in der Versorgung entstanden in einem lokalen Data Warehouse (DWH) abgespeichert und zu gegebener Zeit lokal ausgewertet werden, eher einer Zusammenfassung einer Versorgungsgepisode gleich, wie beispielsweise eine Arztbrief oder ein Entlassbrief. Daher wurde und wird die CDA-Fassung als Episodenzusammenfassung Notaufnahmeregister bezeichnet.
Leitfaden
Bereits Anfang des Jahres 2024 wurde ein Kommentierungsverfahren zum Szenario Notaufnahmeregister mit den erweiterten Datensatzdefinitionen durchgeführt, welches vor allem von den fachlich-inhaltlichen Expertinnen und Experten begleitet wurde.
Mit diesem Leitfaden liegt nun die technische Umsetzung mit Datenformaten und Terminologien vor. Das Verfahren beinhaltet folgende Sammlungen von Artefakten:
- das Update des Implementierungsleitfadens der Spezifikation für das Notaufnahmeregister 2025 CDA Episodenzusammenfassung Notaufnahmeregister auf der Basis der Clinical Document Architecure (CDA) als natürliche Fortschreibung der bestehenden CDA-Implementierungen für den vereinfachten Übergang zur ergänzten Spezifikation,
- die zugehörigen Updates zu den zu verwendeten Terminologien (Value Sets, Code Systeme) zum Einsatz für Implementierungen des Notaufnahmeregisters 2025.
Etwa zeitgleich wird eine Sammlung der Fast Healthcare Interoperability Resources FHIR-Profile für das Notaufnahmeregister zur Kommentierung bereitgestellt. Diese Profile sollen – nach Einbindung in den FHIR Implementierungsleitfaden – für neue Implementierungen genutzt werden und stellen die Migration in die FHIR-Welt dar. Die Terminologien sind hierbei die gleichen, wie für den CDA-Leitfaden.
Ergänzungen im jetzigen Leitfaden
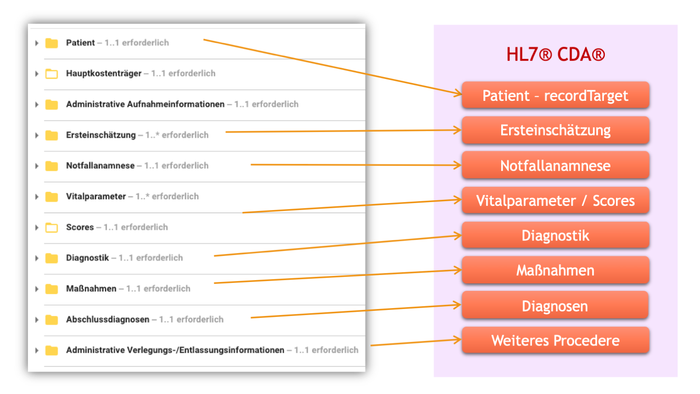
Bei der Umsetzung des Implementierungsleitfadens der Spezifikation Notaufnahmeregister 2025 CDA auf der Basis der Clinical Document Architecure (CDA) wurden entsprechend den vorangegangene Ausführungen Anleihen beim Leitfaden für das Basismodul 2017 gemacht. Grundsätzlich ist das CDA-Dokument im Header-Teil überwiegend gleichgeblieben. Der Body-Teil besteht aus in etwa den gleichen Sektionen, allerdings ausgerichtet auf die Änderungen versehenen mit Neuerungen und Ergänzungen.
[Abbildung 1] Umsetzung des Szenarios zum Leitfaden auf Basis der HL7 Clinical Document Architecture CDA
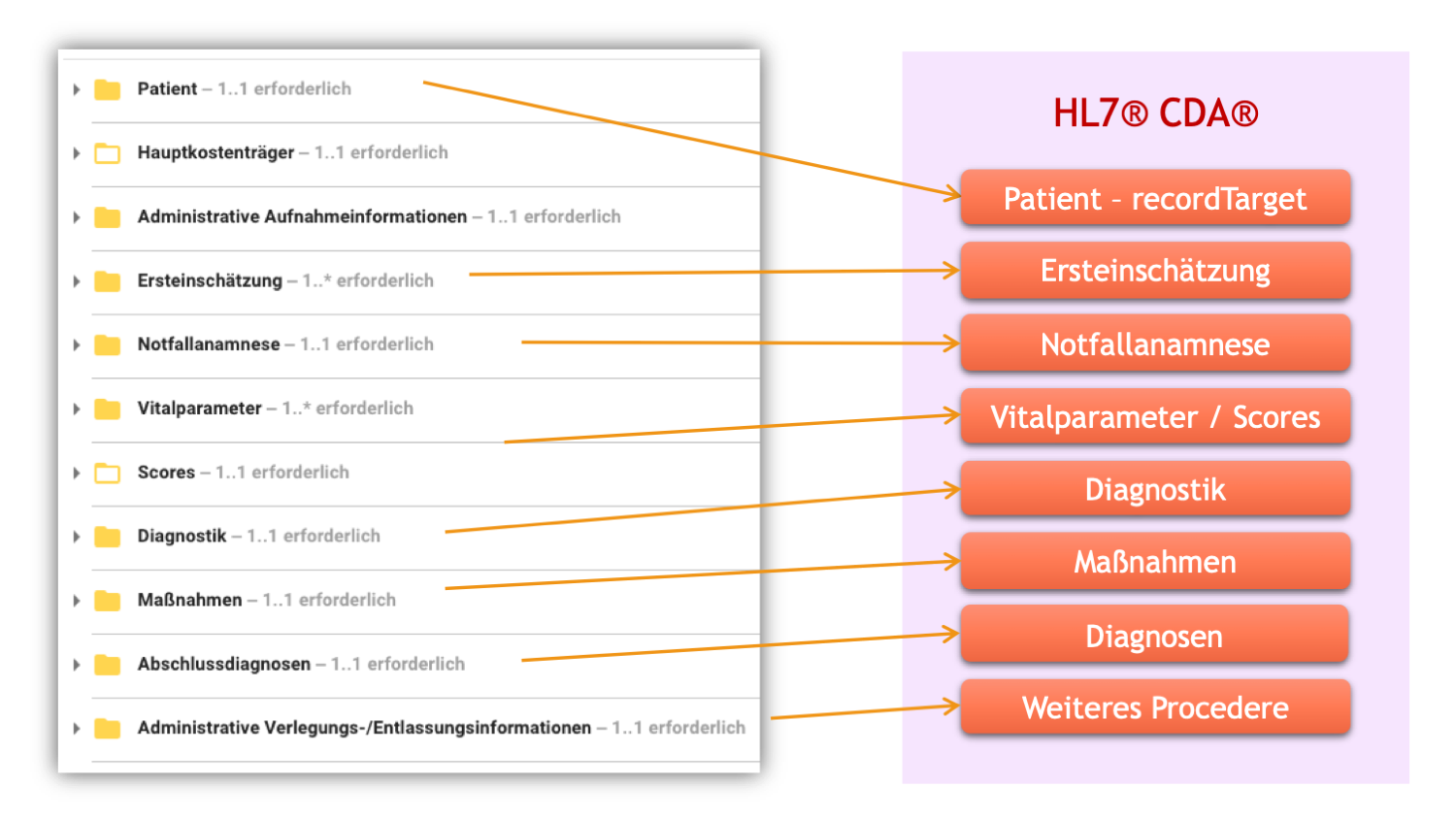
Wichtigste Themen für die Hinzunahme neuer Bausteine bzw. Teilaspekte sind
- abgeleitete Informationen zum Alter des Patienten bei Versorgungsbeginn
- Informationen zur ungeplanten Wiedervorstellung zum selben Grund im Rahmen der Notfallanamnese
- die generische allgemeingültige Triage-Information
- das Präsentationdiagramm für das Manchester-Triage-System MTS
- Indikatoren für Manchester-Triage-System MTS und Emergency Severity Index ESI
- Medikation als Maßnahmen.
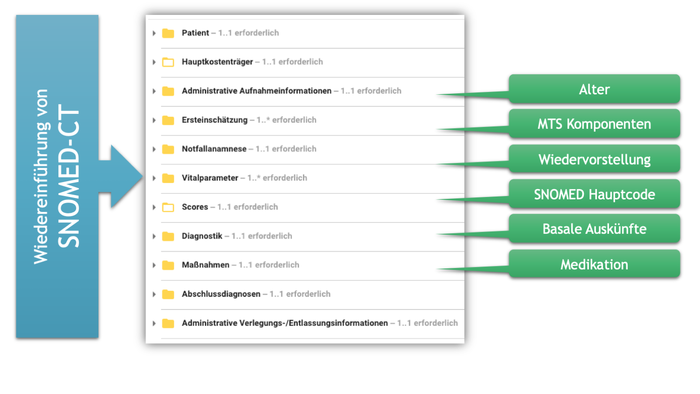
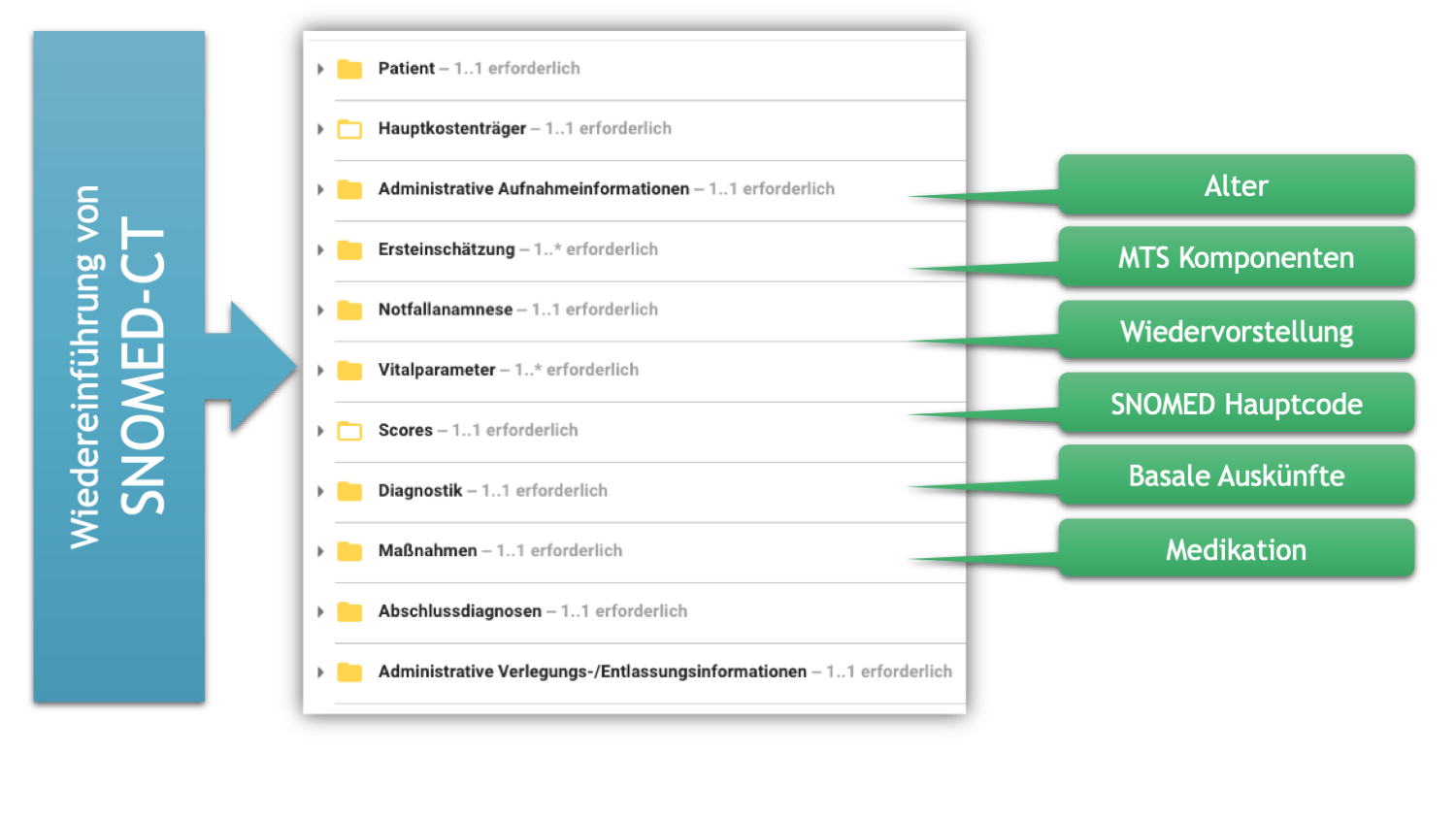
Einfluss auf die gesamte Spezifikation hat die (Wieder-) Einführung von SNOMED-CT (siehe Abschnitt „Hintergrund der fachlichen und technischen Umsetzung“) als grundsätzliche Terminologie im Fokus. Daraus resultieren neue Value Sets für Auswahllisten und neue semantische Annotationen von Konzepten.
[Abbildung 2] Hinzunahme neuer Bausteine bzw. Teilaspekte
Soweit möglich sind die Auswahllisten der einzelnen Konzepte mit den SNOMED-Termen verbunden. So lässt sich einerseits die Darstellung für die Nutzerinnen und Nutzer konstruieren und andererseits sind die Zuordnungen deutlich.
[Abbildung 3] Die neue Spezifikation für die Episodenzusammenfassung Notaufnahmeregister beinhaltet die (Wieder-) Einführung von SNOMED-CT
Struktureller Aufbau
Die Episodenzusammenfassung Notaufnahmeregister ist als CDA-Dokument abgebildet.
Der Datensatz der Notfalldokumention ist in Entwicklung und ist in der Kollaborationsumgebung ART-DECOR einsehbar.
Im folgenden ist für das abgeleitete, fachinhaltlich fokussierte Szenario Notaufnahmeregister eine zusammenfassende Übersicht gegeben.
|
Patient 1...1 R
10002 Geburtsdatum 1...1 R
59 Geschlecht 1...1 R
65 Anschrift 1...1 R
20119 Postleitzahl 1...1 R
20123 Abgeleitete Daten zur Weitergabe 1...1 R
21734 Postleitzahl dreistellig 1...1 R
21745 Alter in Jahren 1...1 R
21727 Alter in Monaten 1...1 R
29509 Alter in Tagen 1...1 R
29616 Alter in NoKeda-Kategorien 1...1 R
21735 Geburtsjahr 1...1 R
22063 Hauptkostenträger 1...1 R
20096 Kostenträger 1...1 R
21578 Name 1...1 R
21579 Identifikation 1...1 R
21580 KV-Fall 1...1 R
21587 Administrative Aufnahmeinformationen 1...1 R
20099 Einrichtung 1...1 R
20678 BSNR 1...1 R
20679 Institutionskennzeichen 1...1 R
20680 Aufnahmezeitpunkt 1...1 R
58 Zuweisung zur Notaufnahme 1...1 R
10017 Zuweisung 1...1 R
22 Transport 1...1 R
10005 Transportmittel 1...1 R
20139 Medizinische Begleitung 1...1 R
20140 Wiedervorstellung 1...1 R
21732 Ungeplante Vorstellung zum gleichen Vorstellungsgrund innerhalb von 28 Tagen 1...1 R
21731 Zeit seit letzter Vorstellung zum gleichen Vorstellungsgrund 1...1 R
21733 Ersteinschätzung 1...* R
10029 Direkter Arztkontakt 1...1 R
21559 Parameter der Ersteinschätzung 0...1 C
29249 Ergebnis der Ersteinschätzung 1...1 R
21746 Zeitpunkt der Ersteinschätzung 1...1 R
770 verwendetes Ersteinschätzungssystem 1...1 R
804 Version Ersteinschätzungssystem 1...1 R
21560 Manchester Triage System 0...1 C
21715 MTS-Präsentationsdiagramm 1...* R
21074 MTS-Indikator 1...1 R
22156 MTS-Indikatoren ROT 1...* R
21047 MTS-Indikatoren ORANGE 1...* R
21048 MTS-Indikatoren GELB 1...* R
21049 MTS-Indikatoren GRÜN 1...* R
21050 ESI-Triage 0...1 C
21073 Notfallanamnese 1...1 R
10030 Beschwerden bei Vorstellung 1...1 R
10034 Beschwerden bei Vorstellung (CEDIS) 1...1 R
805 Ereigniseintritt 1...1 R
20101 Zeitpunkt erster Arztkontakt 1...1 R
37 Unfall-Anamnese 1...1 R
20154 Unfallursache 1...1 R
20156 Fahrzeug des Verunfallten 1...1 R
20278 Unfallkinetik 1...1 R
20280 Unfallart TraumaRegister 1...1 R
21748 Reise-Anamnese 1...1 R
21545 Auslandsreise innerhalb der letzten 12 Monate 1...1 R
21546 Besuchte Länder 0...1 C
21547 Verdacht auf Alkohol-, Drogen-, Medikamenteneinfluss? 1...1 R
20365 Vitalparameter 1...* R
10006 Zeitpunkt 1...1 R
20366 Atemfrequenz 0...1 R
9 Pulsoximetrische Sauerstoffsättigung 0...1 R
10 Blutdruck 0...1 R
20141 Systolischer Blutdruck 1...1 R
11 Diastolischer Blutdruck 0...1 R
20143 Herzfrequenz 0...1 R
12 Puls 0...1 R
20146 Pulsfrequenz 1...1 R
20282 Körperkerntemperatur 0...1 R
20 Körperkerntemperatur 1...1 R
20050 Scores 1...1 R
20207 Glasgow Coma Scale (GCS) 1...* R
10007 GCS Summe 0...* R
17 Abgeleitete Scorewerte zur Übermittlung 1...1 R
21750 Niedrigste GCS-Summe 1...1 R
21751 Erste Schmerzmessung 1...1 R
21761 Diagnostik 1...1 R
10011 Abgeleitete Informationen über Diagnostik zur Weitergabe 1...1 R
21762 Laboruntersuchung angefordert 1...1 R
21763 Mikrobiologie angefordert 1...1 R
21764 BGA angefordert 1...1 R
29264 EKG angefordert 1...1 R
29265 Sonographie angefordert 1...1 R
29266 Röntgenthorax angefordert 1...1 MM
29267 Röntgen-Thorax durchgeführt 1...1 R
21964 Röntgen-Becken durchgeführt 1...1 R
21966 Röntgen-Wirbelsäule durchgeführt 1...1 R
21968 Ganzkörper-CT durchgeführt 1...1 R
21970 CT Kopf durchgeführt 1...1 R
21972 CT HWS durchgeführt 1...1 R
21974 CT Thorax durchgeführt 1...1 R
21976 CT Abdomen durchgeführt 1...1 R
21978 CT Extremitäten durchgeführt 1...1 R
21980 MRT durchgeführt 1...1 R
21982 CT- bzw. MR- bzw. DS-Angiographie 1...1 R
22056 Wildcard: Diagnostik 0...* R
29601 Klinisch relevante Zeitangaben 0...1 R
29608 Zeitpunkt 0...1 R
29603 Zeitraum 0...1 R
29609 Code 1...1 R
29604 Wert 1...1 R
29605 Definitorischer Link 1...1 R
29606 Maßnahmen 1...1 R
22159 Medikamentöse Therapie 0...1 R
20668 Medikation 0...* R (An anderer Stelle im Detail definiert, hier nur referenziert)
30086 Isolation 1...1 R
10004 Isolation 1...1 R
7 Isolation Begründung 1...1 R
8 Wildcard: Therapie 0...* R
29610 Klinisch relevante Zeitangaben 0...1 R
29613 Zeitpunkt 0...1 R
29614 Zeitraum 0...1 R
29615 Code 1...1 R
29612 Definitorischer Link 1...1 R
29611 Abschlussdiagnosen 1...1 R
10018 Abschlussdiagnose 1...* R
10012 Freitext Abschlussdiagnose 1...1 R
42 ICD-10 1...1 R
44 ICD-10 Sekundärdiagnose 0...* R
29508 Zusatzkennzeichen 0...1 R
20024 Führende Abschlussdiagnose? / Sequenznummer 1...1 R
20023 Administrative Verlegungs-/Entlassungsinformationen 1...1 R
21607 Typ Verlegung 1...1 R
20021 Typ Entlassung 1...1 R
20022 Zeitpunkt Entscheidung zur Verlegung / Entlassung 1...1 R
20237 Zeitpunkt Patient verlegungs- / entlassungsfähig 1...1 R
20814 Zeitpunkt Patient verlegt / entlassen nach 1...1 R
882 Aufnehmende Fachabteilung § 301 1...1 R
29263 Abgeleitete Daten zur Weitergabe 1...1 R
21892 Kombination Typen Verlegung und Entlassung 1...1 R
21760 Dokumentationsinformationen 1...1 R
21743 Beginn patientenbezogene Dokumentation 1...1 R
21752 Stunde Beginn patientenbezogene Dokumentation 1...1 R
21753 Datum Beginn patientenbezogene Dokumentation 1...1 R
21754 Berechnete Zeitintervalle 1...1 R
21755 Zeit zwischen Ankunft und Aufnahme 1...1 R
29262 Zeit zwischen Aufnahme und erster Ersteinschätzung 1...1 R
21756 Zeit zwischen Aufnahme und erstem Arztkontakt 1...1 R
21757 Zeit zwischen Aufnahme und Verlegungs-/Entlassungsfähigkeit des Patienten 1...1 R
21758 Zeit zwischen Aufnahme und Verlassen des Patienten 1...1 R
21759 Zeit bis zum Export 1...1 R
21742 Datenbereitstellung 1...1 R
21739 Name des EDIS 1...1 R
21738 Version des EDIS 1...1 R
21740 Zeitpunkt Export aus EDIS 1...1 R
21741 |
[Tabelle 1] Kurzbericht über das Szenario Notaufnahmeregister 2024
Verwendete Standards und Spezifikationen
In der vorliegenden Spezifikation ist die Clinical Document Architecture Release 2 (CDA R2), auch ISO/HL7 27932:2009 die Grundlage.
Des Weiteren sind Templates und Value Sets abgeleitet oder übernommen aus folgenden internationalen bzw. nationalen Standards:
- HL7 International: Consolidated CDA Templates for Clinical Notes (C-CDA)
- HL7 Deutschland: eArztbrief und eArztbrief Plus
- IHE: Patient Care Coordination Technical Framework (PCC)
Die genauen Referenzen in diese Standards sind bei den Templates unter Beziehungen/Relationships angegeben.
Folgende Spezifikationen wurden inspiziert und haben den Leitfaden inspiriert:
- IHE Eye Care Technical Framework Supplement C-CDA Based General Eye Evaluation 10 (GEE)
- HL7 Implementation Guide for CDA® Release 2 – Level 3: Emergency Medical Services; Patient Care Report, Release 1 – US Realm
- CDA-CH-EDES - Implementierungsleitfaden Notfallaustrittsbericht, basierend auf CDA-CH-II resp. eCH-0121 und IHE EDPN resp. CTNN 10.
- Representation of clinical findings with SNOMED CT and HL7 Version 3, White Paper by David Markwell for discussion by SNOMED International Standards Board and Concept Model Working Group and HL7 Modeling and Methodology TC, Vocabulary TC and TermInfo Project
- Using SNOMED CT in HL7 Version 3; Implementation Guide, Release 1.5
Besondere Hinweise zur Modellierung
Es wird auf die Erläuterungen andernorts zu den Themen
hingewiesen.
Besonderes Augenmerk sei auch gerichtet auf die Negation von Sachverhalten und der Umgang mit der Situation, dass Angaben nicht bekannt sind. In HL7 v3 / CDA werden Aktivitäten (also zum Beispiel auch Beobachtungen) negiert, in dem man das Attribut negationInd verwendet.
Als Beispiel sei hier "keine Allergie/Unverträglichkeit" angeführt, die wie folgt ausgedrückt wird:
<observation classCode="OBS" moodCode="EVN" negationInd="true">
<code code="ASSERTION" codeSystem="2.16.840.1.113883.5.4"/>
<statusCode code="completed"/>
<value xsi:type="CV" code="OINT" codeSystem="2.16.840.1.113883.5.4"
displayName="adverse reaction upon exposure to an agent"/>
</observation>
In Bezug auf die Diagnosen ist die Möglichkeit gegeben, um die Zusatzkennzeichen für die Diagnosesicherheit mitzuführen, verpflichtende Angabe im Rahmen der Abrechnung nach § 295 Sozialgesetzbuch (SGB) V. Danach ist im ambulanten Bereich kein ICD-Kode ohne Zusatzkennzeichen für die Diagnosensicherheit in den Abrechnungsdaten nach § 295 SGB V zu übermitteln (vgl. [1], [2]).
Die Angabe der Diagnosesicherheit wird mit einem der nachgenannten Zusatzkennzeichen angedeutet:
- V für eine Verdachtsdiagnose
- G für eine gesicherte Diagnose
- A für eine ausgeschlossene Diagnose
- Z für einen (symptomlosen) Zustand nach der betreffenden Diagnose
Übersicht CDA Header und Body
Eine Übersicht der Templates und Terminologien ist im weiteren Verlauf dieses Leitfadens zu finden. Im folgenden ist eine Kurzübersicht gelistet.
Header
Im Header sind die üblichen und geforderten Angaben
- zum Dokument selbst mit Identifikation, Version, Sprache des Dokuments, Dokumenten-Level-Kodes (siehe unten) etc.
- dem Patienten
- dem Ersteller (Autor)
- der Organisation die das Dokument verwaltet
- die Dienstleistung/Behandlung
- der Patientenkontakt sowie
- mögliche Informationen zum beabsichtigten Empfänger.
Anmerkung: die Dienstleistung/Behandlung (hier also: Notfallbehandlung etc.) wird im Kode des ServiceEvents angegeben als SNOMED 182813001 Emergency treatment (procedure).
Dokumenten-Level-Kodes für die Module
Ein Dokument "Episodenzusammenfassung Notaufnahmeregister" ist durch einen entsprechenden LOINC-Kode in ClinicalDocument.code gekennzeichnet. Der Kode hierfür ist LOINC 97663-9 = Emergency medicine Emergency department Discharge summary.
Body
Der Body besteht aus einer Reihe von Sections, in denen der Text wiedergegeben wird. In der Regel sind die Sections um die maschinenlesbaren Entries ergänzt.
| Section | Template-ID |
|---|---|
| Demografische Informationen | 1.2.276.0.76.3.1.195.10.7 |
| Zuweisung | 1.2.276.0.76.10.3046 |
| Transportmittel | 1.2.276.0.76.3.1.195.10.10 |
| Wiedervorstellung | 1.2.276.0.76.3.1.195.10.13 |
| Ersteinschätzung | 1.2.276.0.76.3.1.195.10.16 |
| Notfallanamnese | 1.2.276.0.76.3.1.195.10.27 |
| Vitalparameter und Scores | 1.2.276.0.76.3.1.195.10.33 |
| Diagnostik | 1.2.276.0.76.3.1.195.10.62 |
| Maßnahmen | 1.2.276.0.76.3.1.195.10.63 |
| Medikamentöse Therapie | 1.2.276.0.76.3.1.195.10.64 |
| Abschlussdiagnosen | 1.2.276.0.76.3.1.195.10.68 |
| Verlegungs-/Entlassungsinformationen | 1.2.276.0.76.3.1.195.10.71 |
| Addendum Dokumentationsinformationen | 1.2.276.0.76.3.1.195.10.73 |
[Tabelle 2] Übersicht über die CDA-Sections
Die folgende hierarchische Zusammenstellung gibt eine Übersicht über Header und Body.
|
[Tabelle 3] Übersicht über die CDA-Spezifikation (Header, Body)
Verwendung von Templates
Wie aus den vorhergehenden Erläuterungen ersichtlich ist, setzt sich ein Dokument aus verschiedenen Komponenten zusammen, die flexibel miteinander kombiniert werden können. Für ein Zusammensetzen der Einzelteile auf den unterschiedlichen Ebenen gibt es detaillierte „Baupläne“, die in CDA auch Templates – oder auch Schablonen oder Muster – genannt werden.
Templates sind vordefinierte und allgemein nutzbare Vorlagen, die Strukturen von Dokumenten, Dokumentteilen oder Datenelementen vorgeben.
In diesem Leitfaden werden vier Typen von CDA-Templates verwendet:
- Document Level Templates
- Header Level Templates
- Section Level Templates (Abschnitte)
- Entry Level Templates (kodierte Information, CDA-Entries)
Im Folgenden werden die CDA-Templates beschrieben, die im Rahmen dieses Leitfadens definiert sind bzw. genutzt werden.
Weitere Hinweise zum Aufbau der Template-Beschreibungen hier und in ART-DECOR finden sich unter http://art-decor.org/mediawiki/index.php/ART_Template_Viewer.
Referenzfehler: Es sind <ref>-Tags für die Gruppe „Abbildung“ vorhanden, jedoch wurde kein dazugehöriges <references group="Abbildung" />-Tag gefunden oder ein schließendes </ref> fehlt.
Referenzfehler: Es sind <ref>-Tags für die Gruppe „Tabelle“ vorhanden, jedoch wurde kein dazugehöriges <references group="Tabelle" />-Tag gefunden oder ein schließendes </ref> fehlt.
- ↑ Ambulante Kodierrichtlinien: Diagnosensicherheit und Seitenlokalisation: http://www.aerzteblatt.de/archiv/80824
- ↑ Kodierfragen ICD-10 beim BfArM: https://www.bfarm.de/DE/Kodiersysteme/Services/Kodierfragen/ICD-10-GM/_node.html