Storyboard
| Zeile 1: | Zeile 1: | ||
{{DocumentPart}} | {{DocumentPart}} | ||
| − | |||
==Beschreibung der Use Cases und Storyboards== | ==Beschreibung der Use Cases und Storyboards== | ||
Ein CDA Dokument, und ein Arztbrief im speziellen, kann in der realen Implementierung auf unterschiedliche Art und Weise kommuniziert werden. Die hierbei eingesetzten Softwarekomponenten agieren, je nach Leistungsumfang der kommunizierenden Partnersysteme, in unterschiedlichen Rollen, so genannten Akteuren. | Ein CDA Dokument, und ein Arztbrief im speziellen, kann in der realen Implementierung auf unterschiedliche Art und Weise kommuniziert werden. Die hierbei eingesetzten Softwarekomponenten agieren, je nach Leistungsumfang der kommunizierenden Partnersysteme, in unterschiedlichen Rollen, so genannten Akteuren. | ||
Aktuelle Version vom 7. Juli 2017, 21:52 Uhr
Dieses Material ist Teil des Leitfadens Arztbrief Plus.
|
Inhaltsverzeichnis
Beschreibung der Use Cases und Storyboards
Ein CDA Dokument, und ein Arztbrief im speziellen, kann in der realen Implementierung auf unterschiedliche Art und Weise kommuniziert werden. Die hierbei eingesetzten Softwarekomponenten agieren, je nach Leistungsumfang der kommunizierenden Partnersysteme, in unterschiedlichen Rollen, so genannten Akteuren. Für die Überleitung dieser Praxis in eine detailliertere Beschreibung werden sogenannte Use Cases und Storyboards, die eine Situation aus der Anwendersicht beschreiben, in eine mehr technische Darstellung, dem Interaktionsmodell, überführt. Es werden die häufigsten Use Cases beschrieben: der vollständige Arztbrief, die Änderung eines Arztbriefes und das Anhängen von weiteren Dokumenten und Objekten.
Use Case: Vollständiger Arztbrief („Alles ist da")
Der vollständige Arztbrief, d. h. alle relevanten medizinischen und demographischen Daten sind verfügbar, ist aus IT-Sicht der einfachste Fall. Der Arztbrief kann mit allen Inhalten und Referenzen in einem Arbeitsgang
- erstellt
- freigegeben und
- versendet werden.
Es steht dem Autor frei, unabhängig vom klinischen „Fall", die aus seiner Sicht zusammengehörigen medizinischen Ereignisse zu einem Patienten in einem Arztbrief zusammenzustellen. Ein Arztbrief bezieht sich somit auf exakt einen Patienten und auf eine „Episode" medizinischer Aktivitäten, womit das Konzept des HL7-Encounter gemeint ist, nämlich eine - aus der Sicht des Autors - zeitlich und logisch zusammengehörige Menge medizinischer Ereignisse. Eine Episode kann einem klinischen „Fall" entsprechen, kann aber auch mehrere „Fälle" ganz oder in Teilen oder umgekehrt nur Teilaspekte eines „Falls" beschreiben. Vor der Freigabe kann ein Arztbrief nicht versendet werden; diese Freigabe kann allerdings auch implizit durch das Versenden erfolgen. Einmal freigegeben, kann der Inhalt des Dokuments nicht mehr verändert werden; jedoch kann eine neue Version mit Bezug auf das Original erzeugt werden. Die Freigabe bezieht sich nicht auf den Inhalt eingebundener Dokumente, da diese zuvor unabhängig freigegeben wurden. Diese Schritte können, aber müssen nicht notwendigerweise zeitnah durchgeführt werden.
Storyboard: Vollständiger Arztbrief (POCD_SN000001DE)
Herr Paul Pappel, geboren am 17.12.1955 in Düsseldorf, wohnhaft Riedemannweg 59, 13627 Berlin soll am 30.06.2005 von der Inneren II der Heliosklinik Berlin Buch entlassen werden. Er befand sich seit dem 25.05.2005 in stationärer Behandlung.
Die Aufnahmediagnose lautete: Verdacht auf Lungenemphysem (J43.9 A).
Stationsarzt Dr. Müller geht am Vorabend der Entlassung an sein KIS-System und lässt sich eine Liste der am Folgetag zur Entlassung anstehenden Patienten anzeigen. Er ergänzt alle fehlenden Einträge in der Krankengeschichte und diktiert für den weiterbehandelnden Allergologen Dr. Schiwago und nachrichtlich an den Hausarzt Dr. No einen Entlassbrief mit den folgenden Inhalten:
Anamnese:
Seit Jahren wiederholt chronische Bronchitiden besonders bei kalter Luft. Bei Anstrengung exspiratorische Atemnot. Kontakt mit Haustieren.
Befund:
Pricktest:
| Birke +++ | Gräser-Mix +++ | Hausstaubmilbe 1 + |
| Haselstrauch +++ | Kammgras ++ | Hausstaubmilbe 2 + |
| Erle + | Roggen ++ | Schafwolle + |
| Hainbuche + | Quecke + | Rotbuche + |
| Eiche + | ||
| Keine Reaktion auf weitere Pollen, Katzen- / Hundehaare, Schimmelpilz. | ||
Pulmo: Basal diskrete RGs
Cor: oB
Abdomen: weich, Peristalik+++
Muskulatur: atrophisch
Mundhöhle: Soor, Haarleukoplakie
Haut blass, seborrhoisches, Ekzem. Schleimhäute blass, Hautturgor herabgesetzt.
Neuro: herabgesetztes Vibrationsempfinden der Beine, distal betont. Parästhesien der Beine, PSR, ASR oB und seitengleich.
Diagnosen:
| J45.0 | G | Allergisches Bronchialasthma |
| J43.9 | A | Ausgeschlossen: Lungenemphysem |
| J31.1 | V | Verdacht auf Allergische Rhinopathie durch Pollen |
Laborparameter:
| Methode | Normbereich | 25.06.05 | 26.06.05 | 28.06.05 | 29.06.05 | Einheit |
| HB | 13.5-16.5 | 12.7 | 13.3 | 13.6 | 11.9 | g/dl |
| THRO | 150-400 | 147 | 250 | 325 | 215 | 10*9/l |
| LEUKO | 4-9.4 | 7.98 | 8.34 | 7.47 | 4.56 | 10*9/l |
| CD4_ABS | 500-1000 | 30 | %/ul | |||
| AMYL | 6-34 | 40 | U/l | |||
| G-GT | 5-28 | 14 | 21 | U/l |
Röntgen:
- 26.05.2005: Röntgen Thorax: o.B.
Fremdbefunde: -
Histologie: -
Verlauf: -
Entlassungsbefund:
|Intensiviert behandlungsbedürftiges Bronchialasthma. Ich habe mit dem Patienten besprochen, zunächst die Peakflow-Werte zu optimieren und das Beschwerdebild zu beobachten.
Prognose: -
Therapien:
- Atemur, morgens 2x und abends 2x
Empfehlung: Sollten nach der empfohlenen Medikation mit Atemur die klinischen Zeichen weiterhin bestehen, halte ich bei dem umfangreichen Risikoprofil einen Kuraufenthalt für zwingend erforderlich. Ich bitte dann um Wiedervorstellung des Patienten.
Storyboard: Arztbrief vom Hausarzt (POCD_SN000007DE)
Diese Situation entspricht einem Brief vom Hausarzt.
CAVE:
ULCUSKRANKHEIT, Allergie auf DoloPosterine, AMOXICILLIN
Anamnese:
- Übliche Kinderkrankheiten, in der Kindheit Nierenerkrankung (?), sonst in früheren Jahren keine wesentlichen Vorerkrankungen.
- 1955 Appendektomie
- 1956 TE
- 1968 OP einer Pericardcyste
- Seit 1989 Hypertonie und latente Hypothyreose.
- 1989 Ulcus duodeni.
- 1977 und 1993 Polypektomie im Colon deszendens, Kontroll-Coloskopie 3/99 o. B.
- 11/01 kleiner Mediateilinfarkt re. unklarer Ätiologie.
- Seit Jahren Descensus uteri et vaginae.
- Hallux valgus li.
- Patelladysplasie Typ Wibert II. li.
- 6/02 Arthroskopie re. Knie.
- 9/03 Koloskopie mit Resektion eines Polypen im Colon ascendens.
- 1/2005 ED eines Bandscheibenprolaps L3/4 und einer Spinalkanalstenose L4/5.
- 5/2005 distale Radiusfraktur li. mit distaler Ulnafraktur. Versorgung mittels Platte und K-Draht.
- Seit 11/2005 manifester Diabetes mellitus Typ II.
- 9/2006 Polypektomie Colon deszendens, sonst Koloskopie o. B.
- 12/2008 Kontrollcoronarangiographie ohne akut interventionsbedürftigen Befund.
- 1/2010 Kontrollkoloskopie, Abtragung von zwei Polypenknospen.
- 04/2011 OP bei hochgradiger Spinalkanalstenose abgelehnt
- 5/2011 therapeutische LA lumbal erfolgreich
- 8/2011 mikrochirurgische Erweiterung WK LWK 1/2 bis 4/5.
- 11/2011 NPP L4/5: konservativ.
- 12/2011 Distorsion OSG re.
- 1/2012 vaginale Hysterektomie bei Uterus myomatosus.
- 3/2012 ED einer mittelschweren Coxarthrose re.
- 06/2012 bei initialem V. a. dementielle Entwicklung Ausschluss NPH oder cerebale Raumforderung (CT).
- 9/2012 erneute Nukleotomie mit Spondylodese L4/5
Dauerdiagnosen:
- Diabetes mellitus – gesichert –
- Depressive Episode
- Hypertonie
- Nicht näher bezeichnete Hämaturie
- Lumboischialgie
- Zust. nach Hirninfarkt nicht näher bezeichnet re.
- Hypothyreose nicht näher bezeichnet
- Koronare Herzkrankheit
- Jodmangelbedingte mehrknotige Struma endemisch
- Chronisches Schmerzsyndrom
- Spinalkanalstenose: Lumbalbereich
- Varicosis bds.
- Sonstige sekundäre Koxarthrose re.
- Drop Attacks
Dauermedikation
| Morgens | Mittags | Abends | zur Nacht | |
|---|---|---|---|---|
| Bisoprolol | 1 | |||
| ASS 100 | 1 | |||
| Allopurinol 300 | 1 | |||
| Amitriptylin 75 | 1 | |||
| Jodid 200 | 1 | |||
| Simvastatin 40 | ½ |
Letzte Änderung am: 13.11.2012
Kontrolluntersuch
HZV-DAK
DMP Diabetes mellitus
Impfungen:
| Datum | Art | Chargennummer |
|---|---|---|
| 19.2.13 | Td-pur Impfung (Tetanol/Diphterie). | 063311A (D) |
| 8.11.02 | Pneumopur i.m. | HP27610 (D) |
| 24.3.00 | 2. Havrix 1440 i.m. | VHA604C6 (St) |
| 23.9.99 | 1. Havrix 1440 i.m. | VHA551B6 |
Use Case: Nachtragen / Anhängen weiterer Information, Ersetzen eines vorläufigen Arztbriefs
Ausgangssituation: Der Arztbrief wurde bereits vorher in Teilen erstellt und versendet (vorläufiger Arztbrief), jedoch fehlten bislang einige Informationen, wie zum Beispiel Diagnosen oder Befunde. Der ursprüngliche Arztbrief war also deswegen als „vorläufig" gekennzeichnet, jedoch so bereits freigegeben und wurde als Vorgängerversion schon versendet.
Sobald die bisher fehlende Information vorliegt, kann der „vorläufige" Arztbrief im Rahmen einer neuen Version ergänzt, freigegeben und als Ganzes erneut versendet werden. Diese Dokumentenbeziehung wird in CDA Release 2 als „replacement" bezeichnet. Es entsteht also ein neues Dokument, das an den "vorläufigen" Arztbrief durch eine replacement-Beziehung angehängt ist.
Beim Empfänger ist der Bezug des vollständigen Arztbriefs zum vorherigen erkennbar, es handelt sich jedoch um zwei Dokumente mit unterschiedlicher Identität.
Storyboard: Revision Arztbrief Teil 1 (POCD_SN000002DE)
Im ersten Schritt kommt dieses Storyboard der Übersendung eines vorläufigen Arztbriefes gleich. Am Tag der Entlassung von Frau Emma Erle, 30 Jahre, stellt Dr. Maier fest, dass die Ergebnisse der letzten Laboruntersuchung noch nicht vorliegen. Da er dennoch zeitgleich mit der Entlassung einen Arztbrief an Dr. Schulze, dem Hausarzt von Frau Erle, schicken möchte, entscheidet er sich, in seinem IT-System einen "vorläufigen Arztbrief" zu erstellen. Dr. Maier wählt hierzu aus den ihm vorliegenden klinischen Befunden alle ihm relevant erscheinenden Informationen aus. Die Diagnosen übernimmt er inklusiv der in seinem System vorgenommenen Kodierungen direkt in den Arztbrief. Den OP-Bericht kürzt er und streicht alle Informationen, die ihm für die Weiterbehandlung nicht relevant erscheinen, die CT-Befunde ergänzt er dagegen um eine zusätzliche Interpretation. Anstelle der noch ausstehenden Laborbefunde fügt er einen entsprechenden Vermerk und sendet den vorläufigen Arztbrief an Dr. Schulze.
Anamnese:
Seit der Geburt ihres Kindes vor 5 Monaten klagte die Patientin über Schmerzen im LWS-Bereich mit Ausstrahlung in das rechte Bein bis hin zur Großzehe. Eine konservative ambulante Therapie habe bisher keinen Erfolg gebracht. Die allgemeine Vorgeschichte ist unauffällig.
Befund:
Bei der Untersuchung zeigte die Patientin eine aufrechte Haltung, sowie einen zügigen, sicheren und koordinierten Gang, ohne Gehhilfsmittel. Ein leicht schmerzbetontes Hinken bei Vollbelastung beider Beine war rechtsseitig zu beobachten.
Die WS ist gerade aufgebaut, bei einer deutlichen Hyperlordose der LWS. Die paravertebrale Rumpfmuskulatur war beidseitig kräftig entwickelt. Ein Druck- oder Klopfschmerz war nicht auszulösen. Der Zehenspitzen- und Hackengang war beidseitig normal durchführbar, ebenso wie der Einbeinstand beidseits. Die Seitwärtsneigung nach rechts war endgradig schmerzhaft, nach links unauffällig durchführbar und die Rotation beidseitig unauffällig möglich. Die Reklination war ohne Schmerzen durchzuführen, die Inklination jedoch deutlich mit Schmerzen verbunden, der FBA reichte bis zu den Kniegelenken. Das Laseguèsche Phänomen war rechts bei 60° positiv, links endgradig positiv. Der PSR war beidseits seitengleich, ebenso der ASR seitengleich und normal auslösbar.
Sensibilitätsstörungen fanden sich nicht, ebenso wenig motorische Störungen. Die Beweglichkeit der unteren Extremitätengelenke war in allen Ebenen frei möglich und die Beinlänge seitengleich.
Diagnosen:
M51.3+ G51.1* G L: Wurzelkompression S1 durch subligamentär sequestrierten BSV parasacral li.
Laborparameter: Folgen noch!
Röntgen:
Kernspintomographie der LWS:
1. Im Segment L4/5 mäßige Höhenminderung des Zwischenraums mit Signalabsenkung innerhalb des Bandscheibengewebes als Zeichen der Degeneration.
Es resultiert eine tropfenförmige, noch subligamentär situierte Bandscheibenherniation, die zu einer ovalären Impression des Duralsacks führt. Die intraformalinaren Nervenwurzeln kommen symmetrisch regelrecht zur Darstellung.
2. Im Segment L4/S1 ebenfalls Signalabsenkung innerhalb des Bandscheibengewebes, bei noch erhaltener Höhe des Zwischenwirbelraums: Dehydralation des Nucleus pulposo. Schmale kragenförmige Protrusion mit angedeuteter Parottierung des Duralsacks.
3. In L 3/4 „bulging disc"
4. In den übrigen Etagen keine Besonderheiten
Fremdbefunde: -
Histologie: -
Verlauf: -
Entlassungsbefund:
Keine sensomotorischen Ausfälle
Prognose: -
Therapien:
OP am 20.12.2005: Nach Einleitung der Intubationsnarkose Lagerung der Patientin in Bauchlage und Kniehockstellung. Palpatorische Höhenlokalisation über den Dornfortsätzen von LWK 5 / SW 1 von links und Anlage eines medialen Hautschnittes. Präparation der subkutanen Fettschicht, Darstellung der muskulären Fascie. lncision derselben und Abschieben der langen Rückenmuskulatur vom medialen Fascienblatt nach lateral. Nochmals Überprüfung der korrekten Höhe. Nachcaudal lässt sich kein weiteres interlaminäres Fenster mehr tasten. Nach Einsetzen des selbsthaltenden Williamssperre erfolgt unter Zuhilfenahme des Operationsmikroskopes die erweiterte interlaminäre Fensterung. Intraspinal findet sich epidurales Fettgewebe, nach vorsichtiger Präparation und Darstellung der nach dorso-medial deutlich verlagerten komprimierten Nervenwurzel stellt sich in Höhe des Bandscheibenraumes ein großer, breitbasiger subligamentär sequestrierter Bandscheibenvorfall dar. Nach vorsichtiger Medialisierung der nervalen Strukturen und nochmals Erweiterung der interlaminären Fensterung scharfe lncision des hinteren Längsbandes. Es lässt sich ein sequestierter Bandscheibenvorfall problemlos entfernen. Danach sind die nervalen Strukturen bereits deutlich entspannt, jetzt Eingehen in den dazugehörigen Bandscheibenraum. Es erfolgt die Nukleotomie. Es lässt sich jede Menge degenerativ verändertes Bandscheibengewebe entfernen. Von medio-caudal her findet sich noch subligamentär ein weiterer kleinerer Bandscheibensequester. Nach kranial hin scheint das hintere Längsband angehoben, es lässt sich jedoch auch von medio-caudal her vom festen Osteosacrum eine kleine osteochondrotische Randzacke tasten. Diese kann teilweise auch entfernt werden. Nach mehrmals Spülen mit physiologischer Kochsalzlösung finden sich keine freien Bandscheibensequestermaterialen mehr. Nochmals Darstellung der freien nervalen Strukturen mit Hilfe des gebogenen Dissektors. Anschließend kann die Operation beendet werden durch schichtweisen Wundverschluss, Muskelfasciennaht, Subcutannaht, lntracutannaht. Steriler Verband.
Empfehlung:
Um die Rumpfmuskulatur nach der OP zu stärken, die Haltung zu verbessern und weiteren Beschwerden vorzubeugen empfehlen wir krankengymnastische und muskelkräftigende Übungen in Einzeltherapie, eine Haltungsschulung, Bewegungsbäder, Rückenschwimmen, Fango und Massage für die LWS, aussparend den S1-Bereich, sowie Massagen für Schulter- und Nackenbereich.
Storyboard: Revision Arztbrief Teil 2 (POCD_SN000003DE)
Dr. Schulze erhält den vorläufigen Arztbrief über den Krankenhausaufenthalt seiner Patientin Emma Erle in seinem Eingangsordner. Er erkennt sofort, dass es sich um eine vorläufige und damit unvollständige Version handelt. Dennoch verschafft er sich einen ersten Überblick über die Krankheitssituation von Frau Erle. 3 Tage später erhält Dr. Maier einen Hinweis in seinem IT-System, dass neue Laborbefunde für Frau Erle vorliegen.
Laborparameter:
Der CHOL-Wert war mit 294 mg% leicht erhöht, sowie die BSG mit 18/42 leicht erhöht. Normalwertig waren rotes und weißes Blutbild, harnpfl. Substanzen, Transamiasen, LDH, GGT, TG, RF, CRP, ASL, Elektrolyte, BZ-nüchtern und der Quick-Wert. In Urinsediment fanden sich 70-80 Leucos.
Er ruft den vorläufigen Arztbrief für Frau Erle auf und erzeugt eine neue, revidierte Version, in die alle Informationen aus dem vorläufigen Arztbrief 1:1 übernommen werden. Zusätzlich wird eine entsprechende Referenz auf die Vorgängerversion in den Arztbrief eingefügt. Anschließend löscht Dr. Maier den Vermerk über die fehlenden Laborwerte und ersetzt sie durch eine Zusammenfassung der wichtigsten Laborergebnisse sowie eine Kommentierung dieser Parameter. Vor dem Absenden ändert Dr. Maier noch den Typ des Arztbriefes von "vorläufiger Arztbrief" auf "endgültiger Entlassbrief" und schickt eine zusätzliche Kopie an Frau Erle, da diese ihn darum gebeten hat, direkt über die endgültigen Ergebnisse informiert zu werden. Dr. Schulze erhält den endgültigen Entlassbrief in seinem Eingangsordner. Da die Vorgängerversion bekannt und bereits in seinem IT-System abgelegt ist, kann er einen Abgleich zwischen beiden Versionen durchführen und sich die neuen Änderungen in der aktuellen Version graphisch hervorgehoben anzeigen lassen. Da er den vorläufigen Arztbrief bereits gelesen hat, überfliegt Dr. Schulze nur noch die geänderten Abschnitte und hat nun ein klares Bild über den gesamten Klinikaufenthalt Frau Erle.
Use Case: Referenzieren von Arztbriefen (Einbinden)
Ein bestehender, bereits freigegebener Arztbrief wird in einen in Erstellung befindlichen zweiten Arztbrief durch Referenzierung eingebunden. Der referenzierte Arztbrief selbst bleibt dabei unverändert. In beiden Arztbriefen wird auf denselben Patienten Bezug genommen. Die Autoren und Empfänger der beiden Arztbriefe sind typischerweise verschieden.
Storyboard: Referenzierung im Arztbrief Teil 1 (POCD_SN000004DE)
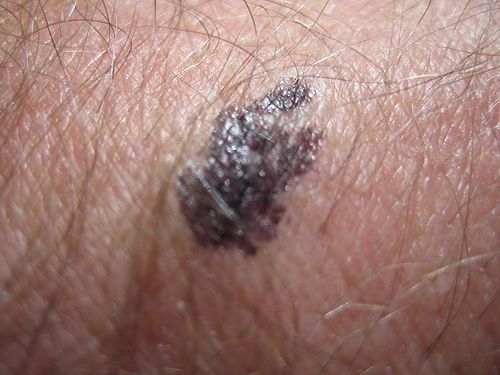
Im ersten Schritt kommt dieses Storyboard der Übersendung eines Kurzarztbriefes (in diesem Falle Informationen bei Überweisung) gleich. Der Hausarzt Dr. Huber überweist seine Patientin Birgit Birke an einen Facharzt der Dermatologie mit der Verdachtsdiagnose eines subkutanen Melanoms am Übergang Hinterkopf Hals. Der Dermatologe erhält vom Hausarzt einen Kurzarztbrief mit Medikation (Penicillin, Insulin), Anamnese und Diagnose (Borreliose, eine Woche zuvor) etc.
Anamnese:
Die 63 jährige insulinpflichtige Diabetikerin stellt sich im Rahmen einer Borliosebehandlung mit einer Hautveränderung am Übergang zwischen Hinterkopf und Hals vor. Nach Aussage der Patientin soll sie sich innerhalb der letzten 3 Monate gebildet haben.
Befund:
20.12.2005: Oberflächlich spreitende, unregelmäßige, Hautveränderung am Übergang vom Hinterkopf zum Hals mit einem Durchmesser von ca. 1 cm, Unregelmäßige, überwiegend dunkle Hautverfärbung. Verhärtet.
Diagnosen:
E11.90 G Nicht primär insulinabhängiger Diabetes mellitus (Typ-2-Diabetes) ohne Komplikationen, nicht als entgleist bezeichnet
A69.2 G Borreliose
C43.4 V Verdacht auf Melanom am Übergang vom Hinterkopf zum Hals
Laborparameter: -
Röntgen: -
Fremdbefunde: -
Histologie: -
Verlauf: -
Entlassungsbefund: -
Prognose: -
Therapien:
Huminsulin Basal (NPH) Fertigpen 3 ml, morgens und abends, je eine Spritze Penicillin V1 Mega von ct, morgens, mittags und abends, je eine Filmtablette
Empfehlung: -
Storyboard: Referenzierung im Arztbrief Teil 2 (POCD_SN000005DE)
Im zweiten Schritt kommt dieses Storyboard der Übersendung eines weiteren Kurzarztbriefes (in diesem Falle Informationen bei Überweisung) mit angehängtem Arztbrief gleich.
Der Dermatologe untersucht die Patientin und fertigt zusätzlich ein Bild der fraglichen Region an, die rötlich gefärbt ist. Er kommt zu der Entscheidung, dass eine Entfernung der Wucherung ambulant/stationär im Krankenhaus erfolgen soll und weist die Patientin ins Marienhospital ein.
Dabei übersendet er dem Krankenhaus seinen Arztbrief mit Bild und hängt den Kurzarztbrief des Hausarztes an. Zusätzlich sendet der Dermatologe dem Hausarzt eine Kopie des Briefes.
Anamnese:
Siehe Arztbrief des Hausarztes in der Anlage
Befund:
21.12.2005: Oberflächlich spreitende Hautveränderung am Übergang vom Hinterkopf zum Hals mit einem Durchmesser von 1 cm.
Diagnosen:
C43.4 V Verdacht auf Melanom am Übergang vom Hinterkopf zum Hals Laborparameter: -
Röntgen: -
Fremdbefunde: -
Histologie: -
Verlauf: -
Entlassungsbefund: -
Prognose: -
Therapien: -
Empfehlung: Ambulantes oder stationäres Entfernen der Hautveränderung und histologische Bestimmung.
Storyboard: Referenzierung im Arztbrief Teil 3 (POCD_SN000006DE)
Diese Situation entspricht einem Entlassbrief mit angehängten Arztbriefen.
Im Krankenhaus wird vor dem operativen Eingriff zur Abklärung der Beteiligung des Schädelknochens eine Röntgenaufnahme gefertigt und anschließend die gutartige Wucherung ambulant entfernt. Auf Wunsch der Patientin wird diese zur Nachbehandlung an den Hausarzt überwiesen.
Dabei wird ein Entlassbrief zur Nachbehandlung für den Hausarzt erzeugt. Am Entlassbrief ist der Arztbrief des Dermatologen angehängt. Der Dermatologe erhält eine Kopie.
Anamnese:
bekannt
Befund:
28.12.2005: Unklarer Befund bei Abdomensonographie zur Detektion viszeraler Metastasen
Diagnosen:
C43.4 A Melanom D36.9 G Melanom, benigne
Laborparameter: -
Röntgen:
29.12.2005: Ein CT hat keinen Metastasenbefund ergeben.
Fremdbefunde: -
Histologie:
06.01.2006: Kein Hinweis auf ein malignes Melanom bei der eingesendeten Körpersubstanz.
Verlauf: -
Entlassungsbefund:
Bei der uns zum operativen Eingriff eingewiesenen Patientin konnte der Verdacht auf ein malignes Melanom ausgeschlossen werden. Die Patientin wurde darauf hingewiesen, bei weiteren Hautveränderungen sofort einen Arzt aufzusuchen.
Prognose: -
Therapien:
30.12.2005: Entfernung des Hautbereiches ohne Komplikationen, Einsendung zur histologischen Befundung.
Empfehlung:
Nachversorgung des Eingriffs mittels Heilsalbe mit Wirkstoff Panthenol nach Bedarf.