Arztbrief Plus
|
|
This article or section is in the middle of an expansion or major restructuring and is not yet ready for use. You are welcome to assist in its construction by editing it as well. If this article has not been edited in several days, please remove this template. This article was last edited by Maschhoff (talk| contribs) 7 years ago. (Purge) Diese Seite oder Abschnitt ist derzeit ein Entwurf und ist noch nicht fertiggestellt. Du bist eingeladen, bei der Fertigstellung mitzuwirken. Wenn dieser Beitrag länger als einige Tage nicht editiert wurde, entferne diese Vorlage. This article was last edited by Maschhoff (talk| contribs) 7 years ago. (Purge) |
|
|
Dieses Dokument gibt wieder:
Implementierungsleitfaden Arztbrief Plus (3.00). Die Teilmaterialien gehören der Kategorie cdaab3 an. |
auf Basis der HL7 Clinical Document Architecture Release 2
für das deutsche Gesundheitswesen
HL7 Deutschland
| Version: | 3.00 |
| Datum: | 15. Februar 2017 |
| Status: | |
| Verfahren: | {{{Verfahren}}} |
| Realm: |
| Abstimmungsdokument | |||
|---|---|---|---|
| Version | Datum | Status | Realm
|
| Kontributoren | ||
|---|---|---|
| Heitmann Consulting & Services GmbH | Hürth | |

|
ZTG GmbH | Bochum |
Inhaltsverzeichnis
- 1 Dokumenteninformationen
- 2 Einleitung
- 3 Templates für den Arztbrief
- 3.1 Dokumentenstruktur Arztbrief
- 4 Dokument-Level-Template für den Arztbrief
- 5 Header-Level-Templates für den Arztbrief
- 6 Section-Level-Templates für den Arztbrief
- 7 Entry-Level-Templates für den Arztbrief (normativ)
- 8 Umsetzungsstufen der Aktenkommunikation
- 8.1 Umsetzungsstufe 1: Austausch proprietärer Dokumente
- 8.2 Umsetzungsstufe 2: Austausch CDA Level 1(a) Dokumente
- 8.3 Umsetzungsstufe 3: Austausch CDA Level 1(b) Dokumente
- 8.4 Umsetzungsstufe 4: Austausch CDA Level 2 Dokumente
- 8.5 Umsetzungsstufe 5: Austausch CDA Level 3 Dokumente
- 8.6 Zusammenstellung von Informationen in CDA-Dokumenten
- 9 Terminologien
- 10 Anhang
- 11 Beispiele von Gesamtdokumenten
- 12 Schemas, Schematronregeln
- 13 Zur Darstellung - das neue Stylesheet
- 14 Literatur und Referenzen
Dokumenteninformationen
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Impressum
Dieser Leitfaden wurde im Rahmen des Interoperabilitätsforums und der Technischen Komitees von HL7 Deutschland e. V. sowie der entsprechenden Projektgruppen erstellt und unterliegt dem Abstimmungsverfahren des Interoperabilitätsforums[1] und der Technischen Komitees von HL7 Deutschland e. V. [2]
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Ansprechpartner
- Dr. Kai U. Heitmann, HL7 Deutschland e.V., Heitmann Consulting and Services, Gefyra GmbH
- Dr. Frank Oemig, Deutsche Telekom Healthcare and Security Solutions GmbH, Bonn
- Mathias Aschhoff, RZV GmbH, Volmarstein
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Disclaimer
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Autoren
- Dr. Kai U. Heitmann, HL7 Deutschland e.V., Heitmann Consulting and Services, Gefyra GmbH
- Dr. Frank Oemig, Deutsche Telekom Healthcare and Security Solutions GmbH, Bonn
- Mathias Aschhoff, RZV GmbH, Wetter
Copyright-Hinweis, Nutzungshinweise
Die erste Version dieses Dokumentes wurde 2005 vom Verband der Hersteller von IT für das Gesundheitswesen (VHitG, heute bvitg) entwickelt und ist unter dem Namen "VhitG-Arztbrief" bekannt. Die Nachnutzungs- bzw. Veröffentlichungsansprüche sind nicht beschränkt.
Der Inhalt dieser Spezifikation ist öffentlich.
Der VHitG-Arztbrief basiert auf den Spezifikationen der Arbeitsgemeinschaft SCIPHOX GbR mbH und dem national adaptierten HL7-Standard der „Clinical Document Architecture (CDA)".
Die hier erarbeitete Fassung ist die Weiterentwicklung davon. Sie ist u.a. auch abgeglichen mit den ELGA-Spezifikationen (http://elga.gov.at) in Österreich.
Näheres unter http://www.hl7.de und http://www.hl7.org. Für alle veröffentlichten Dateien mit einem CDA-Bezug gilt ferner: Alle abgestimmten und veröffentlichten Spezifikationen wie Implementierungsleitfäden, Stylesheets und Beispieldateien sind frei verfügbar und unterliegen keinerlei Einschränkungen, da die Autoren auf alle Rechte, die sich aus der Urheberschaft der Dokumente ableiten lassen, verzichten.
Alle auf nationale Verhältnisse angepassten und veröffentlichten CDA-Schemas können ohne Lizenz- und Nutzungsgebühren in jeder Art von Anwendungssoftware verwendet werden.
Aus der Nutzung ergibt sich kein weiter gehender Anspruch gegenüber dem VHitG bzw. bvitg, zum Beispiel eine Haftung bei etwaigen Schäden, die aus dem Gebrauch der Spezifikationen bzw. der zur Verfügung gestellten Dateien entstehen.
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Einleitung
Motivation
Dieser Leitfaden soll als generische Grundlage für Arztbriefe aller Art dienen und damit die Ablösung der papiergebundenen Arztbriefe ermöglichen. Entsprechende Anwendungsbeispiele finden sich im Anhang dieses Leitfadens und dienten als Grundlage für die Vollständigkeit der Analyse.
Im Rahmen der Kommunikation zwischen Akteuren im Gesundheitswesen ist der Arztbrief als „Kondensat ärztlichen Handelns" von überragender Bedeutung. Das Ziel dieses Dokuments ist die Beschreibung des elektronischen Arztbriefs. Ein derartiger Arztbrief enthält die medizinisch relevanten Teile der Geschichte eines Patienten über einen bestimmten Zeitraum und ist gedacht zur Übermittlung zwischen Gesundheitsdienstleistern (primär: „Leistungserbringer"). Die Beschreibung enthält Festlegungen, Einschränkungen und Bedingungen auf Grundlage von HL7 CDA-Elementen.
Zielgruppe
Der Leserkreis dieses Dokuments sind Software-Entwickler und Berater, die allgemein mit Implementierungen und Integrationen im Umfeld des „Arztbriefs" betraut sind.
Diese Spezifikation definiert zusätzliche Festlegungen, Einschränkungen und Bedingungen für die CDA-Elemente in „Arztbrief"-Dokumenten, die als „stationärer Entlassbrief" von Kliniken im Bereich deutscher Gesetzgebung (SGB) an Niedergelassene (auch: REHA-Einrichtungen) oder als „(Fach-) Arztbrief" vom niedergelassenen (Fach-) Arzt an niedergelassene Kollegen oder Krankenhäuser versendet werden sollen.
Beispiele für konforme Dokumenten-Fragmente werden innerhalb dieses Leitfadens aufgeführt. Die Spezifikation von Infrastrukturen, Workflows, Nachrichten, Prozeduren oder Protokollen zur Übermittlung der Arztbriefe ist nicht im Fokus dieses Dokuments.
Ein elektronischer Arztbrief wird vom Gesetzgeber nach §291a ff. SGB V im Rahmen der Einführung der elektronischen Gesundheitskarte als freiwillige Anwendung betrachtet. Es ergeben sich mit Einführung einer nationalen Telematikinfrastruktur verschiedene Vorgaben für einen solchen Arztbrief, die in diesem Implementierleitfaden nicht umfänglich dokumentiert sein sollen. An den nötigen Stellen wird versucht, Hinweise auf relevante Implikationen und Überschneidungen zu geben.
Dokumente im Gesundheitswesen
Wir sind es in der medizinischen Welt gewohnt, eine Dokumentenansicht von medizinischen Beobachtungen zu verfassen, reich an Text, den Zusammenhang des Geschehens zusammenstellend und zusammenfassend. Dieser Kontext – z. B. das Ergebnis einer Laboruntersuchung im Lichte einer speziellen Medikamentenbehandlung – muss dauerhaft erhalten bleiben, da er wichtige medizinische Zusammenhänge zwischen Einzelinformationen darstellt. Die Krönung dieses „in den Kontext stellen" von Informationen über die Zeit stellt zum Beispiel der Arztbrief dar. Gleichzeitig muss der medizinische Inhalt leicht verfügbar sein und ohne große technische Barrieren sichtbar gemacht werden können. Dies ist unabdingbar für die Akzeptanz und das Vertrauen in Technologie bei den Benutzern, den Ärzten und Pflegekräften. Mit der heutigen Papierwelt wurde dies bis zu einem gewissen Grade erreicht, es muss aber für das Einführen des elektronischen Gegenstücks ebenso gelten. „Interoperabilität" ist unter anderem gekennzeichnet durch gemeinsam verstandene Definitionen, wie zum Beispiel die des Patienten und der zu ihm bekannten (klinischen/medizinischen) Informationen, sowie deren Wiederverwendbarkeit. Hierbei kann man zwei Gegenpole beobachten. Zum einen ist da die Facette der Mensch-zu-Mensch Kommunikation. Dies wird z. B. erreicht durch das Versenden von Papier und Formularen. Jeder weiter führende elektronische Ansatz muss auch diese Art der Interoperabilität gewährleisten. Die Möglichkeit zur Signatur muss auch in elektronischer Form bestehen bleiben. Darüber hinausgehend wäre das andere Ende die Anwendungs-Interoperabilität. Dies beinhaltet die Wiederverwendbarkeit von Informationen, Kontext-abhängige Analysemöglichkeiten und angemessenes Speichern und Verwalten von klinischen Dokumenten.
Im Rahmen der bvitg-Initiative „Intersektorale Kommunikation" wird der Arztbrief als generisches Dokument beschrieben. So wird beispielhaft die Entlassung nach durchgeführter Behandlung in einem Krankenhaus o. ä. zur Weiterbehandlung durch den Niedergelassenen (Dokument „stationärer Entlassungsbrief") definiert, wie auch der ambulante Arztbrief des Facharztes zur Weiterbehandlung über den Hausarzt oder im Krankenhaus.
Im Falle der Entlassung/Ende der Behandlung werden die Behandlungsdaten übermittelt. Der Kurzbericht bei Entlassung/Behandlungsende ist als sofortige Mitteilung an den einweisenden/überweisenden Arzt am Ende der Konsultation/Krankenhausaufenthaltes konzipiert und beinhaltet neben der Patientenidentifikation einen Kurzbericht zusammen mit Diagnosen und Therapien, Befunden sowie eine Zusammenfassung. Beispiel: Termine zur Wiedervorstellung oder Nachsorgetermine.
In einer späteren Ausbaustufe kann mit überwiegend den gleichen Teilen wie im Arztbrief auch die Einweisung/Überweisung definiert werden. Das dahinterliegende Szenario: Der Patient geht vom Niedergelassenen in ein Krankenhaus zur Mitbehandlung (Dokument „Einweisung") bzw. wird von einem Niedergelassenen zum anderen überwiesen (Dokument „Überweisung").
Diese Fälle werden allgemein teilweise von den Komponenten im „Arztbrief" abgedeckt, wie zum Beispiel: Aktuelle Medikation, die auch in Ein-/Überweisungen vorkommen kann. Beim Arztbrief handelt es sich dementsprechend um ein Dokument, das in Anlehnung an die realen Gegebenheiten zwischen den Akteuren und Systemen ausgetauscht wird und das dauerhaft existiert, d.h. es wird dauerhaft gespeichert. Dies steht im Gegensatz zum Austausch von Nachrichten, bei dem der Nachrichten-Inhalt vom Empfangssystem in der Regel extrahiert, in der eigenen Datenbank gespeichert und die Nachricht als solche danach gelöscht wird.
Abgrenzung
Dieser Leitfaden deckt eine Reihe von Themen nicht ab, die im folgenden erläutert werden.
- Dieser Leitfaden beschreibt den Arztbrief, genauer: einen ärztlichen Entlassbrief oder Besuchsbericht. Der zugehörige LOINC Code ist 11490-0 Discharge summarization note [physician]. Damit sind sowohl Arztbriefe nach stationärem Aufenthalt als auch ärztliche Berichte nach ambulantem Besuch etwa beim beim Hausarzt abgedeckt.
- Andere Dokumententypen wie z. B. Überweisungen, Überleitungsdoumente, OP-Berichte usw. sind hiermit zwar nicht beschrieben, können aber dem Prinzip nach gleich aufgebaut sein. Insbesondere die hier verwendeten Komponenten (Templates) können einfach wiederverwendet werden. Codes für andere Dokumententypen sind im IHE-Deutschland-Projekt "Value Sets für XDS" abgestimmt und beschrieben[3].
- Digitale Signaturen und andere Sicherheitsaspekte wie Verschlüsselung etc. sind in dieser Spezifikation nicht behandelt. Der geneigte Leser möge hierzu auch die Ausarbeitung zu XML-Signaturen für CDA (Elektronische Signatur von Arztbriefen)[4] konsultieren.
- Diese Spezifikation definiert nicht den Transport von CDA-Dokumenten. Hilfreich ist in diesem Zusammenhang das IHE-Cookbook[5].
- Diese Spezifikation erläutert nicht, wie XSL-Stylesheets zu verwenden sind.
Aufbau dieses Implementierungsleitfadens
Die Spezifikation Arztbrief Plus basiert auf dem Arztbrief 2014/2015[6] und dem VHitG-Arztbrief von 2006 (v1.5)[7] und berücksichtigt hierbei die neueren Entwicklungen und Methodiken zur Erstellung von Leitfäden, beispielsweise die Nutzung von Templates oder speziellen Ausprägungen von Datentypen.
Im Rahmen von "Arztbrief Plus" wird der vorherige Arztbrief 2014/2015 nochmals leicht verbessert und um die so genannten CDA-Entries, also maschinenauswertbare Komponenten erweitert. Die Veränderungen in der Übersicht sind wie folgt:
- Ergänzung noch fehlender Sections wie z. B. Allgemeine Diagnosen, Heil- und Hilfsmittel
- Ergänzung um Templates für CDA-Entries: Diagnosen/Probleme, Prozeduren, Medikation.
Der Arztbrief Plus basiert auch weiterhin auf der Nutzung von Templates (Definitionen wiederverwendbarer Informationsblöcke) wie in internationalem Kontext üblich und erhöht die Wiederverwendbarkeit der einzelnen Komponenten auch in anderen Zusammenhängen.
Dieser Leitfaden soll auch praktische Implementierungshilfen geben. Dies kann bis zu einem gewissen Detaillierungsgrad geschehen und ist in der Regel mit Beispielen in den jeweiligen Templates angereichert, so dass ein Programmierer einer Schnittstelle das nötige Wissen erlangen kann, wie die Schnittstelle aufzubauen ist.
Zudem sind in diesem Leitfaden einige Anhänge aufgenommen, die als Referenzmaterial dienen können und Hinweise geben für eine erfolgreiche Implementierung.
Zum Schluss sei darauf verwiesen, dass alle technischen Artefakte wie Templates und Value Sets auf ART-DECOR® als Spezifikations-Plattform einsehbar sind. Der direkte Link zur ART-DECOR® Live Version ist http://art-decor.org/art-decor/decor-project--abde-, die HTML-Dokumentation steht auf http://hl7de.art-decor.org/index.php?prefix=abde- zur Verfügung. Dort sind auch die ergänzenden Materialien wie Beispieldokumente und Schematrons herunterladbar.
Templates für den Arztbrief
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Dokumentenstruktur Arztbrief
Ein Arztbrief - wie andere Dokumente auch - setzt sich aus verschiedenen Teilen zusammen.
Dem Header mit
- Informationen zum CDA-Dokument wie Id, Datum etc.,
- Informationen über die verschiedenen Beteiligten an einem Dokument wie Patient, Autor, Unterzeichner etc.,
- Informationen über Aktivitäten, die in Zusammenhang mit dem Dokument stehen (Gesundheitsdienstleistung),
Sowie dem Body
- mit Abschnitten für den Text (Sections)
- und maschinenlesbaren, strukturierten Information (Entries).
Beispiel
Im folgenden ist ein Beispielfragment gezeigt. Vollständige Beispiele finden sich in den Begleitmaterialien.
<?xml version="1.0"? encoding="UTF-8">
<ClinicalDocument xmlns="urn:hl7-org:v3"
xmlns:xsi="http://www.w3.org/2001/XMLSchema-instance"
xmlns:pharm="urn:ihe:pharm:medication">
<realmCode code="DE"/>
<typeId root="2.16.840.1.113883.1.3" extension="POCD_HD000040"/>
<templateId root="1.2.276.0.76.10.1020"/>
<id root="1.2.276.0.76.3645.239" extension="di-b02e97c1-3cea-4ed4-80cd-5d8a7386cee2"/>
<code code="11490-0" codeSystem="2.16.840.1.113883.6.1" displayName="Consultation note"/>
<title>eArztbrief vom 4. November 2015</title>
<effectiveTime value="20170401123415"/>
<confidentialityCode code="N" codeSystem="2.16.840.1.113883.5.25"/>
<languageCode code="de-DE"/>
<setId root="1.2.276.0.76.3645.239" extension="si-b8a7b265-4e20-4177-8cfb-149491b8003a"/>
<versionNumber value="1"/>
...
</ClinicalDocument>
Informationen über Beteiligte und Aktivitäten
Die folgende Tabelle zeigt die Informationen über die verschiedenen Beteiligten und Aktivitäten, die in Zusammenhang mit dem Dokument stehen. Aufgenommen in der Tabelle sind auch Referenzen zu den Definitionen der ELGA (Österreich).
Header
- Patient (recordTarget)
- Autor (Person) (author), Autoren eines Arztbriefs dürfen nur Personen sein, keine Informationssysteme oder medizin-technische Geräte
- Datentypist (dataEnterer)
- Informant (informant)
- Die das Dokument verwaltende Organisation (custodian)
- Empfänger (intendedRecipient)
- Vor dem Gesetz verantwortliche Unterzeichner (legalAuthenticator), hier darf es nur eine juristisch verantwortliche Person geben.
- Unterzeichner (authenticator), einen Arztbrief dürfen aber mehrere Personen unterzeichnen
- Einweisender Arzt (participant)
- Hausarzt (participant)
- Notfallkontakt (participant)
- Angehörige (participant)
- Kostenträger (participant)
- Fachlicher Ansprechpartner (participant)
- Betreuungsorganisation (participant)
- Weitere Beteiligte (participant)
- Patientenkontakt (encompassingEncounter)
Body Entweder
- Unstrukturierter Body, d.h. ohne Abschnitte (section)
Oder eine Auswahl der folgenden Abschnitte
- Anrede, ELGA: Brieftext
- Fragestellung, ELGA: Aufnahmegrund
- Anamnese, ELGA: Anamnese (ärztlich)
- Familienanamnese
- Frühere Erkrankungen, ELGA: Frühere Erkrankungen
- Medizinische Untersuchung, klinische (körperliche) oder apparative Untersuchung
- Befund, ELGA: Erhobene Befunde
- Laborwerte
- Diagnosen (Aufnahme/Entlassung) mit ICD Code, ELGA: Diagnose bei Entlassung
- Besondere Hinweise, zu beachtende wichtige Hinweise zum Patienten, ELGA: Allergien, Unverträglichkeiten, Risiken
- Prozeduren und Maßnahmen, ELGA: Weitere Maßnahmen und Durchgeführte Maßnahmen
- Medikation: Jetzige Medikation, ELGA: Letzte Medikation
- Medikation: Empfohlene Medikation, ELGA: Empfohlene Medikation
- Medikation: Medikation bei Aufnahme, ELGA: Medikation bei Einweisung
- Medikation: Medikation bei Entlassung, ELGA: Verabreichte Medikation während des Aufenthalts
- Impfungen
- Epikrise, hier: Zusammenfassung des Aufenthalts (auch bei ELGA)
- Empfehlung
- Schlusstext, ELGA: Abschließende Bemerkungen
- Anhänge, ELGA: Beilagen; das Entry-Level-Template für externe Referenzen ist dafür gedacht, einzelne Aktivitäten (beispielsweise Befunde oder Maßnahmen) mit Dokumenten zu belegen; Beilagen gemäß ELGA-*Spezifikation müssen in das Dokument eingebettet sein und dürfen nicht referenziert werden.
- Patientenverfügung nur bei ELGA (als Referenz auf die Patienteneinwilligung)
[Tabelle 1]Informationen über die verschiedenen Beteiligten und Aktivitäten
|
|
Der Ersteller des Dokuments muss festlegen, ob er einen nicht XML-basierten Body (NonXMLBody) oder auf XML-basierende Abschnitte (section) benutzen möchte. |
Ein Arztbrief kann somit entweder in einem Binärformat als PDF o.ä. Dokument oder XML-formatiert übermittelt werden, und sich entweder ohne Strukturvorgabe oder aus strukturierten Abschnitten zusammensetzen.
Hierarchische Ansicht des Arztbriefs Plus
Die folgende hierarchische Zusammenstellung gibt eine Übersicht über die einzelnen Komponenten des Arztbriefs Plus.
|
Erläuterungen zu Kardinalität, Konformität, NullFlavor
Es wird auf die Erläuterungen andernorts zu den Themen
hingewiesen.
Besondere Hinweise zur Verwendung von Identifikationen (IDs)
In diversen Templates ist die Angabe von identifizierenden Merkmalen möglich. Dabei sind beispielsweise gemeint
- Patienten, identifiziert über die Krankenversichertennummer (KVNR),
- Gesundheitsdienstleister, typischerweise identifiziert über die Lebenslange Arztnummer (LANR),
- Betriebsstätten, typischerweise identifiziert über die Betriebsstättennummer (BSNR),
- Institutionskennzeichen (IKNR) z. B. für Abrechnungen und Qualitätssicherungsmaßnahmen im Bereich der deutschen Sozialversicherung.
Hinweise zu den Identifikationen und Best Practive finden sich im Wiki des Interoperabilitätsforums[8], [9].
Krankenversichertennummer (KVNR)
Die Krankenversichertennummer (KVNR) besteht im unveränderliche Teil aus insgesamt 10 Stellen, beginnend mit einem alphanumerischen Zeichen.
Die Krankenversichertennummer für einen Patienten wird im id-Element der Rolle (... etc.) in der @extension angegeben. Das Identifikationssystem hat die registrierte OID 1.2.276.0.76.4.8 (Versichertennummer, unveränderbarer Teil der Krankenversichertennummer zur Identifikation des Versicherten, gemaess §290 SGB V; für PKV Versicherte: gleich Versicherungsnummer) und wird im @root-Attribut gekennzeichnet.
<recordTarget typeCode="RCT" contextControlCode="OP">
<patientRole classCode="PAT">
<id extension="G995030566" root="1.2.276.0.76.4.8"/>
...
</patientRole>
</recordTarget>
Lebenslange Arztnummer (LANR)
Die LANR für den entsprechenden Arzt wird im id-Element seiner Rolle (assignedEntity, assignedAuthor etc.) in der @extension angegeben. Das Identifikationssystem LANR hat die registrierte OID 1.2.276.0.76.4.16 und wird im @root-Attribut gekennzeichnet.
<assignedAuthor>
<id root="1.2.276.0.76.4.16" extension="123456701"/>
...
</assignedAuthor >
Betriebsstättennummer (BSNR)
Die BSNR für die entsprechende Betriebsstätte wird im id-Element der Rolle (... etc.) in der @extension angegeben. Das Identifikationssystem BSNR hat die registrierte OID 1.2.276.0.76.4.17 und wird im @root-Attribut gekennzeichnet.
<representedOrganization>
<id root="1.2.276.0.76.4.17" extension="123456700"/>
<name>Beispiel Krankenhaus</name>
</representedOrganization>
Institutionskennzeichen (IKNR)
Für die Angabe eines Institutionskennzeichens enthält im id-Element das @extension Attribut das Institutionskennzeichen (IKNR) des Kostenträgers und @root = 1.2.276.0.76.4.5, die OID für IK-Nummern in Deutschland
<scopingOrganization>
<id root="1.2.276.0.76.4.5" extension="123456700"/>
<name>Beispiel Krankenhaus</name>
</scopingOrganization >
Hinweise zu den Darstellungen der Templates
Im folgenden Abschnitt dieser Spezifikation werden alle Templates aufgeführt. Die Darstellung der Definitionen erfolgt in Tabellenform. Weitere Hinweise, die möglicherweise für das Verständnis der Template-Definitionen nötig sein könnten, finden sich in englischer Sprache auf den Erläuterungsseiten von ART-DECOR[10].
Dokument-Level-Template für den Arztbrief
cdaab3:CDA-Dokument Arztbrief (clinicaldocument) (Template)
Header-Level-Templates für den Arztbrief
cdaab3:Patient (recordTarget) (Template) cdaab3:Autor (author) (Template) cdaab3:Autor Person (author) (Template) cdaab3:Verwaltende Organisation (custodian) (Template) cdaab3:Empfänger (informationRecipient) (Template) cdaab3:Unterzeichner gesetzlich verantwortlich (legalAuthenticator) (Template) cdaab3:Unterzeichner (Authenticator) (Template) cdaab3:Datentypist (dataEnterer) (Template) cdaab3:Informant (informant) (Template) cdaab3:Weitere Beteiligte (participant) (Template) cdaab3:Einweisender Arzt (participant) (Template) cdaab3:Hausarzt (participant) (Template) cdaab3:Notfallkontakt (participant) (Template) cdaab3:Angehörige (participant) (Template) cdaab3:Versicherter/Versicherung (participant) (Template) cdaab3:Patientenkontakt (EncompassingEncounter) (Template)
Section-Level-Templates für den Arztbrief
Ein Arztbrief kann im Body
- entweder unstrukturiert als PDF o.ä. Dokument übermittelt werden (non-structured body),
- oder sich aus strukturierten Abschnitten zusammensetzen (structured body).
Das Element <component> enthält dazu entweder ein Element <nonXMLBody> mit dem unstrukturierten Informationen oder <structuredBody> mit Sections (Abschnitten).
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Section: Non-XML-Body
Es gibt für die unstrukturierte Wiedergabe im so genannten nonXMLBody zwei Varianten:
- Unstrukturierter Body mit eingebettetem Dokument (z. B. PDF), Base64-encoded als Elementinhalt im text-Element
- Unstrukturierter Body mit referenziertem Dokument (z. B. PDF), als URL/URI in reference/@value.
Für beide Situationen ist jeweils ein Template vorhanden, das die eine oder andere Situation beschreibt.
Unstrukturierter Body mit referenziertem Dokument
| Id | 1.2.276.0.76.10.3036 | Gültigkeit | 2014‑08‑25 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Status | Versions-Label | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Name | BodyNonXMLBodyReferenced | Bezeichnung | CDA nonXMLBody (referenziert) | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beschreibung | Unstrukturierter Body | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Klassifikation | CDA Section level template | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Offen/Geschlossen | Offen (auch andere als die definierten Elemente sind erlaubt) | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Unstrukturierter Body mit eingebettetem Dokument
cdaab3:Anrede-Section (Template) cdaab3:Grund der Überweisung-Section (Template) cdaab3:Anamnese-Section (Template) cdaab3:Impfung-Section (Template) cdaab3:Befund-Section (Template) cdaab3:Diagnose-Section (Template) cdaab3:Besondere Hinweise-Section (Template) cdaab3:Medikation-Section (Template) cdaab3:Massnahme-Section (Template) cdaab3:Epikrise-Section (Template) cdaab3:Empfohlene Maßnahmen (Template) cdaab3:Schlusstext-Section (Template) cdaab3:Anhang-Section (Template)
Entry-Level-Templates für den Arztbrief (normativ)
cdaab3:Eingebettetes Objekt Entry (Template) cdaab3:Diagnose Concern Act (Template)
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Umsetzungsstufen der Aktenkommunikation
Das Technical Framework von IHE ITI definiert wie Primärsysteme Patienteninformationen über die IHE XDS Schnittstellen einrichtungsübergreifend austauschen können. Die Patienteninformationen können dabei in unterschiedlichen Formaten und divergierender Granularität vorliegen. Die folgenden Abschnitte zeigen sechs Umsetzungsstufen für den Arztbrief auf. Die jeweiligen Umsetzungsstufen adressieren dabei unterschiedliche Standardisierungs- sowie Granularitätsgrade. Die einzelnen Umsetzungsstufen schließen sich gegenseitig nicht aus, sondern können parallel (oder nacheinander) umgesetzt werden. Im Sinne einer hohen Auswertbarkeit von medizinischen Daten ist die Migration auf höchster Umsetzungsstufe anzustreben.
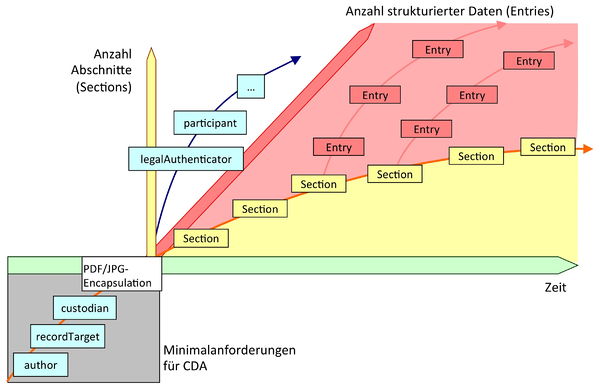
Die Vermischung von verschiedenen Umsetzungsstufen innerhalb eines Dokumentes ist ebenso denkbar. Somit ist ein Dokument durch die verschiedenen Kombinationen von section- und entry-Level-Templates beliebig zu kombinieren. Siehe Grafik.
Beispiel: Wenn ein Arztbrief hauptsächlich Section Level Informationen beinhaltet, können dennoch Sektionen enthalten sein, die auch Entry Level Diagnosen abbilden.
[Abbildung 1] Integrationsstufen für CDA
Umsetzungsstufe 1: Austausch proprietärer Dokumente
In der ersten Umsetzungsstufe werden proprietäre Daten (z.B. Arztbriefe in PDF oder auch WORD) über die IHE Schnittstellen ausgetauscht. Die benötigten IHE XDS Metadaten für die Document Registry werden entweder manuell erfasst oder im Idealfall aus dem System automatisch extrahiert. Diese Umsetzungsstufe wird bereits jetzt von allen Primärsystemen, die IHE XDS Schnittstellen umsetzen, unterstützt. Die Auswertbarkeit der Dokumente beschränkt sich hier auf die angegebenen IHE XDS Metadaten.
Damit wird aber noch keinerlei Information in CDA-Strukturen ausgedrückt.
Umsetzungsstufe 2: Austausch CDA Level 1(a) Dokumente
In dieser Umsetzungsstufe werden proprietäre Dokumente (z. B. Arztbrief als PDF) als CDA Level 1 Dokument über die IHE Schnittstellen der elektronischen Akte ausgetauscht. Die zur Registrierung benötigten IHE XDS Metadaten können automatisch aus dem CDA Header extrahiert werden. Ein CDA Level 1 Dokument ist ein Dokument welches einen strukturierten CDA Header umfasst. Die eigentliche medizinische Information wird entweder Base 64 Encoded in den CDA Body eingefügt (manchmal als Level 1a bezeichnet). Diese Umsetzungsstufe setzt voraus, dass Primärsysteme in der Lage sind ein proprietäres Dokument mit einem CDA Header zu versehen.
Die Auswertbarkeit der Dokumente beschränkt sich hier auf die angegebenen IHE XDS Metadaten und den strukturierten CDA Header Informationen. (Diese Möglichkeit gilt für alle weiteren Umsetzungsstufen.) In Abbildung 3 wird dies durch den grauen Bereich symbolisiert.
Umsetzungsstufe 3: Austausch CDA Level 1(b) Dokumente
In dieser Umsetzungsstufe werden die medizinischen Informationen in einem CDA Level 1 Dokument ausgetauscht. Hierbei wird zwar jegliche Information in einzelnen Abschnitten in XML-Darstellung repräsentiert, allerdings nur in rein textueller Form.
Umsetzungsstufe 4: Austausch CDA Level 2 Dokumente
In dieser Umsetzungsstufe werden die medizinischen Informationen in einem CDA Level 2 Dokument ausgetauscht. Die medizinischen Informationen werden in semantisch beschriebenen Abschnitten vorgehalten und diese Abschnitte sind über eine Kodierung erkennbar.
Diese Umsetzungsstufe setzt voraus, dass Primärsysteme in der Lage sind CDA Level 2 Dokumente zu erzeugen. Die CDA Level 2 Dokumente können geparst werden und es kann eine Auswertung bis hin zu Abschnittsebenen von Dokumenten durchgeführt werden.
Wünschenswert ist die Umsetzung in Form von Section Level Templates, d.h. die Abschnitte befolgen konkrete Vorgaben bzgl. der Inhalte.
Umsetzungsstufe 5: Austausch CDA Level 3 Dokumente
In dieser Umsetzungsstufe werden die medizinischen Informationen in einem CDA Level 3 Dokument ausgetauscht. Die medizinischen Informationen werden in strukturierten und semantisch beschriebenen Abschnitten (Section Level Templates) als strukturierte granulare Informationen vorgehalten (Entry Level Templates). Ein CDA Dokument in dieser Umsetzungsstufe bildet klinische Dokumente/aggregierte Informationen, wie sie aktuell in Primärsystemen vorliegen, feingranular strukturiert ab. Die CDA Level 3 Dokumente können geparst werden und es kann eine Auswertung bis hin zu den in den einzelnen CDA Level 3 Dokumenten dokumentierten granularen Informationen durchgeführt werden.
Zusammenstellung von Informationen in CDA-Dokumenten
Die CDA-Struktur kann benutzt werden, um verschiedene Arten von Informationen zusammenzustellen. Zum einen ist es möglich, unterschiedlichste Abschnitte zu benutzen, um bspw. einen Arztbrief mit Anrede, Fragestellung, Diagnosen, Befunden, etc. zu erzeugen. Genauso ist es möglich, einige wenige Abschnitte zu benutzen, um bspw. nur einen Kumulativbefund für Laborwerte zu erstellen. Genauso ist es dann auch möglich, in einem CDA-Dokument lediglich einen einzigen Abschnitt mit bspw. einer Diagnose oder einer Maßnahme unterzubringen. Man unterscheidet hier also zwischen aggegregierten und feingranularen Informationen.
Ein CDA Level 3 Dokument muss nicht zwangsweise ein klinisches Dokument/aggregierte Informationen abbilden. Es kann auch einzelne granulare Informationen beinhalten (z. B. eine Diagnose), die über Referenzen zu einem klinischen Dokument aggregiert werden können.
Beispiel: ein CDA Level 3 Dokument mit dem Dokumententyp „Diagnose“ umfasst eine Diagnose. Dieses CDA Level 3 „Diagnose“ kann einem CDA Level 3 Dokument mit dem Dokumententyp „Arztbrief“ zugeordnet sein.
Der Ansatz auch feingranulare Informationen als strukturiertes Dokument (bspw. über die IHE XDS Schnittstellen) zu übermitteln bietet folgende Möglichkeiten: Sowohl strukturierte und unstrukturierte Informationen werden über einheitliche Schnittstellen ausgetauscht. Dies reduziert die Schnittstellenkomplexität und verringert die Einstiegshürde, da viele Systemhersteller bereits den etablierten IHE XDS Standard umsetzen. Die Wahl der generischen IHE XDS Schnittstellen begünstigen zudem die Beständigkeit der Schnittstellen und bieten den Systemherstellern Investitionssicherheit. Die Granularität der Auswertung hängt von der Umsetzungsstufe ab und ist auch sehr feingranular möglich.
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Terminologien
Value Sets
- AdministrativeGender 2.16.840.1.113883.1.11.1
- Participation Function 2.16.840.1.113883.1.11.10267
- Participation Signature 2.16.840.1.113883.1.11.10282
- ParticipationType 2.16.840.1.113883.1.11.10901
- Human Language 2.16.840.1.113883.1.11.11526
- Language Ability Proficiency 2.16.840.1.113883.1.11.12199
- Marital Status 2.16.840.1.113883.1.11.12212
- Language Ability Mode 2.16.840.1.113883.1.11.12249
- ActEncounterCode 2.16.840.1.113883.1.11.13955
- DispensableDrugForm 2.16.840.1.113883.1.11.14412
- RouteOfAdministration 2.16.840.1.113883.1.11.14581
- Basic Confidentiality Kind 2.16.840.1.113883.1.11.16926
- Religious Affiliation 2.16.840.1.113883.1.11.19185
- Role Class Associative 2.16.840.1.113883.1.11.19313
- Role Class Mutual Relationship 2.16.840.1.113883.1.11.19316
- Personal Relationship Role Type 2.16.840.1.113883.1.11.19563
- AKdÄ Darreichungsform 2.16.840.1.113883.2.6.60.4.11.2
- AKdÄ Dosiereinheit 2.16.840.1.113883.2.6.60.4.11.4
- Problem Type 2.16.840.1.113883.3.88.12.3221.7.2
- AgePQ_UCUM 2.16.840.1.113883.11.20.9.21
- Referral Types 2.16.840.1.113883.11.20.9.56
- Priority Level 2.16.840.1.113883.11.20.9.60
- Patient Referral Act moodCode 2.16.840.1.113883.11.20.9.66
- epSOSDoseForm 1.3.6.1.4.1.12559.11.10.1.3.1.42.2
- epSOSRouteofAdministration 1.3.6.1.4.1.12559.11.10.1.3.1.42.12
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Anhang
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Beschreibung der Use Cases und Storyboards
Ein CDA Dokument, und ein Arztbrief im speziellen, kann in der realen Implementierung auf unterschiedliche Art und Weise kommuniziert werden. Die hierbei eingesetzten Softwarekomponenten agieren, je nach Leistungsumfang der kommunizierenden Partnersysteme, in unterschiedlichen Rollen, so genannten Akteuren. Für die Überleitung dieser Praxis in eine detailliertere Beschreibung werden sogenannte Use Cases und Storyboards, die eine Situation aus der Anwendersicht beschreiben, in eine mehr technische Darstellung, dem Interaktionsmodell, überführt. Es werden die häufigsten Use Cases beschrieben: der vollständige Arztbrief, die Änderung eines Arztbriefes und das Anhängen von weiteren Dokumenten und Objekten.
Use Case: Vollständiger Arztbrief („Alles ist da")
Der vollständige Arztbrief, d. h. alle relevanten medizinischen und demographischen Daten sind verfügbar, ist aus IT-Sicht der einfachste Fall. Der Arztbrief kann mit allen Inhalten und Referenzen in einem Arbeitsgang
- erstellt
- freigegeben und
- versendet werden.
Es steht dem Autor frei, unabhängig vom klinischen „Fall", die aus seiner Sicht zusammengehörigen medizinischen Ereignisse zu einem Patienten in einem Arztbrief zusammenzustellen. Ein Arztbrief bezieht sich somit auf exakt einen Patienten und auf eine „Episode" medizinischer Aktivitäten, womit das Konzept des HL7-Encounter gemeint ist, nämlich eine - aus der Sicht des Autors - zeitlich und logisch zusammengehörige Menge medizinischer Ereignisse. Eine Episode kann einem klinischen „Fall" entsprechen, kann aber auch mehrere „Fälle" ganz oder in Teilen oder umgekehrt nur Teilaspekte eines „Falls" beschreiben. Vor der Freigabe kann ein Arztbrief nicht versendet werden; diese Freigabe kann allerdings auch implizit durch das Versenden erfolgen. Einmal freigegeben, kann der Inhalt des Dokuments nicht mehr verändert werden; jedoch kann eine neue Version mit Bezug auf das Original erzeugt werden. Die Freigabe bezieht sich nicht auf den Inhalt eingebundener Dokumente, da diese zuvor unabhängig freigegeben wurden. Diese Schritte können, aber müssen nicht notwendigerweise zeitnah durchgeführt werden.
Storyboard: Vollständiger Arztbrief (POCD_SN000001DE)
Herr Paul Pappel, geboren am 17.12.1955 in Düsseldorf, wohnhaft Riedemannweg 59, 13627 Berlin soll am 30.06.2005 von der Inneren II der Heliosklinik Berlin Buch entlassen werden. Er befand sich seit dem 25.05.2005 in stationärer Behandlung.
Die Aufnahmediagnose lautete: Verdacht auf Lungenemphysem (J43.9 A).
Stationsarzt Dr. Müller geht am Vorabend der Entlassung an sein KIS-System und lässt sich eine Liste der am Folgetag zur Entlassung anstehenden Patienten anzeigen. Er ergänzt alle fehlenden Einträge in der Krankengeschichte und diktiert für den weiterbehandelnden Allergologen Dr. Schiwago und nachrichtlich an den Hausarzt Dr. No einen Entlassbrief mit den folgenden Inhalten:
Anamnese:
Seit Jahren wiederholt chronische Bronchitiden besonders bei kalter Luft. Bei Anstrengung exspiratorische Atemnot. Kontakt mit Haustieren.
Befund:
Pricktest:
| Birke +++ | Gräser-Mix +++ | Hausstaubmilbe 1 + |
| Haselstrauch +++ | Kammgras ++ | Hausstaubmilbe 2 + |
| Erle + | Roggen ++ | Schafwolle + |
| Hainbuche + | Quecke + | Rotbuche + |
| Eiche + | ||
| Keine Reaktion auf weitere Pollen, Katzen- / Hundehaare, Schimmelpilz. | ||
Pulmo: Basal diskrete RGs
Cor: oB
Abdomen: weich, Peristalik+++
Muskulatur: atrophisch
Mundhöhle: Soor, Haarleukoplakie
Haut blass, seborrhoisches, Ekzem. Schleimhäute blass, Hautturgor herabgesetzt.
Neuro: herabgesetztes Vibrationsempfinden der Beine, distal betont. Parästhesien der Beine, PSR, ASR oB und seitengleich.
Diagnosen:
| J45.0 | G | Allergisches Bronchialasthma |
| J43.9 | A | Ausgeschlossen: Lungenemphysem |
| J31.1 | V | Verdacht auf Allergische Rhinopathie durch Pollen |
Laborparameter:
| Methode | Normbereich | 25.06.05 | 26.06.05 | 28.06.05 | 29.06.05 | Einheit |
| HB | 13.5-16.5 | 12.7 | 13.3 | 13.6 | 11.9 | g/dl |
| THRO | 150-400 | 147 | 250 | 325 | 215 | 10*9/l |
| LEUKO | 4-9.4 | 7.98 | 8.34 | 7.47 | 4.56 | 10*9/l |
| CD4_ABS | 500-1000 | 30 | %/ul | |||
| AMYL | 6-34 | 40 | U/l | |||
| G-GT | 5-28 | 14 | 21 | U/l |
Röntgen:
- 26.05.2005: Röntgen Thorax: o.B.
Fremdbefunde: -
Histologie: -
Verlauf: -
Entlassungsbefund:
|Intensiviert behandlungsbedürftiges Bronchialasthma. Ich habe mit dem Patienten besprochen, zunächst die Peakflow-Werte zu optimieren und das Beschwerdebild zu beobachten.
Prognose: -
Therapien:
- Atemur, morgens 2x und abends 2x
Empfehlung: Sollten nach der empfohlenen Medikation mit Atemur die klinischen Zeichen weiterhin bestehen, halte ich bei dem umfangreichen Risikoprofil einen Kuraufenthalt für zwingend erforderlich. Ich bitte dann um Wiedervorstellung des Patienten.
Storyboard: Arztbrief vom Hausarzt (POCD_SN000007DE)
Diese Situation entspricht einem Brief vom Hausarzt.
CAVE:
ULCUSKRANKHEIT, Allergie auf DoloPosterine, AMOXICILLIN
Anamnese:
- Übliche Kinderkrankheiten, in der Kindheit Nierenerkrankung (?), sonst in früheren Jahren keine wesentlichen Vorerkrankungen.
- 1955 Appendektomie
- 1956 TE
- 1968 OP einer Pericardcyste
- Seit 1989 Hypertonie und latente Hypothyreose.
- 1989 Ulcus duodeni.
- 1977 und 1993 Polypektomie im Colon deszendens, Kontroll-Coloskopie 3/99 o. B.
- 11/01 kleiner Mediateilinfarkt re. unklarer Ätiologie.
- Seit Jahren Descensus uteri et vaginae.
- Hallux valgus li.
- Patelladysplasie Typ Wibert II. li.
- 6/02 Arthroskopie re. Knie.
- 9/03 Koloskopie mit Resektion eines Polypen im Colon ascendens.
- 1/2005 ED eines Bandscheibenprolaps L3/4 und einer Spinalkanalstenose L4/5.
- 5/2005 distale Radiusfraktur li. mit distaler Ulnafraktur. Versorgung mittels Platte und K-Draht.
- Seit 11/2005 manifester Diabetes mellitus Typ II.
- 9/2006 Polypektomie Colon deszendens, sonst Koloskopie o. B.
- 12/2008 Kontrollcoronarangiographie ohne akut interventionsbedürftigen Befund.
- 1/2010 Kontrollkoloskopie, Abtragung von zwei Polypenknospen.
- 04/2011 OP bei hochgradiger Spinalkanalstenose abgelehnt
- 5/2011 therapeutische LA lumbal erfolgreich
- 8/2011 mikrochirurgische Erweiterung WK LWK 1/2 bis 4/5.
- 11/2011 NPP L4/5: konservativ.
- 12/2011 Distorsion OSG re.
- 1/2012 vaginale Hysterektomie bei Uterus myomatosus.
- 3/2012 ED einer mittelschweren Coxarthrose re.
- 06/2012 bei initialem V. a. dementielle Entwicklung Ausschluss NPH oder cerebale Raumforderung (CT).
- 9/2012 erneute Nukleotomie mit Spondylodese L4/5
Dauerdiagnosen:
- Diabetes mellitus – gesichert –
- Depressive Episode
- Hypertonie
- Nicht näher bezeichnete Hämaturie
- Lumboischialgie
- Zust. nach Hirninfarkt nicht näher bezeichnet re.
- Hypothyreose nicht näher bezeichnet
- Koronare Herzkrankheit
- Jodmangelbedingte mehrknotige Struma endemisch
- Chronisches Schmerzsyndrom
- Spinalkanalstenose: Lumbalbereich
- Varicosis bds.
- Sonstige sekundäre Koxarthrose re.
- Drop Attacks
Dauermedikation
| Morgens | Mittags | Abends | zur Nacht | |
|---|---|---|---|---|
| Bisoprolol | 1 | |||
| ASS 100 | 1 | |||
| Allopurinol 300 | 1 | |||
| Amitriptylin 75 | 1 | |||
| Jodid 200 | 1 | |||
| Simvastatin 40 | ½ |
Letzte Änderung am: 13.11.2012
Kontrolluntersuch
HZV-DAK
DMP Diabetes mellitus
Impfungen:
| Datum | Art | Chargennummer |
|---|---|---|
| 19.2.13 | Td-pur Impfung (Tetanol/Diphterie). | 063311A (D) |
| 8.11.02 | Pneumopur i.m. | HP27610 (D) |
| 24.3.00 | 2. Havrix 1440 i.m. | VHA604C6 (St) |
| 23.9.99 | 1. Havrix 1440 i.m. | VHA551B6 |
Use Case: Nachtragen / Anhängen weiterer Information, Ersetzen eines vorläufigen Arztbriefs
Ausgangssituation: Der Arztbrief wurde bereits vorher in Teilen erstellt und versendet (vorläufiger Arztbrief), jedoch fehlten bislang einige Informationen, wie zum Beispiel Diagnosen oder Befunde. Der ursprüngliche Arztbrief war also deswegen als „vorläufig" gekennzeichnet, jedoch so bereits freigegeben und wurde als Vorgängerversion schon versendet.
Sobald die bisher fehlende Information vorliegt, kann der „vorläufige" Arztbrief im Rahmen einer neuen Version ergänzt, freigegeben und als Ganzes erneut versendet werden. Diese Dokumentenbeziehung wird in CDA Release 2 als „replacement" bezeichnet. Es entsteht also ein neues Dokument, das an den "vorläufigen" Arztbrief durch eine replacement-Beziehung angehängt ist.
Beim Empfänger ist der Bezug des vollständigen Arztbriefs zum vorherigen erkennbar, es handelt sich jedoch um zwei Dokumente mit unterschiedlicher Identität.
Storyboard: Revision Arztbrief Teil 1 (POCD_SN000002DE)
Im ersten Schritt kommt dieses Storyboard der Übersendung eines vorläufigen Arztbriefes gleich. Am Tag der Entlassung von Frau Emma Erle, 30 Jahre, stellt Dr. Maier fest, dass die Ergebnisse der letzten Laboruntersuchung noch nicht vorliegen. Da er dennoch zeitgleich mit der Entlassung einen Arztbrief an Dr. Schulze, dem Hausarzt von Frau Erle, schicken möchte, entscheidet er sich, in seinem IT-System einen "vorläufigen Arztbrief" zu erstellen. Dr. Maier wählt hierzu aus den ihm vorliegenden klinischen Befunden alle ihm relevant erscheinenden Informationen aus. Die Diagnosen übernimmt er inklusiv der in seinem System vorgenommenen Kodierungen direkt in den Arztbrief. Den OP-Bericht kürzt er und streicht alle Informationen, die ihm für die Weiterbehandlung nicht relevant erscheinen, die CT-Befunde ergänzt er dagegen um eine zusätzliche Interpretation. Anstelle der noch ausstehenden Laborbefunde fügt er einen entsprechenden Vermerk und sendet den vorläufigen Arztbrief an Dr. Schulze.
Anamnese:
Seit der Geburt ihres Kindes vor 5 Monaten klagte die Patientin über Schmerzen im LWS-Bereich mit Ausstrahlung in das rechte Bein bis hin zur Großzehe. Eine konservative ambulante Therapie habe bisher keinen Erfolg gebracht. Die allgemeine Vorgeschichte ist unauffällig.
Befund:
Bei der Untersuchung zeigte die Patientin eine aufrechte Haltung, sowie einen zügigen, sicheren und koordinierten Gang, ohne Gehhilfsmittel. Ein leicht schmerzbetontes Hinken bei Vollbelastung beider Beine war rechtsseitig zu beobachten.
Die WS ist gerade aufgebaut, bei einer deutlichen Hyperlordose der LWS. Die paravertebrale Rumpfmuskulatur war beidseitig kräftig entwickelt. Ein Druck- oder Klopfschmerz war nicht auszulösen. Der Zehenspitzen- und Hackengang war beidseitig normal durchführbar, ebenso wie der Einbeinstand beidseits. Die Seitwärtsneigung nach rechts war endgradig schmerzhaft, nach links unauffällig durchführbar und die Rotation beidseitig unauffällig möglich. Die Reklination war ohne Schmerzen durchzuführen, die Inklination jedoch deutlich mit Schmerzen verbunden, der FBA reichte bis zu den Kniegelenken. Das Laseguèsche Phänomen war rechts bei 60° positiv, links endgradig positiv. Der PSR war beidseits seitengleich, ebenso der ASR seitengleich und normal auslösbar.
Sensibilitätsstörungen fanden sich nicht, ebenso wenig motorische Störungen. Die Beweglichkeit der unteren Extremitätengelenke war in allen Ebenen frei möglich und die Beinlänge seitengleich.
Diagnosen:
M51.3+ G51.1* G L: Wurzelkompression S1 durch subligamentär sequestrierten BSV parasacral li.
Laborparameter: Folgen noch!
Röntgen:
Kernspintomographie der LWS:
1. Im Segment L4/5 mäßige Höhenminderung des Zwischenraums mit Signalabsenkung innerhalb des Bandscheibengewebes als Zeichen der Degeneration.
Es resultiert eine tropfenförmige, noch subligamentär situierte Bandscheibenherniation, die zu einer ovalären Impression des Duralsacks führt. Die intraformalinaren Nervenwurzeln kommen symmetrisch regelrecht zur Darstellung.
2. Im Segment L4/S1 ebenfalls Signalabsenkung innerhalb des Bandscheibengewebes, bei noch erhaltener Höhe des Zwischenwirbelraums: Dehydralation des Nucleus pulposo. Schmale kragenförmige Protrusion mit angedeuteter Parottierung des Duralsacks.
3. In L 3/4 „bulging disc"
4. In den übrigen Etagen keine Besonderheiten
Fremdbefunde: -
Histologie: -
Verlauf: -
Entlassungsbefund:
Keine sensomotorischen Ausfälle
Prognose: -
Therapien:
OP am 20.12.2005: Nach Einleitung der Intubationsnarkose Lagerung der Patientin in Bauchlage und Kniehockstellung. Palpatorische Höhenlokalisation über den Dornfortsätzen von LWK 5 / SW 1 von links und Anlage eines medialen Hautschnittes. Präparation der subkutanen Fettschicht, Darstellung der muskulären Fascie. lncision derselben und Abschieben der langen Rückenmuskulatur vom medialen Fascienblatt nach lateral. Nochmals Überprüfung der korrekten Höhe. Nachcaudal lässt sich kein weiteres interlaminäres Fenster mehr tasten. Nach Einsetzen des selbsthaltenden Williamssperre erfolgt unter Zuhilfenahme des Operationsmikroskopes die erweiterte interlaminäre Fensterung. Intraspinal findet sich epidurales Fettgewebe, nach vorsichtiger Präparation und Darstellung der nach dorso-medial deutlich verlagerten komprimierten Nervenwurzel stellt sich in Höhe des Bandscheibenraumes ein großer, breitbasiger subligamentär sequestrierter Bandscheibenvorfall dar. Nach vorsichtiger Medialisierung der nervalen Strukturen und nochmals Erweiterung der interlaminären Fensterung scharfe lncision des hinteren Längsbandes. Es lässt sich ein sequestierter Bandscheibenvorfall problemlos entfernen. Danach sind die nervalen Strukturen bereits deutlich entspannt, jetzt Eingehen in den dazugehörigen Bandscheibenraum. Es erfolgt die Nukleotomie. Es lässt sich jede Menge degenerativ verändertes Bandscheibengewebe entfernen. Von medio-caudal her findet sich noch subligamentär ein weiterer kleinerer Bandscheibensequester. Nach kranial hin scheint das hintere Längsband angehoben, es lässt sich jedoch auch von medio-caudal her vom festen Osteosacrum eine kleine osteochondrotische Randzacke tasten. Diese kann teilweise auch entfernt werden. Nach mehrmals Spülen mit physiologischer Kochsalzlösung finden sich keine freien Bandscheibensequestermaterialen mehr. Nochmals Darstellung der freien nervalen Strukturen mit Hilfe des gebogenen Dissektors. Anschließend kann die Operation beendet werden durch schichtweisen Wundverschluss, Muskelfasciennaht, Subcutannaht, lntracutannaht. Steriler Verband.
Empfehlung:
Um die Rumpfmuskulatur nach der OP zu stärken, die Haltung zu verbessern und weiteren Beschwerden vorzubeugen empfehlen wir krankengymnastische und muskelkräftigende Übungen in Einzeltherapie, eine Haltungsschulung, Bewegungsbäder, Rückenschwimmen, Fango und Massage für die LWS, aussparend den S1-Bereich, sowie Massagen für Schulter- und Nackenbereich.
Storyboard: Revision Arztbrief Teil 2 (POCD_SN000003DE)
Dr. Schulze erhält den vorläufigen Arztbrief über den Krankenhausaufenthalt seiner Patientin Emma Erle in seinem Eingangsordner. Er erkennt sofort, dass es sich um eine vorläufige und damit unvollständige Version handelt. Dennoch verschafft er sich einen ersten Überblick über die Krankheitssituation von Frau Erle. 3 Tage später erhält Dr. Maier einen Hinweis in seinem IT-System, dass neue Laborbefunde für Frau Erle vorliegen.
Laborparameter:
Der CHOL-Wert war mit 294 mg% leicht erhöht, sowie die BSG mit 18/42 leicht erhöht. Normalwertig waren rotes und weißes Blutbild, harnpfl. Substanzen, Transamiasen, LDH, GGT, TG, RF, CRP, ASL, Elektrolyte, BZ-nüchtern und der Quick-Wert. In Urinsediment fanden sich 70-80 Leucos.
Er ruft den vorläufigen Arztbrief für Frau Erle auf und erzeugt eine neue, revidierte Version, in die alle Informationen aus dem vorläufigen Arztbrief 1:1 übernommen werden. Zusätzlich wird eine entsprechende Referenz auf die Vorgängerversion in den Arztbrief eingefügt. Anschließend löscht Dr. Maier den Vermerk über die fehlenden Laborwerte und ersetzt sie durch eine Zusammenfassung der wichtigsten Laborergebnisse sowie eine Kommentierung dieser Parameter. Vor dem Absenden ändert Dr. Maier noch den Typ des Arztbriefes von "vorläufiger Arztbrief" auf "endgültiger Entlassbrief" und schickt eine zusätzliche Kopie an Frau Erle, da diese ihn darum gebeten hat, direkt über die endgültigen Ergebnisse informiert zu werden. Dr. Schulze erhält den endgültigen Entlassbrief in seinem Eingangsordner. Da die Vorgängerversion bekannt und bereits in seinem IT-System abgelegt ist, kann er einen Abgleich zwischen beiden Versionen durchführen und sich die neuen Änderungen in der aktuellen Version graphisch hervorgehoben anzeigen lassen. Da er den vorläufigen Arztbrief bereits gelesen hat, überfliegt Dr. Schulze nur noch die geänderten Abschnitte und hat nun ein klares Bild über den gesamten Klinikaufenthalt Frau Erle.
Use Case: Referenzieren von Arztbriefen (Einbinden)
Ein bestehender, bereits freigegebener Arztbrief wird in einen in Erstellung befindlichen zweiten Arztbrief durch Referenzierung eingebunden. Der referenzierte Arztbrief selbst bleibt dabei unverändert. In beiden Arztbriefen wird auf denselben Patienten Bezug genommen. Die Autoren und Empfänger der beiden Arztbriefe sind typischerweise verschieden.
Storyboard: Referenzierung im Arztbrief Teil 1 (POCD_SN000004DE)
Im ersten Schritt kommt dieses Storyboard der Übersendung eines Kurzarztbriefes (in diesem Falle Informationen bei Überweisung) gleich. Der Hausarzt Dr. Huber überweist seine Patientin Birgit Birke an einen Facharzt der Dermatologie mit der Verdachtsdiagnose eines subkutanen Melanoms am Übergang Hinterkopf Hals. Der Dermatologe erhält vom Hausarzt einen Kurzarztbrief mit Medikation (Penicillin, Insulin), Anamnese und Diagnose (Borreliose, eine Woche zuvor) etc.
Anamnese:
Die 63 jährige insulinpflichtige Diabetikerin stellt sich im Rahmen einer Borliosebehandlung mit einer Hautveränderung am Übergang zwischen Hinterkopf und Hals vor. Nach Aussage der Patientin soll sie sich innerhalb der letzten 3 Monate gebildet haben.
Befund:
20.12.2005: Oberflächlich spreitende, unregelmäßige, Hautveränderung am Übergang vom Hinterkopf zum Hals mit einem Durchmesser von ca. 1 cm, Unregelmäßige, überwiegend dunkle Hautverfärbung. Verhärtet.
Diagnosen:
E11.90 G Nicht primär insulinabhängiger Diabetes mellitus (Typ-2-Diabetes) ohne Komplikationen, nicht als entgleist bezeichnet
A69.2 G Borreliose
C43.4 V Verdacht auf Melanom am Übergang vom Hinterkopf zum Hals
Laborparameter: -
Röntgen: -
Fremdbefunde: -
Histologie: -
Verlauf: -
Entlassungsbefund: -
Prognose: -
Therapien:
Huminsulin Basal (NPH) Fertigpen 3 ml, morgens und abends, je eine Spritze Penicillin V1 Mega von ct, morgens, mittags und abends, je eine Filmtablette
Empfehlung: -
Storyboard: Referenzierung im Arztbrief Teil 2 (POCD_SN000005DE)
Im zweiten Schritt kommt dieses Storyboard der Übersendung eines weiteren Kurzarztbriefes (in diesem Falle Informationen bei Überweisung) mit angehängtem Arztbrief gleich.
Der Dermatologe untersucht die Patientin und fertigt zusätzlich ein Bild der fraglichen Region an, die rötlich gefärbt ist. Er kommt zu der Entscheidung, dass eine Entfernung der Wucherung ambulant/stationär im Krankenhaus erfolgen soll und weist die Patientin ins Marienhospital ein.
Dabei übersendet er dem Krankenhaus seinen Arztbrief mit Bild und hängt den Kurzarztbrief des Hausarztes an. Zusätzlich sendet der Dermatologe dem Hausarzt eine Kopie des Briefes.
Anamnese:
Siehe Arztbrief des Hausarztes in der Anlage
Befund:
21.12.2005: Oberflächlich spreitende Hautveränderung am Übergang vom Hinterkopf zum Hals mit einem Durchmesser von 1 cm.
Diagnosen:
C43.4 V Verdacht auf Melanom am Übergang vom Hinterkopf zum Hals Laborparameter: -
Röntgen: -
Fremdbefunde: -
Histologie: -
Verlauf: -
Entlassungsbefund: -
Prognose: -
Therapien: -
Empfehlung: Ambulantes oder stationäres Entfernen der Hautveränderung und histologische Bestimmung.
Storyboard: Referenzierung im Arztbrief Teil 3 (POCD_SN000006DE)
Diese Situation entspricht einem Entlassbrief mit angehängten Arztbriefen.
Im Krankenhaus wird vor dem operativen Eingriff zur Abklärung der Beteiligung des Schädelknochens eine Röntgenaufnahme gefertigt und anschließend die gutartige Wucherung ambulant entfernt. Auf Wunsch der Patientin wird diese zur Nachbehandlung an den Hausarzt überwiesen.
Dabei wird ein Entlassbrief zur Nachbehandlung für den Hausarzt erzeugt. Am Entlassbrief ist der Arztbrief des Dermatologen angehängt. Der Dermatologe erhält eine Kopie.
Anamnese:
bekannt
Befund:
28.12.2005: Unklarer Befund bei Abdomensonographie zur Detektion viszeraler Metastasen
Diagnosen:
C43.4 A Melanom D36.9 G Melanom, benigne
Laborparameter: -
Röntgen:
29.12.2005: Ein CT hat keinen Metastasenbefund ergeben.
Fremdbefunde: -
Histologie:
06.01.2006: Kein Hinweis auf ein malignes Melanom bei der eingesendeten Körpersubstanz.
Verlauf: -
Entlassungsbefund:
Bei der uns zum operativen Eingriff eingewiesenen Patientin konnte der Verdacht auf ein malignes Melanom ausgeschlossen werden. Die Patientin wurde darauf hingewiesen, bei weiteren Hautveränderungen sofort einen Arzt aufzusuchen.
Prognose: -
Therapien:
30.12.2005: Entfernung des Hautbereiches ohne Komplikationen, Einsendung zur histologischen Befundung.
Empfehlung:
Nachversorgung des Eingriffs mittels Heilsalbe mit Wirkstoff Panthenol nach Bedarf.
Anamnesekategorien
Anamnesen können in die folgenden Kategorien aufgeteilt werden:
| Angaben flach (ohne Substrukturen) | Angaben strukturiert (Stufe) | LOINC | Snomed CT |
|---|---|---|---|
| Eigenanamnese | 57041-6: Patient history and diagnoses | ||
| Allgemeine Anamnese | 10164-2: History of present illness | 417662000: past medical history | |
| Frühere Krankheiten | 11348-0 History of past illnesses 11338-1: History of major illnesses and injuries |
417662000: past medical history | |
| Frühere Operationen | 67803-7: History of procedures 10167-5: History of surgical procedures |
161615003: surgery history | |
| Fachspezifische Anamnese | |||
| Psychosoziale Anamnese | 10165-9: History of psychiatric symptoms & diseases | 371585000: psychosocial assessment | |
| Familienanamnese | 54114-4: Family member health history 65947-4: Family history notes |
416471007: family medical history | |
| Fremdanamnese | |||
| Immunisierungen | 11369-6: History of immunization | 127785005: immunisation | |
| Allergien | 10155-0: History of allergies | ||
| Medikamentenanamnese | 101660-0: History of medication use | 394829006: past medication | |
| Schwangerschaften | 56833-7: Pregnancy related history | 289908002: pregnancy |
[Tabelle 2] Darstellung der Informationen zur Anamnese in flacher oder substrukturierter Form (mögliche Hierarchieandeutung über die Icons ![]() ), die Codes für die jeweiligen Abschnitte sind hier weggelassen. In der Praxis findet sich in der Regel bislang allein die flache Wiedergabe der Informationen.
), die Codes für die jeweiligen Abschnitte sind hier weggelassen. In der Praxis findet sich in der Regel bislang allein die flache Wiedergabe der Informationen.
Der Arztbrief in dieser Spezifikation behandelt zunächst nur die folgenden Kategorien (siehe auch Anamnesen):
- Jetzige Anamnese (LOINC 10164-2) 1.2.276.0.76.10.3022
- Frühere Erkrankungen (LOINC 11348-0) 1.2.276.0.76.10.3023
- Familienanamnese (LOINC 10157-6) 1.2.276.0.76.10.3024
Prinzipiell wäre sowohl eine Angabe der verschiedenen „Sub"-Kategorien flach als auch in hierarchischer Anordnung möglich. In der Praxis findet sich heutzutage noch meist die flache Struktur. Allerdings sind auch komplexere Dokumentationen vorhanden (die zunächst nicht Gegenstand dieser Spezifikation sind), wie zum Beispiel die Herzkatheder-Untersuchungsdokumentation die höher strukturiert (geschachtelt) ist.
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Beispiele von Gesamtdokumenten
Für alle Storyboards aus dem Abschnitt Use Cases und Storyboards findet sich in den XML-Materialien zum Arztbrief jeweils ein Beispieldokument.
Die vollständige Fassung eines Level 1 CDA-Beispiels mit einem PDF ist dort ebenfalls aufgenommen.
Die XML-Materialien mit den Beispieldokumenten können hier herunterladen werden.
Schemas, Schematronregeln
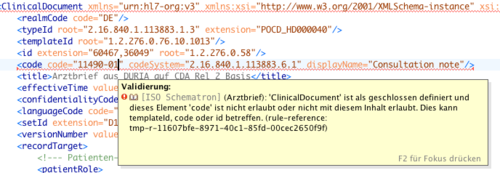
Zur Validierung der CDA-Dokumente empfehlen wir die Verwendung des Schemas und der Schematronregeln (Zwei-Stufen-Validierung). Diese befinden sich ebenfalls in de XML-Materialien auf der Dokumentationsseite von HL7 Deutschland.
Beispiel: Validierung eines CDA eArztbriefes mit einem XML-Editor
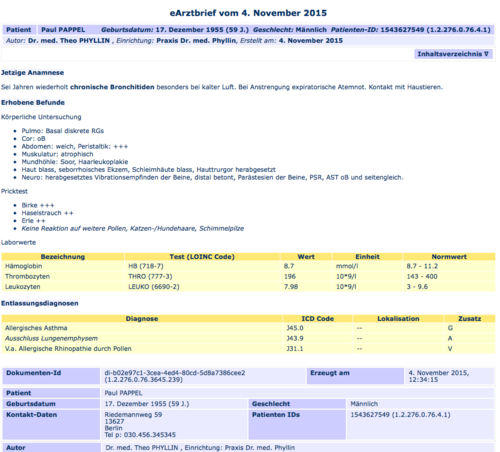
Zur Darstellung - das neue Stylesheet
Seit dem Arztbrief 2015 wird ein neues Stylesheet verwendet. Dieses kann hier heruntergeladen werden: Herunterladen
Beispiel für die Transformation eines CDA eArztbriefes mittels des Stylesheets
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Literatur und Referenzen
Weiterführende Literatur
Folgende Literatur ist zum Verständnis des Leitfadens hilfreich:
- "The CDA-Book", Keith Boone, Springer
- HL7 V3 Primer, Andrew Hinchley
- HL7 V3 Introduction
- HL7 Datentypleitfaden
- VHitG-Arztbrief, v1.0/2005, v1.5/2006
Glossar und Abkürzungsverzeichnis
Für ein Glossar der Begriffe wird auf die "Enzyklopädie des deutschen Gesundheitswesens" bei Interoperabilitätsforum verwiesen: http://wiki.hl7.de/index.php?title=Kategorie:Enzyklopädie
Das Interoperabilitätsforum führt auch ein Abkürzungsverzeichnis: http://wiki.hl7.de/index.php?title=Kategorie:Abkürzungen
Referenzen
- ↑ Abstimmungsverfahren (Regeln) des Interoperabilitätsforums http://wiki.hl7.de/index.php?title=Abstimmungsverfahren_(Regeln)
- ↑ HL7 Deutschland e. V. http://www.hl7.de
- ↑ IHE Deutschland: Value Sets für XDS http://wiki.hl7.de/index.php?title=IG:ValueSet
- ↑ Erstellung von XML-Signaturen für Dokumente nach Clinical Documents Architecture – R2 (Elektronische Signatur von Arztbriefen). Spezifikation der Bundesärztekammer, Ärztekammer Nordrhein, Ärztekammer Westfalen-Lippe. Version 1.4 vom 20. Mai 2008
- ↑ IHE Deutschland: Cookbook http://wiki.hl7.de/index.php?title=IHE_DE_Cookbook
- ↑ Arztbrief 2014/2015, http://download.hl7.de/documents/cdar2-arztbrief/Arztbrief2014-v100.pdf
- ↑ Arztbrief des VHitG (jetzt bvitg), http://www.bvitg.de/arztbrief.html
- ↑ Informationen zu LANR und BSNR http://wiki.hl7.de/index.php?title=LANR_und_BSNR
- ↑ Best Practice Leitseite des Interoperabilitätsforums http://wiki.hl7.de/index.php?title=Kategorie:Best_practice
- ↑ ART-DECOR: How to read ART-DECOR Definitions [1]
Abbildungen
- ↑ Integrationsstufen für CDA