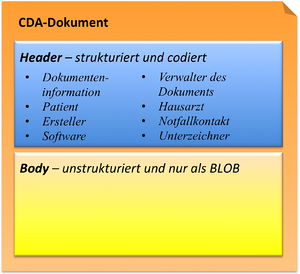
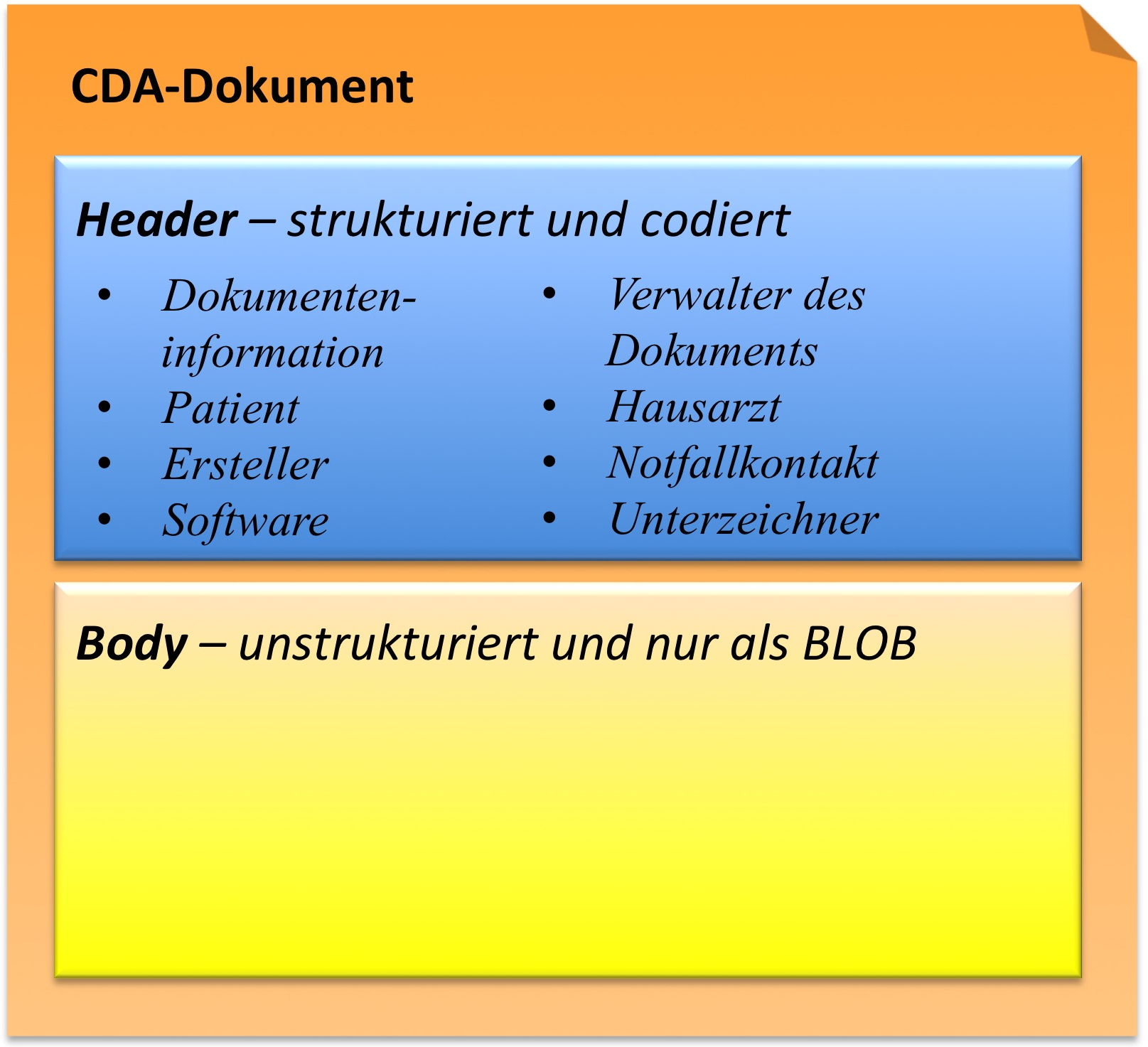
Arztbrief 2012
Foemig (Diskussion | Beiträge) K (transclude) |
Foemig (Diskussion | Beiträge) |
||
| Zeile 52: | Zeile 52: | ||
{{HL7transclude| cdaab2:Anamnese (Sektion)}} | {{HL7transclude| cdaab2:Anamnese (Sektion)}} | ||
{{HL7transclude| cdaab2:Befunde (Sektion)}} | {{HL7transclude| cdaab2:Befunde (Sektion)}} | ||
| − | |||
{{HL7transclude| cdaab2:Diagnosen (Sektion)}} | {{HL7transclude| cdaab2:Diagnosen (Sektion)}} | ||
{{HL7transclude| cdaab2:ICD-Diagnosen (Entry)}} | {{HL7transclude| cdaab2:ICD-Diagnosen (Entry)}} | ||
Version vom 27. Januar 2013, 21:05 Uhr
|
|
This article or section is in the middle of an expansion or major restructuring and is not yet ready for use. You are welcome to assist in its construction by editing it as well. If this article has not been edited in several days, please remove this template. This article was last edited by Foemig (talk| contribs) 11 years ago. (Purge) Diese Seite oder Abschnitt ist derzeit ein Entwurf und ist noch nicht fertiggestellt. Du bist eingeladen, bei der Fertigstellung mitzuwirken. Wenn dieser Beitrag länger als einige Tage nicht editiert wurde, entferne diese Vorlage. This article was last edited by Foemig (talk| contribs) 11 years ago. (Purge) |
|
|
Dieses Dokument gibt wieder:
Implementierungsleitfaden Arztbrief 2012 (01). Die Teilmaterialien gehören der Kategorie cdaab2 an. |
HL7-Deutschland
| Abstimmungsdokument | |||
|---|---|---|---|
| Version | Datum | Status | Realm |
| 01 | ??.??.???? | ||
| noch kein download verfügbar | |||
|
|
Hier sind die einzelnen Kapitel noch aus dem Arztbrief 2006 als Startpunkt zu übernehmen und mit den neueren Erkenntnissen zu kombinieren. |
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Inhaltsverzeichnis
- 1 Impressum
- 2 Autoren
- 3 Mit Beiträgen von
- 4 Copyright-Hinweis, Nutzungshinweise
- 5 Einleitung
- 6 Transportaspekte
- 7 Rechtssichere Übertragung
- 8 Struktureller Aufbau
- 8.1 Grober XML-Aufbau von CDA-Dokumenten
- 8.2 Patient (recordTarget - generisch)
- 8.3 Autor (author - generisch)
- 8.4 Verwaltende Organisation (custodian - generisch)
- 8.5 CDA R2 Body
- 8.6 Section: Anrede
- 8.7 Section: Diagnosen
- 9 Anhang
- 10 Referenzen
Impressum
Dieser Leitfaden ist im Rahmen des Interoperabilitätsforums und den Technischen Komitees von HL7 Deutschland e. V. sowie der entsprechenden Projektgruppen zusammengestellt und unterliegt dem Abstimmungsverfahren des Interoperabilitätsforums[1] und der Technischen Komitees von HL7 Deutschland e. V. [2]
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Autoren
- Dr. Kai U. Heitmann (KH), Heitmann Consulting and Services, Hürth
- Dr. Frank Oemig (FO), Agfa HealthCare GmbH, Bonn
- Daniel Hellmuth (DH), Cerner Deutschland GmbH, Berlin
- Mathias Aschhoff (MA), ZTG Gmbh, Bochum
Mit Beiträgen von
- Jürgen Brandstätter, HL7 Austria
- Dr. Rainer Fehling, Kassenärztliche Vereinigung Westfalen-Lippe
- Dr. Erich Gehlen, DURIA e.G.
- Dr. Christof Gessner, gematik
- Dr. Christian Herrmann, KRH Klinikum Region Hannover
- Michael Hofer, iSOFT Health GmbH
- Tarik Idris, InterComponentWare AG
- Dr. Stefan Sabutsch, HL7 Austria
- Dr. Norbert Sigmond, DIMDI
- Prof. Dr. Martin Staemmler, FH-Stralsund
- Prof. Dr. Sylvia Thun, HS Niederrhein
- Lars Treinat, ZTG GmbH
Copyright-Hinweis, Nutzungshinweise
Die erste Version dieses Dokumentes wurde 2005 vom Verband der Hersteller von IT für das Gesundheitswesen (VHitG, heute bvitg) entwickelt und ist unter dem Namen "VhitG-Arztbrief" bekannt. Die Nachnutzungs- bzw. Veröffentlichungsansprüche sind nicht beschränkt.
Der Inhalt dieser Spezifikation ist öffentlich.
Der VHitG-Arztbrief basiert auf den Spezifikationen der Arbeitsgemeinschaft SCIPHOX GbR mbH und dem national adaptierten HL7-Standard der „Clinical Document Architecture (CDA)".
Die hier erarbeitete Fassung ist die Weiterentwicklung davon. Sie ist u.a. auch abgeglichen mit den ELGA-Spezifikationen (http://elga.gov.at) in Österreich.
Näheres unter http://www.hl7.de und http://www.hl7.org. Für alle veröffentlichten Dateien mit einem CDA-Bezug gilt ferner: Alle abgestimmten und veröffentlichten Spezifikationen wie Implementierungsleitfäden, Stylesheets und Beispieldateien sind frei verfügbar und unterliegen keinerlei Einschränkungen, da die Autoren auf alle Rechte, die sich aus der Urheberschaft der Dokumente ableiten lassen, verzichten.
Alle auf nationale Verhältnisse angepassten und veröffentlichten CDA-Schemas können ohne Lizenz- und Nutzungsgebühren in jeder Art von Anwendungssoftware verwendet werden.
Aus der Nutzung ergibt sich kein weiter gehender Anspruch gegenüber dem VHitG bzw. bvitg, zum Beispiel eine Haftung bei etwaigen Schäden, die aus dem Gebrauch der Spezifikationen bzw. der zur Verfügung gestellten Dateien entstehen.
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Einleitung
Motivation
Dieser Leitfaden soll als generische Grundlage für Arztbriefe aller Art dienen und damit die Ablösung der papiergebundenen Arztbriefe ermöglichen. Entsprechende Anwendungsbeispiele finden sich im Anhang dieses Leitfadens und dienten als Grundlage für die Vollständigkeit der Analyse.
Im Rahmen der Kommunikation zwischen Akteuren im Gesundheitswesen ist der Arztbrief als „Kondensat ärztlichen Handelns" von überragender Bedeutung. Das Ziel dieses Dokuments ist die Beschreibung des elektronischen Arztbriefs. Ein derartiger Arztbrief enthält die medizinisch relevanten Teile der Geschichte eines Patienten über einen bestimmten Zeitraum und ist gedacht zur Übermittlung zwischen Gesundheitsdienstleistern (primär: „Leistungserbringer"). Die Beschreibung enthält Festlegungen, Einschränkungen und Bedingungen auf Grundlage von HL7 CDA-Elementen.
Zielgruppe
Der Leserkreis dieses Dokuments sind Software-Entwickler und Berater, die allgemein mit Implementierungen und Integrationen im Umfeld des „Arztbriefs" betraut sind.
Diese Spezifikation definiert zusätzliche Festlegungen, Einschränkungen und Bedingungen für die CDA-Elemente in „Arztbrief"-Dokumenten, die als „stationärer Entlassbrief" von Kliniken im Bereich deutscher Gesetzgebung (SGB) an Niedergelassene (auch: REHA-Einrichtungen) oder als „(Fach ) Arztbrief" vom niedergelassenen (Fach )Arzt an niedergelassene Kollegen oder Krankenhäuser versendet werden sollen.
Beispiele für konforme Dokumenten-Fragmente werden innerhalb dieses Leitfadens aufgeführt. Die Spezifikation von Infrastrukturen, Workflows, Nachrichten, Prozeduren oder Protokollen zur Übermittlung der Arztbriefe ist nicht im Fokus dieses Dokuments.
Ein elektronischer Arztbrief wird vom Gesetzgeber nach §291a ff. SGB V im Rahmen der Einführung der elektronischen Gesundheitskarte als freiwillige Anwendung betrachtet. Es ergeben sich mit Einführung einer nationalen Telematikinfrastruktur verschiedene Vorgaben für einen solchen Arztbrief, die in diesem Implementierleitfaden nicht umfänglich dokumentiert sein sollen. An den nötigen Stellen wird versucht, Hinweise auf relevante Implikationen und Überschneidungen zu geben.
Dokumente im Gesundheitswesen
Wir sind es in der medizinischen Welt gewohnt, eine Dokumentenansicht von medizinischen Beobachtungen zu verfassen, reich an Text, den Zusammenhang des Geschehens zusammenstellend und zusammenfassend. Dieser Kontext – z. B. das Ergebnis einer Laboruntersuchung im Lichte einer speziellen Medikamentenbehandlung – muss dauerhaft erhalten bleiben, da er wichtige medizinische Zusammenhänge zwischen Einzelinformationen darstellt. Die Krönung dieses „in den Kontext stellen" von Informationen über die Zeit stellt zum Beispiel der Arztbrief dar. Gleichzeitig muss der medizinische Inhalt leicht verfügbar sein und ohne große technische Barrieren sichtbar gemacht werden können. Dies ist unabdingbar für die Akzeptanz von und das Vertrauen in Technologie bei den Benutzern, den Ärzten und Pflegekräften. Mit der heutigen Papierwelt wurde dies bis zu einem gewissen Grade erreicht, es muss aber für das Einführen des elektronischen Gegenstücks ebenso gelten. „Interoperabilität" ist unter anderem gekennzeichnet durch gemeinsam verstandene Definitionen, wie zum Beispiel die des Patienten und der zu ihm bekannten (klinischen/medizinischen) Informationen, sowie deren Wiederverwendbarkeit. Hierbei kann man zwei Gegenpole beobachten. Zum einen ist da die Facette der Mensch-zu-Mensch Kommunikation. Dies wird z. B. erreicht durch das Versenden von Papier und Formularen. Jeder weiter führende elektronische Ansatz muss auch diese Art der Interoperabilität gewährleisten. Die Möglichkeit zur Signatur muss auch in elektronischer Form bestehen bleiben. Darüber hinausgehend wäre das andere Ende die Anwendungs-Interoperabilität. Dies beinhaltet die Wiederverwendbarkeit von Informationen, Kontext-abhängige Analysemöglichkeiten und angemessenes Speichern und Verwalten von klinischen Dokumenten.
Im Rahmen der bvitg-Initiative „Intersektorale Kommunikation" wird der Arztbrief als generisches Dokument beschrieben. So wird beispielhaft die Entlassung nach durchgeführter Behandlung in einem Krankenhaus o. ä. zur Weiterbehandlung durch den Niedergelassenen (Dokument „stationärer Entlassungsbrief") definiert, wie auch der ambulante Arztbrief des Facharztes zur Weiterbehandlung über den Hausarzt oder im Krankenhaus.
Im Falle der Entlassung/Ende der Behandlung werden die Behandlungsdaten übermittelt. Der Kurzbericht bei Entlassung/Behandlungsende ist als sofortige Mitteilung an den einweisenden/überweisenden Arzt am Ende der Konsultation/Krankenhausaufenthaltes konzipiert und beinhaltet neben der Patientenidentifikation einen Kurzbericht zusammen mit Diagnosen und Therapien, Befunden sowie eine Zusammenfassung. Beispiel: Termine zur Wiedervorstellung oder Nachsorgetermine.
In einer späteren Ausbaustufe kann mit überwiegend den gleichen Teilen wie im Arztbrief auch die Einweisung/Überweisung definiert werden. Das dahinterliegende Szenario: Der Patient geht vom Niedergelassenen in ein Krankenhaus zur Mitbehandlung (Dokument „Einweisung") bzw. wird von einem Niedergelassenen zum anderen überwiesen (Dokument „Überweisung").
Diese Fälle werden allgemein teilweise von den Komponenten im „Arztbrief" abgedeckt, wie zum Beispiel: Aktuelle Medikation, die auch in Ein-/Überweisungen vorkommen kann. Beim Arztbrief handelt es sich dementsprechend um ein Dokument, das in Anlehnung an die realen Gegebenheiten zwischen den Akteuren und Systemen ausgetauscht wird und das dauerhaft existiert, d.h. es wird dauerhaft gespeichert. Dies steht im Gegensatz zum Austausch von Nachrichten, bei dem der Nachrichten-Inhalt vom Empfangssystem in der Regel extrahiert, in der eigenen Datenbank gespeichert und die Nachricht als solche danach gelöscht wird.
Abgrenzung
Dieser Leitfaden deckt eine Reihe von Themen nicht ab. Dazu gehören:
- dieser Leitfaden beschreibt den Arztbrief (Discharge summarization note [physician], LOINC-Code 11490-0); andere Dokumententypen wie z. B. OP-Berichte sind hiermit nicht beschrieben (aber dem Prinzip nach gleich aufgebaut).
- digitale Signatur und andere Sicherheitsaspekte wie Verschlüsselung etc.; der geneigte Leser möge hierzu auch die Ausarbeitung zu XML-Signaturen für CDA (Elektronische Signatur von Arztbriefen)[3] konsultieren.
- Transport von CDA-Dokumenten
- Verwendung von Stylesheets
Hilfreich ist in diesem Zusammenhang das IHE-Cookbook[4].
Aufbau dieses Implementierungsleitfadens
Die Spezifikation Arztbrief 2014 basiert auf dem VHitG-Arztbrief von 2006 (v1.5)[5] und berücksichtigt hierbei die neueren Entwicklungen und Methodiken zur Erstellung von Leitfäden, beispielsweise die Nutzung von Templates oder speziellen Ausprägungen von Datentypen.
Dieser Implementierungsleitfaden verfolgt drei Ziele. Neben dem grundlegenden Konzept und dessen Begründung sollen die zugrunde liegenden Modelle ausführlich beschrieben werden, die für die Kommunikation genutzt werden. Aus ihnen leiten sich die Nachrichten/Dokumente in ihrem Aufbau und ihrer Semantik ab. Gleichzeitig können die Modelle Hinweise liefern für den Aufbau von Datenbanken oder Anwendungssystemen, die in diesem Kommunikationsszenario als Sender oder Empfänger fungieren.
Zum dritten soll dieser Leitfaden praktische Implementierungshilfen geben. Dies kann bis zu einem gewissen Detaillierungsgrad geschehen und ist in der Regel mit Beispielen angereichert, so dass ein Programmierer einer Schnittstelle das nötige Wissen erlangen kann, wie die Schnittstelle aufzubauen ist. Auf dieser Basis werden schließlich die tatsächlichen Informationsinhalte beschrieben und die Beziehung an die entsprechenden Klassen und Attribute im Modell aufgezeigt. Daraus folgen dann Dokumente und zugehörige Beispiele.
Zudem sind in diesem Leitfaden einige Anhänge aufgenommen, die als Referenzmaterial dienen können und Hinweise geben für eine erfolgreiche Implementierung.
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Transportaspekte
Interaktionsdiagramm
In diesem Leitfaden geht es um die Präzisierung des Aufbaus von Dokumenten (hier: der Arztbrief), d.h. wie diese inhaltlich strukturiert sind. Die Prinzipien der Gliederung gelten aber auch für andere Arten von Dokumenten wie Ein-/Überweisungen, Befunde, etc.
Im Allgemeinen wird ein CDA-Dokument von einer Anwendung in einem bestimmten Kontext erzeugt und dann als ganzheitliches Objekt übertragen. Dies kann auf unterschiedlichen Wegen passieren (bspw. als Datei, als Binärobjekt in einer Email oder als Objekt einer Akte wie EFA, eEPA oder EGA), diese werden hier aber nicht spezifiziert. Dieses Objekt wird dann letztendlich von einer – oder mehreren – Anwendungen konsumiert:
[Abbildung 1] Interaktionsdiagramm
Dokumentenaustausch
Für den Austausch der Dokumente gibt es mehrere Möglichkeiten, zu denen eine Reihe von konkreten Vorgaben existieren - insbesondere bei IHE ITI -, die hier nur kurz genannt werden sollen:
- IHE ITI
- die Integrationsprofile XDS, XDM und XDR
- Telematikinfrastruktur (in Vorbereitung) mit KOM-LE
- KV-Connect
- Safemail
- FTP
- ...
Diese Liste ist nicht vollständig und soll nur als Beispiel dienen.
Rechtssichere Übertragung
Eine eAU kann papierbegleitend, aber auch papierersetzend umgesetzt werden. Im letzteren Fall ist diese mit einer rechtssicheren elektronischen Signatur (fortgeschritten oder QES) zu ergänzen:
- Datenschutz-/-sicherheit
- IT-Sicherheit
- Verschlüsselung
- Signaturen
|
|
Diese Aspekte Datenschutz/-sicherheit, IT-Sicherheit, Verschlüsselung und Signaturen sind nicht Bestandteil dieser Spezifikation. Es gibt dazu aber bereits entsprechende Ausarbeitungen und Vorgaben. |
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Struktureller Aufbau
Das statische Modell umfasst
- Die zentrale Klasse ClinicalDocument und den Header mit einer Reihe von assozierten Header-Klassen (Patient, Autor, Empfänger, etc.) und
- den CDA-Body mit Section und Entries.
Grober XML-Aufbau von CDA-Dokumenten
Der XML-Namespace für CDA Release 2 Dokumente ist urn:hl7-org:v3 (Default-Namespace). Dieser muss in geeigneter Weise in jeder XML Instanz genannt werden. In diesem Leitfaden werden typischerweise keine namespace-Präfixe (z. B. "hl7:" oder "cda:") genutzt (Verwendung von default namespace), die Ausgaben der Templates aus ART-DECOR verwenden das Präfix "hl7:".
Für die Arztbrief XML-Dokumente auf der Basis von CDA Release 2 ist der Zeichensatz UTF-8 vorgeschrieben. Arztbrief XML-Dokumente beginnen mit dem Wurzelelement ClinicalDocument, der grobe Aufbau ist im folgenden Übersichtsbeispiel gegeben.
<?xml version="1.0"? encoding="UTF-8">
<ClinicalDocument
xmlns="urn:hl7-org:v3"
xmlns:xsi="http://www.w3.org/2001/XMLSchema-instance">
<typeId root="2.16.840.1.113883.1.3" extension="POCD_HD000040"/>
<!-- CDA Header -->
… siehe Beschreibung CDA R2 Header
<!-- CDA Body -->
<component>
<structuredBody>
… siehe Beschreibung CDA R2 Body
</structuredBody>
</component>
</ClinicalDocument>
|
|
Das Dokument muss mit dem Element <ClinicalDocument> beginnen und die in obiger Abbildung genannten xmlns: Deklarationen aufweisen. |
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
CDA-Header-Assoziationen
Der Header umfasst neben bereits aufgelisteten einfachen Metadaten noch folgende Beziehungen, diese sind hier der Übersicht halber aufgelistet. Die Verwendung im Arztbrief wird unter Arztbriefstruktur aufgelistet und deren genauen Details später noch genauer spezifiziert.
| CDA-Header-Assoziationen | |
|---|---|
| Element (Sequenz) | Bedeutung |
| Participations | |
| recordTarget | Patient |
| author | Autor / Urheber |
| dataEnterer | Datentypist |
| informant | Informant |
| custodian | verwaltende Organisation |
| informationRecipient | Empfänger |
| legalAuthenticator | vor dem Gesetz verantwortlicher Unterzeichner |
| authenticator | weitere Unterzeichner |
| participant | Beteiligte |
| Act Relationships | |
| inFulfillmentOf | In Erfüllung von, –noch nicht verwendet– |
| documentationOf | Dokumentierte Gesundheitsdienstleistung, –noch nicht verwendet– |
| relatedDocument | Bezug zu vorhergehenden Dokumenten |
| authorization | Einverständniserklärung |
| componentOf | Informationen zum Patientenkontakt |
[Tabelle 1] CDA-Header-Assoziationen
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Patient (recordTarget - generisch)
| Id | 1.2.276.0.76.10.2001 | Gültigkeit | 2013‑07‑10 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Status | Versions-Label | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Name | HeaderRecordTarget | Bezeichnung | CDA recordTarget | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Klassifikation | CDA Header Level Template | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Offen/Geschlossen | Offen (auch andere als die definierten Elemente sind erlaubt) | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Benutzt |
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beziehung | Spezialisierung: Template 2.16.840.1.113883.10.12.101 CDA recordTarget (DYNAMIC) ref ad1bbr- | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beispiel |
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beispiel |
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beispiel |
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
- WEITERLEITUNG cdaab2:Informant (informant) (Template)
cdaab2:Empfänger (informationRecipient) (headertemplate) cdaab2:Datentypist (dataEnterer) (headertemplate)
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Autor (author - generisch)
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Verwaltende Organisation (custodian - generisch)
| Id | 1.2.276.0.76.10.2004 | Gültigkeit | 2020‑03‑29 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Status | Versions-Label | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Name | HeaderCustodian | Bezeichnung | CDA custodian | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beschreibung | Verantwortliche Organisation für ein erstelltes Dokument (die das Dokument verwaltende Organisation). In der Regel ist es die erstellende Institution des Dokumentes. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Klassifikation | CDA Header Level Template | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Offen/Geschlossen | Offen (auch andere als die definierten Elemente sind erlaubt) | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
cdaab2:Beteiligte (participant) (headertemplate)
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
CDA R2 Body
Allgemeiner Aufbau des Body
Während im CDA Header die Akteure und mehr oder weniger administrative Inhalte wie Informationen über das Dokument selbst, den Patienten, den Autor etc. festgelegt wurden, enthält der CDA Body des hier definierten Arztbriefes die eigentliche klinische Dokumentation und stellt den „menschenlesbaren" medizinischen Teil dar.
Der hier definierte Arztbrief besteht im Body entweder aus einem nonXMLBody oder einem structuredBody Element, das wiederum section Elemente aufweist, mit denen die Information strukturiert werden kann. Falls nur die Metainformationen (Header) strukturiert übertragen werden und der Body nur aus einem Dokument (z. B. PDF) besteht, sollte man nonXMLBody verwenden (CDA Level1), das Dokumente entweder referenziert oder eingebettet wiedergeben.
Danach zeichnet sich für den Arztbrief folgende Grobstruktur ab.
Variante 1 - unstrukturierter Body
<ClinicalDocument>
<!-- CDA Header -->
... siehe Beschreibung CDA R2 Header
<!-- CDA Body -->
<component>
<nonXMLBody>
<text mediaType="application/pdf" representation="B64">
sadsfFAETQETEdfgStreTdsfgSrgregWRTERtSFGwERtwtergq45ttGw5TW%TwtR%TG
vbnbnDJDZwrGTarGFaerewFasFaGaERgGtRzRthsYDFfGeRTertwerfFgERT3$RT34r
dfE$R%34ReFD34T34TG§$t§4%T3ER§4t5§4TWEWRt§$t5§$t§g§$rt§$tGF$§t§$t$t
...
cwER"§$wer§$65$%gTGH5643FD§$KJDU21%ZuTz$%z3vXCvSDf2EQeGFE§rwFG3$T%$
e545REG34T%$gtrfgeg=
</text>
<languageCode code="de-DE"/>
</nonXMLBody>
</component>
</ClinicalDocument>
Variante 2 - strukturierter Body
<ClinicalDocument>
<!-- CDA Header -->
... siehe Beschreibung CDA R2 Header
<!-- CDA Body -->
<component>
<structuredBody>
... CDA R2 Body
</structuredBody>
</component>
</ClinicalDocument>
nonXMLBody (Variante 1)
Wie bereits angedeutet gibt es die Möglichkeit, lediglich den Header zur Übermittlung von strukturierten Metadaten zu einem Arztbrief zu nutzen:
[Abbildung 2] CDA nonXMLBody
Bei dieser Variante wird der Inhalt als Ganzes übermittelt. In diesem Fall besteht der Body lediglich aus einer verkürzten XML-Struktur, in der das Dokument eingebettet ist. Dann kann es allerdings nicht weiterverarbeitet und nur zur Anzeige mit einem geeigneten Viewer gebracht werden. In diesem Fall kommt ausschließlich die nonXMLBody-Section zum Einsatz.
structuredBody (Variante 2)
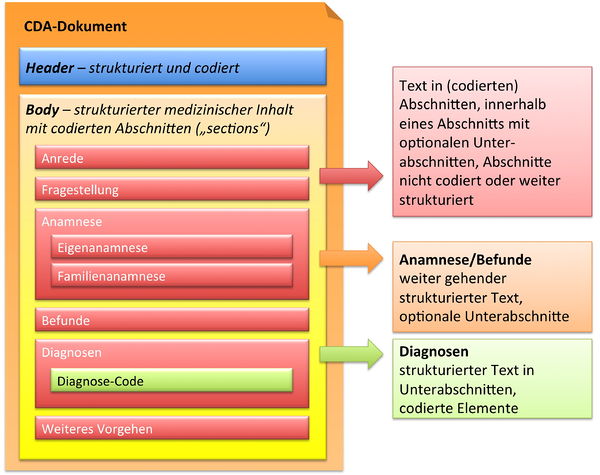
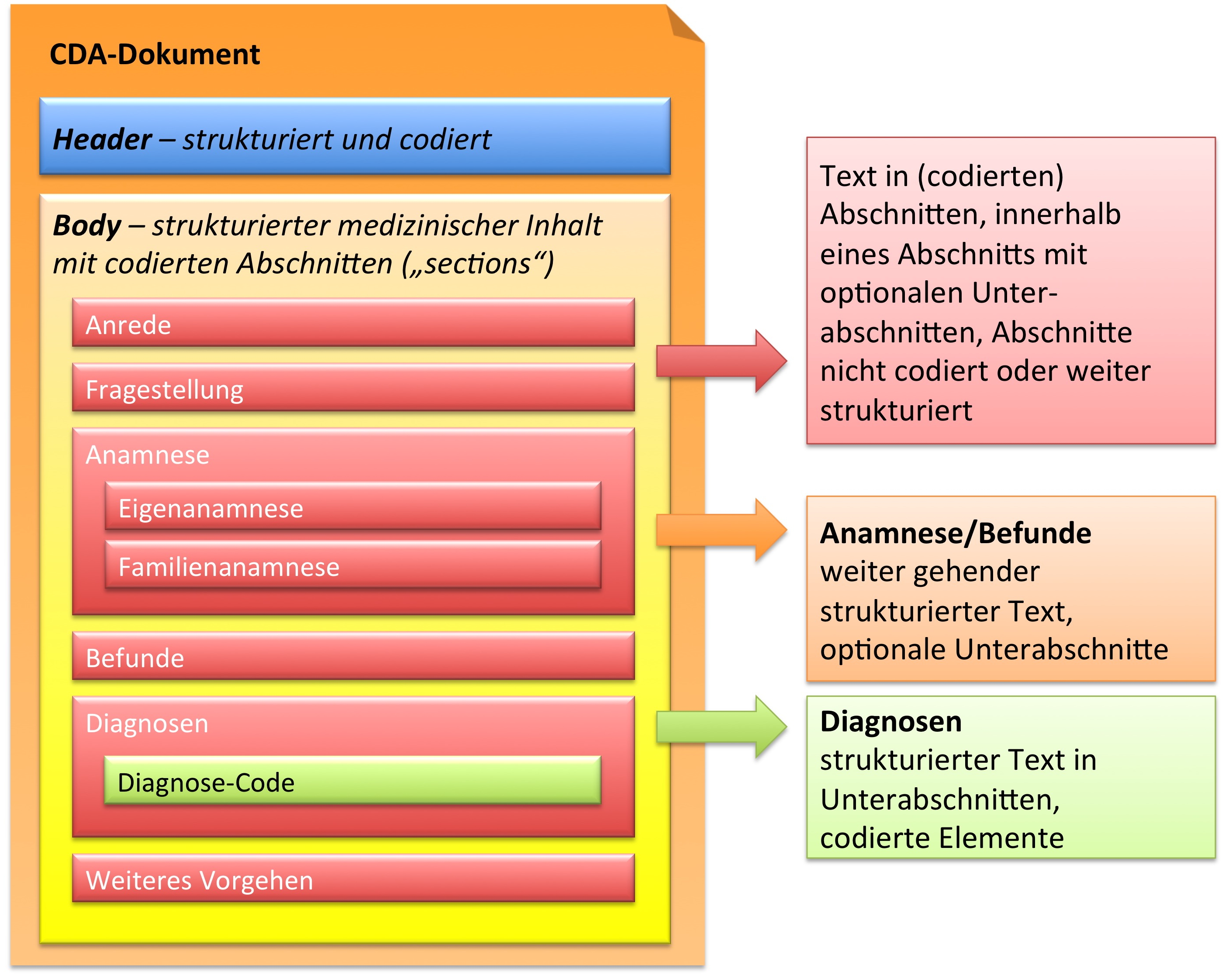
In der folgenden Grafik ist wiedergegeben, dass der CDA Body für den Arztbrief aus ein bis vielen Abschnitten (section) besteht. Diese können auch ineinander geschachtelt sein, um so – ähnlich wie in einem Buch – Unterabschnitte zu reflektieren. Als Beispiel ist hier ein „Kapitel" Anamnese zu nennen, das sich wiederum untergliedern könnte in „Eigenanamnese", „Familienanamnese", „Sozialanamnese" sowie „bisherige Operationen", „bisherige Impfungen" etc. In der Regel sind die Abschnitte mit Codes versehen (siehe unten). Manche Abschnitte sind mit zusätzlichen Einträgen (Komponenten) versehen, die RIM-Klassen entsprechen und hochstrukturierte Codierungen zulassen.
Zusammenfassend sind drei Typen von Abschnitten in der hier vorliegenden Arztbrief-Definition zu finden.
- Text in Abschnitten, die nicht mit Codes identifiziert sind, innerhalb eines Abschnitts mit optionalen Unterabschnitten (Level 1, s. u.)
- Text in Abschnitten, die mit Codes identifiziert sind, innerhalb eines Abschnitts mit optionalen Unterabschnitten (Level 2, s. u.)
- Text in Abschnitten und Unterabschnitten, zusätzlich mit codierten Einträgen, die RIM-Klassen entsprechen (Level 3, s. u.).
[Abbildung 3] Übersicht über den Body-Teil des CDA-Dokuments. Die medizinische Dokumentation wird als Text in Abschnitten abgelegt, die vorzugsweise mit Codes identifiziert sind. Innerhalb eines Abschnitts kann es optionale Unterabschnitte geben, die eine weiter gehende Strukturierung ermöglichen. Für Diagnosen werden neben codierten Abschnitten auch hochstrukturierte Komponenten vorgesehen, die RIM-Klassen (z. B. Observation) entsprechen. Hier ist als Beispiel der Diagnose-Code für eine Entlass-Diagnose angedeutet.
Der structuredBody eines CDA Release 2 Dokuments setzt sich aus ein oder mehreren Komponenten zusammen, wobei jede Komponente wiederum aus einer oder mehreren Sektionen und gegebenenfalls aus einem oder mehreren „Entry"-Elementen (siehe Abschnitt „Level: 1 bis 3") besteht.
Das bedeutet unter anderem, dass ein CDA-Dokument dahingehend näher bestimmt werden kann, dass es spezifische Abschnitte, Paragrafen und andere Strukturbestandteile aufweisen muss. So kann ein Entlassbrief aus der Urologie beispielsweise ganz bestimmte Abschnitte beinhalten (Anamnese, Behandlung, Medikation, weiteres Vorgehen etc.), während ein OP-Bericht oder ein Pathologie-Befund ganz andere Erfordernisse bezüglich der Abschnitte und Strukturen haben kann bzw. muss.
|
|
Für strukturierte CDA-Dokumente (structuredBody) gilt, dass ein Clinical Document mindestens ein „section"-Element enthalten muss. Jede Sektion muss genau ein „Text"-Element enthalten, das nicht leer sein darf. |
Attribute von strukturierten Sections
Section.title: Titel des Abschnitts
Das section Element enthält einen optionalen Titel. Näheres regeln die entsprechenden spezialisierten Templates.
Section.text: Text des Abschnitts
Das section Element enthält eine narrative Beschreibung des Inhaltes und ist verpflichtend anzugeben.
|
|
Der Text in den Abschnitten kann mit bestimmten Elementen strukturiert werden, die im Abschnitt Textstrukturierung genauer beschrieben sind. |
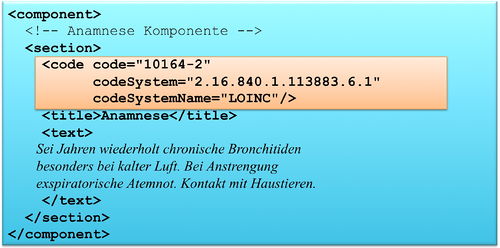
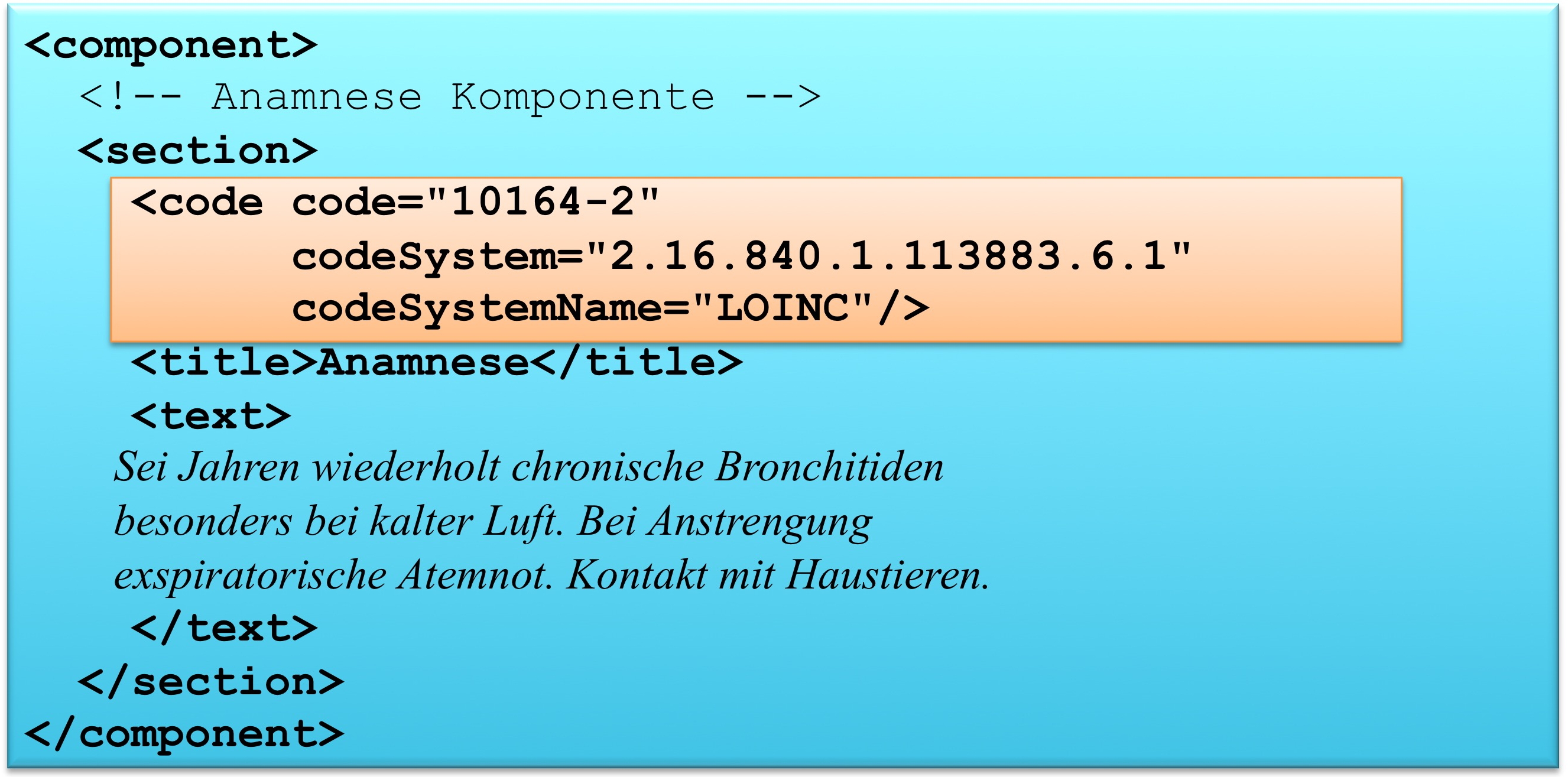
Section.code: Klassifizierung des Abschnitts
Das section Element kann ein code Element enthalten, das den Inhalt des Abschnitts klassifiziert. Als Beispiel ist 10164-2 der LOINC Code für „History of Present Illness". Im Arztbrief sind zur primären Klassifikation ausschließlich LOINC Codes zugelassen. Alternative Codes können angegeben werden. Näheres regeln die entsprechenden spezialisierten Templates.
Section.languageCode: Sprache des Abschnitts
Jeder Abschnitt kann in einer anderen Sprache geschrieben sein. Dies wird im section-Element languageCode angegeben, wenn diese von der für das ganze Dokument (mittels languageCode im Header) gewählten abweicht. Weitere Informationen finden sich bei der Beschreibung des Elements languageCode des Headers. Hiervon wird allerdings typischerweise selten Gebrauch gemacht.
Beispiele für Abschnitte in einem Dokument
Ein Dokument besteht aus einem oder mehreren Abschnitten, die bei CDA auch Sections genannt werden. Nachfolgend ein paar typische Beispiele:
- Anrede
- Fragestellung
- Anamnese
- Befund
- Diagnosen
- Diagnoseleitfaden
- Diagnose (Sektion)
- ICD-Diagnose (Entry)
- TNM-Klassifikation (Entry)
- besondere Hinweise (CAVE)
- Therapie/Behandlungsmaßnahme
- Notiz
- Epikrise
- Medikation
- Labordaten
- ..
- Schlusstext
- Anhang
Entry
Die Abschnitte/Sections enthalten den Text, der direkt zur Anzeige verwendet werden soll. Für eine Maschine ist dieser normalerweise nicht direkt auswertbar. Dafür ist ein weiterer Mechanismus vorgesehen, bei dem die dem Text zugrundeliegenden Inhalte strukturiert ausgedrückt und in XML dargestellt werden. Diese Zusatzinformationen werden Entries genannt und innerhalb der Abschnitte optional eingebettet.
So kann beispielsweise ein Abschnitt Diagnose mit einer textuellen Darstellung der Diagnose ("Patient hat Blinddarmentzündung") ein Entry Diagnose enthalten, in dem die Diagnose als ICD-Code mit allen dazugehörigen Metadaten dargestellt wird.
Levels
Die CDA Level repräsentieren die unterschiedliche Feinheit (Granularität) der wiedergegebenen klinischen Informationen und des maschinen-auswertbaren Markups (standardisierte Form der maschinenauswertbaren Auszeichnung von Text).
Level 1
Mit Level 1 ist ein XML Dokument gekennzeichnet, das vor allem auf „menschliche Interoperabilität" abzielt („human readable"), also leicht für den menschlichen Gebrauch zugänglich gemacht werden kann, zum Beispiel durch Stylesheets. Es gibt keine Einschränkungen den Gebrauch oder Zweck des Dokuments oder den Inhalt betreffend. Die technischen Anforderungen, Level 1 Dokumente zu erzeugen oder zu verarbeiten, sind verhältnismäßig niedrig. Dies ist aus Datenverarbeitungssicht das gröbste Niveau von Informationen, gewährleistet damit aber sofort die Mensch-Mensch-Interoperabilität, die aus der reinen Papierwelt bekannt ist.
[Abbildung 4] CDA Level 1
Level 2
Im Level 2 wird der Aufbau der Abschnitte genauer festgelegt. Diese Festlegung kann sowohl die textuelle Darstellung mit <text> und <title> Elementen betreffen als auch die Vorgabe, den Abschnitt mit einem bestimmten Code kenntlich zu machen.
Die Identifikation dieser Abschnitte ist dann auch für Applikationen zugänglich, also maschinenauswertbar. Dies wird typischerweise erreicht durch die Assoziation des Abschnitts mit einem Code (oder einem Set von mehreren Codes). Hierfür werden in diesem Leitfaden ausschließlich LOINC Codes zur Dokumentenabschnittsklassifizierung verwendet. Eine andere Möglichkeit der Kenntlichmachung ist die Zuordnung einer Template-Identifikation, von der in dieser Spezifikation auch Gebrauch gemacht wird (siehe unten).
[Abbildung 5] CDA Level 2
Als Folge davon können so genannte section-level Templates zur Anwendung kommen. Mit den Codes sind die Abschnitte auch maschinen-auswertbar, d. h. durch Applikationen identifizierbar. Das bedeutet unter anderem, dass ein CDA Abschnitt dahingehend näher bestimmt werden kann, dass es spezifische Textteile (Paragraphen, Listen, Tabllen, etc.) aufweisen muss. So kann für einen Abschnitt mit Labordaten bspw. genau die Tabellenstruktur vorgegeben werden, d.h. welche Spalten in welcher Reihenfolge zu erscheinen haben.
Es liegt auf der Hand, dass die Spezifikation der Abschnitte eng verbunden ist mit dem Typ des Dokuments, z.B. ein OP-Bericht. In Arztbriefen - wofür dieser Leitfaden entwickelt wurde - macht man hier relativ wenig Vorgaben, während in Formularen oder Berichten relativ genaue Vorgaben zu erwarten sind.
Die häufigste Präzisierung ist die Vorgabe einer Menge von Codes für das Attribut code.
Level 3
CDA-Dokumente, die auch Level 3 konform sind, beinhalten zusätzlich auf dem Niveau von Einzelinformationen maschinen-auswertbare Komponenten (wie beispielsweise „systolischer Blutdruck"), die RIM-Klassen entsprechen. Eine Anwendung kann damit Daten wie eine einzelne Beobachtung, Prozedur, Medikamentengabe etc. identifizieren und verarbeiten. Selbst die Anwesenheit von bestimmten Einzelinformationen kann durch Vorgaben (Templates-Konzept) verpflichtend gemacht werden.
[Abbildung 6] CDA Level 3
Ingesamt spricht man bei CDA und der hier beschriebenen Architektur der Level von einer „inkrementellen bzw. variablen semantischen Interoperabilität". Das heißt schlicht, dass man sehr „bescheiden" anfangen kann und elektronische Dokumente nutzt, die im Wesentlichen Gegenstücke zum Papier sind: Mensch-Mensch-Interoperabilität. Je mehr eine Anwendung oder eine Anwendungsumgebung ermöglicht, desto mehr XML Markup kann man schrittweise zufügen: zunächst dadurch, bestimmte Abschnitte zu identifizieren oder gar zu fordern (Level 2) oder schließlich auf dem Niveau von Einzelinformationen anzugeben bzw. diese verpflichtend zu machen (Level 3). Dies bedeutet dann Anwendungsinteroperabilität.
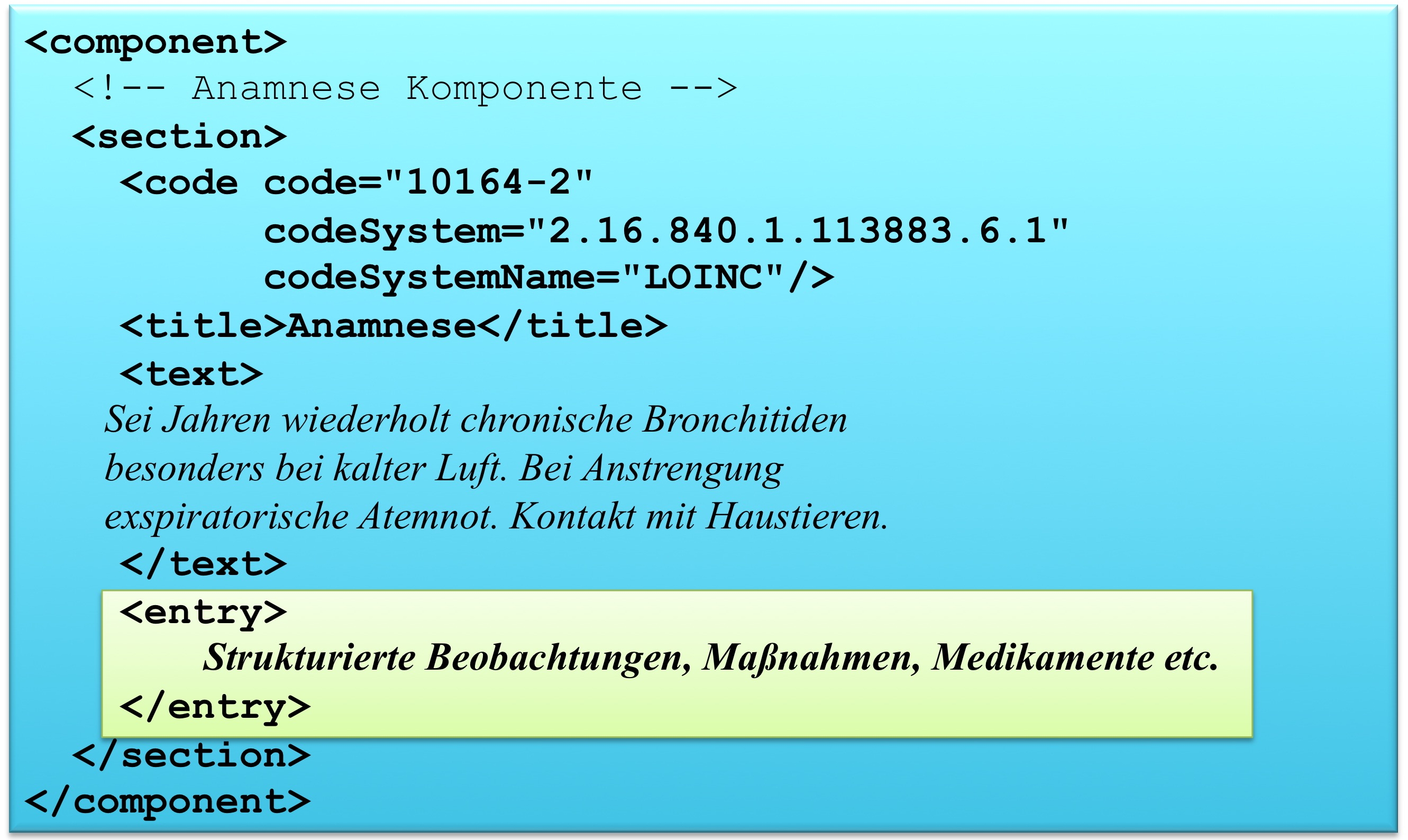
Die folgende Grafik gibt eine Section Komponente mit ihren Bestandteilen wieder.
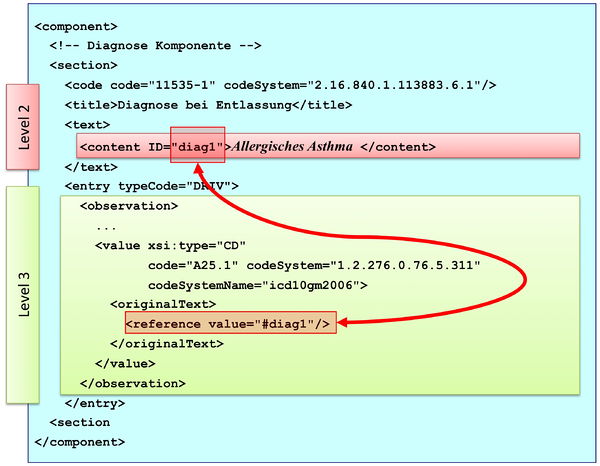
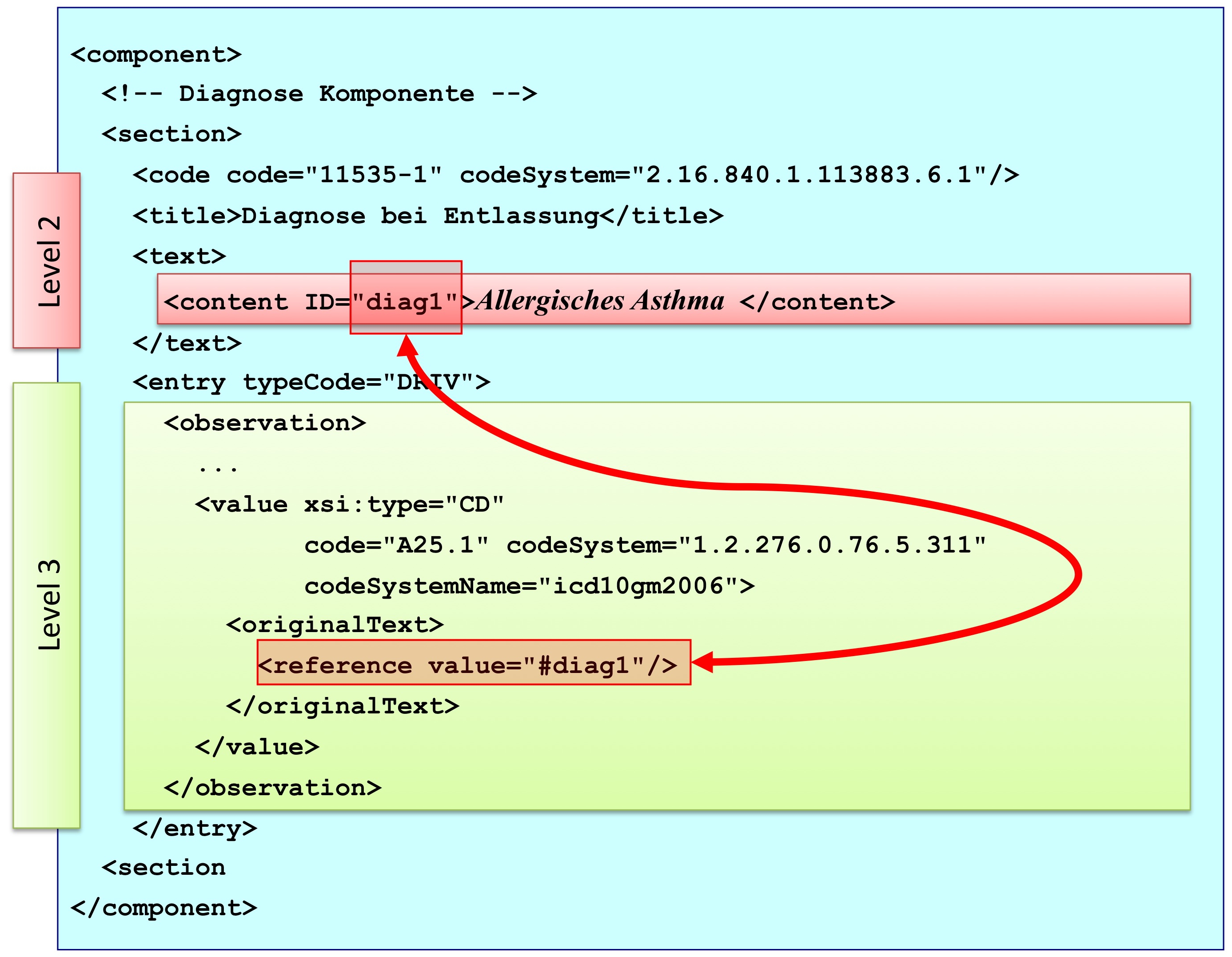
[Abbildung 7] CDA Section Komponente mit ihren Bestandteilen
Abbildung: Eine Abschnittskomponente (section) besteht aus einem <code>, der den Abschnitt typisiert, sowie einer Überschrift im <title>. Im obligatorischen <text> Teil sind die lesbaren Informationen repräsentiert. Dies ist verknüpft mit dem Begriff Level 2. Teile des narrativen Texts können darüber hinaus maschinenauswertbar im Level 3 repräsentiert werden, den so genannten CDA Entries <entry>. Zwischen Teilen des narrativen Texts und den Entries können Verbindungen angegeben werden.
XML-technisch gesprochen validieren CDA-Dokumente unabhängig vom Level gegen das generische CDA Schema. Zusätzlich können durch Festlegung bzw. Einschränkung der Abschnitte oder Detailinformationen weitere Validierungen verfügbar gemacht und genutzt werden.
Mit diesem Konzept ist es möglich,
- narrative Befunde elektronisch strukturiert wiederzugeben, so wie sie heute in der papierbasierten Welt zu finden sind, mit oder ohne zusätzliches Markup. Gleichzeitig wird gewährleistet, dass so viele gemeinsame Informationen wie möglich den Anwendungen zur Verfügung stehen (shared semantics), wie zum Beispiel die Identifikation und andere allgemeine Daten des Patienten.
- feingranulierte und kodierte Informationen darzustellen, wie Diagnosen, Prozeduren, Medikationen etc., die in (ggf. vorgegebenen) Kodierschemas wie ICD 10 repräsentiert sind, sowie Mess- oder Laborergebnisse darzustellen.
- Dokumente abzubilden, die irgendetwas zwischen diesen beiden Extremen von grober Strukturierung von narrativem Text bis zu feingranulären Einzelinformationen repräsentieren.
Man kann dies auch als Möglichkeit ansehen, „sanft" und ohne allzu hohe Ansprüche zu beginnen, elektronische Dokumente einzuführen und mit steigenden Anforderungen und technischen Möglichkeiten zu höherer Anwendungsinteroperabilität zu migrieren.
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Section: Anrede
| Id | 1.2.276.0.76.10.3001 | Gültigkeit | 2013‑01‑10 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Status | Versions-Label | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Name | Salutation | Bezeichnung | Anrede | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Kontext | Elternknoten des Template-Element mit Id 1.2.276.0.76.10.3001 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Klassifikation | CDA Section level template | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Offen/Geschlossen | Offen (auch andere als die definierten Elemente sind erlaubt) | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beziehung | Spezialisierung: Template 2.16.840.1.113883.10.12.201 CDA Section (2005‑09‑07) ref ad1bbr- | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beispiel |
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
Anmerkung: LOINC Codes mit einem vorangestellten X, wie hier X-SALUT, werden kurzfristig durch tatsächliche numerische LOINC Codes ersetzt. |
- WEITERLEITUNG cdaab2:Grund der Überweisung-Section (Template)
cdaab2:Anamnese (Sektion) cdaab2:Befunde (Sektion)
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Section: Diagnosen
Die Diagnosen werden im Arztbrief im Idealfall
- in Level 1 zur direkten Ausgabe formatiert,
- in Level 2 als Diagnose markiert und
- in Level 3 codiert angegeben (im jetzigen Leitfaden nicht beschrieben, sondern alleinig in den nicht-normativen Einzelabschnitten zu den Diagnosen wiedergegeben):
Die folgenden Typen von Diagnosen werden in den entsprechenden Sektionen wiedergegeben.
Aufnahmediagnose
| Id | 1.2.276.0.76.10.3026 | Gültigkeit | 2013‑12‑30 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Status | Versions-Label | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Name | Admissiondiagnosissection | Bezeichnung | Aufnahmediagnose | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beschreibung | Speziell gekennzeichnete Diagnose, die im Verlauf der Aufnahmeuntersuchung gestellt wird. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Klassifikation | CDA Section level template | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Offen/Geschlossen | Offen (auch andere als die definierten Elemente sind erlaubt) | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beziehung | Spezialisierung: Template 2.16.840.1.113883.10.12.201 CDA Section (2005‑09‑07) ref ad1bbr- | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Entlassungsdiagnose
| Id | 1.2.276.0.76.10.3027 | Gültigkeit | 2013‑12‑30 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Status | Versions-Label | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Name | Dischargediagnosissection | Bezeichnung | Entlassungsdiagnose | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beschreibung | Diagnose, mit der der Patient entlassen wurde | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Klassifikation | CDA Section level template | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Offen/Geschlossen | Offen (auch andere als die definierten Elemente sind erlaubt) | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Beziehung | Spezialisierung: Template 2.16.840.1.113883.10.12.201 CDA Section (2005‑09‑07) ref ad1bbr- | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Textformatierung für Diagnosen (auf Level 1)
Das nachfolgende Beispiel zur Textformatierung zeigt die Nutzung von Tabellen am Beispiel der Diagnosen.
Beispiel
<component>
<!-- Diagnose mit ICD Komponente auf CDA Level 2-->
<section>
<code code="29548-5" codeSystem="2.16.840.1.113883.6.1" codeSystemName="LOINC"/>
<title>29.08.2005: Diagnosen mit ICD 10</title>
<text>
<table border="1">
<thead>
<tr>
<th>Diagnose</th>
<th>ICD Code</th>
<th>Lokalisation</th>
<th>Zusatz</th>
</tr>
</thead>
<tbody>
<tr>
<td><content ID ="DIAG200508291">Allergisches Asthma</content></td>
<td>J45.0</td>
<td>--</td>
<td>G</td>
</tr>
<tr>
<td><content ID ="DIAG200508292">Ausschluss Lungenemphysem</content></td>
<td>J43.9</td>
<td>--</td>
<td>A</td>
</tr>
<tr>
<td><content ID ="DIAG200508293">V.a. Allergische Rhinopathie durch Pollen</content></td>
<td>J31.1</td>
<td>--</td>
<td>V</td>
</tr>
</tbody>
</table>
</text>
</section>
</component>
- WEITERLEITUNG cdaab2:ICD-Diagnose Entry (Template)
- WEITERLEITUNG cdaab2:TNM-Diagnose Entry (Template)
cdaab2:Besondere Hinweise (CAVE) (Sektion) cdaab2:Maßnahmen (Sektion) cdaab2:Notizen (Sektion) cdaab2:Epikrise (Sektion) cdaab2:Medikation (Sektion) cdaab2:Labordaten (Sektion)
- WEITERLEITUNG cdaab2:Anam-Section (Template)
Dieses Material ist Teil des Leitfadens Implementierungsleitfaden.
|
Anhang
Referenzen
- ↑ Abstimmungsverfahren (Regeln) des Interoperabilitätsforums http://wiki.hl7.de/index.php?title=Abstimmungsverfahren_(Regeln)
- ↑ HL7 Deutschland e. V. http://www.hl7.de
- ↑ Erstellung von XML-Signaturen für Dokumente nach Clinical Documents Architecture – R2 (Elektronische Signatur von Arztbriefen). Spezifikation der Bundesärztekammer, Ärztekammer Nordrhein, Ärztekammer Westfalen-Lippe. Version 1.4 vom 20. Mai 2008
- ↑ IHE Deutschland: Cookbook http://wiki.hl7.de/index.php?title=IHE_DE_Cookbook
- ↑ Arztbrief des VHitG (jetzt bvitg), http://www.bvitg.de/arztbrief.html
Referenzfehler: Es sind <ref>-Tags für die Gruppe „Abbildung“ vorhanden, jedoch wurde kein dazugehöriges <references group="Abbildung" />-Tag gefunden oder ein schließendes </ref> fehlt.
Referenzfehler: Es sind <ref>-Tags für die Gruppe „Tabelle“ vorhanden, jedoch wurde kein dazugehöriges <references group="Tabelle" />-Tag gefunden oder ein schließendes </ref> fehlt.