Transitionsbrief auf CDA-Basis
|
|
Dieses Dokument gibt wieder:
Implementierungsleitfaden Transitionsbrief auf CDA-Basis (0.1). Die Teilmaterialien gehören der Kategorie cdatb an. |
Oktober 2012
Salima Houta
Inhaltsverzeichnis
- 1 Dokumenteninformation
- 2 eTransitionsbrief
- 3 Dynamisches Modell
- 4 Sektionen im CDA Body des eTransitionsbriefs
- 5 Anhang
Dokumenteninformation
Status Finale Version nach Abstimmung
Revisionsliste
| Version | Autor | Inhalt | Datum |
| 0.10 | SH/LO | Draft | 15-11-2012 |
Autoren
Salima Houta, Marius Sharma, Lutz Oettershagen, Hasan Kadi
eTransitionsbrief
Einleitung
Die geplante und gezielte Überführung von Jugendlichen und jungen Erwachsenen mit chronischen Erkrankungen von Pädiatern zu Erwachsenenmedizinern (Transition) ist ein bislang unzureichend gelöstes Problem in der Versorgungsmedizin. Die Relevanz dieser Thematik wird durch die hohe Zahl der Betroffenen unterstrichen. Laut der Deutschen Gesellschaft für Sozialpädiatrie und Jugendmedizin e. V. sind 1,3 Millionen Kinder und Jugendliche in Deutschland chronisch erkrankt und voraussichtlich mehr als 90 Prozent von diesen werden das Erwachsenenalter erreichen. Der Aufbau einer organisationsübergreifenden kontinuierlichen Betreuung des Patienten vom Pädiater bis hin zum Erwachsenenmediziner ist daher sowohl aus medizinischer Sicht als auch aus gesundheitsökonomischer Sicht sehr bedeutsam. Die Transition gelingt heute jedoch nicht im ausreichenden Maße. Viele der chronisch erkrankten Jugendlichen verlieren im Prozess der Transition den Kontakt zur Spezialversorgung. Sie stellen sich in den fachlich qualifizierten Einrichtungen der Erwachsenenmedizin oft erst dann wieder vor, wenn – möglicherweise vermeidbare – Komplikationen aufgetreten sind. Beispiele für Komplikationen sind Transplantatverluste durch unregelmäßige Medikamenteneinnahme oder das Auftreten von Folgeerkrankungen bei mangelnder Stoffwechseleinstellung bei Patienten mit Diabetes. Neben den negativen Auswirkungen für die medizinische Situation des Patienten ist dies mit hohen Krankheitskosten verbunden.
In Deutschland ist die Transition bisher nicht einheitlich geregelt. Ein geplanter Übergang in eine erwachsenenmedizinische Spezialbetreuung erfolgt nur für einzelne Krankheitsbilder auf der Basis lokaler Initiativen. Das Berliner Transitionsprogramm ist ein Strukturkonzept, das auf unterschiedliche Krankheitsbilder, verschiedene Versorgungsstrukturen (Spezialambulanzen, Schwerpunktpraxen u.a.) sowie unterschiedliche Regionen übertragbar ist und das eine geregelte Kostenübernahme der transitionsspezifischen Leistungen im Rahmen eines IV-Vertrages durch die Krankenkassen vorsieht. Maßnahmen und Instrumente zielen darauf ab, möglichst umfangreich und nachhaltig die Fähigkeiten zum Selbstmanagement zu fördern und den Jugendlichen die größtmögliche Selbstständigkeit zu ermöglichen. Erfahrungen im Berliner Transitionsprogramm zeigen, dass die Epikrise als zentrales Element für den Informationstransfer an weiterbehandelnde Ärzte in den Vordergrund rückt. Andere Werkzeuge wie z. B. die Fallkonferenzen oder die gemeinsamen Sprechstunden werden wegen des damit verbundenen hohen zeitlichen Aufwandes nur selten genutzt. Die Erstellung von Epikrisen von chronisch erkrankten jungen Erwachsenen für die Übergabe an weiterbehandelnde Ärzte stellt bisher noch eine große Herausforderung dar. Keine oder eine mangelhafte Informationsweitergabe wirkt sich negativ auf die Behandlungsqualität des Patienten aus. Gleichwohl ist die Filterung von relevanten und weniger relevanten Informationen eine wichtige Aufgabe der Leistungserbringer, da sich bei chronisch erkrankten Menschen zumeist über die Jahre zahlreiche Informationen ansammeln.
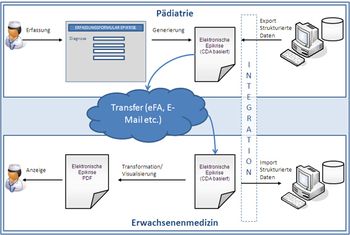
Die aktuell im Gesundheitswesen vorherrschende heterogene Systemlandschaft und die proprietären Datenformate erschweren die sektorenübergreifende Kommunikation und Zusammenarbeit zwischen Pädiater und Erwachsenenmediziner. Eine Verbesserung der einrichtungsübergreifenden Kommunikation und somit des Transfers in die Erwachsenenmedizin kann durch Standardisierung der Epikrise verbessert werden.
Ziel des vorliegenden Leitfadens ist es eine standardisierten elektronischen Transitionsbrief zu schaffen. Als Basis dienen die von den Fachgesellschaften inhaltlich standardisierten Formulare für den Transitionsbrief. Der Implementierungsleitfaden soll im Hinblick auf die Zukunftsfähigkeit bestehende Standards, Normen und Richtlinien im Gesundheitswesen berücksichtigen. Aus diesem Grunde wird der Leitfaden für den CDA Arztbrief [VHITG06] als Basis für den elektronischen Arztbrief genutzt und um weitere transitionsspezifische Elemente ergänzt.
Analyse Überleitungsbögen/Transitionsbriefe
Die Analyse der fachspezifischen Transitionsbriefe ergab, dass die Briefe durch ein generisches elektronisches Dokument erstellt werden können, da unterschiedliche Begrifflichkeiten der einzelnen Fachabteilungen dieselbe Semantik aufweisen. Im ersten Schritt wurde ein grob strukturierter elektronischer Transitionsbrief erstellt. Die Abschnitte des Dokumentes umfassen die Sektionen:
- Anamnese
- Diagnose / (Labor-)Befunde
- (Klinische-/Kur-) Aufenthalte
- Therapiemaßnahmen (Medikamente, OP)
- Beruf
- Psychosoziale & Sozial-med. Aspekte (Behinderungen, Sexualität, Mobilität)
- Mitbehandelnder Arzt
In den Abschnitten sind für die jeweiligen Fachbereiche Spezialisierungen zu berücksichtigen (z. B. Vagusnervstimulator im Fachbereich Epilepsie).
Analyse CDA Arztbrief
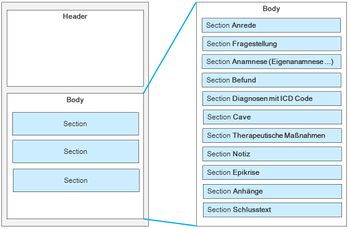
Die Grundlage des zu entwickelnden elektronischen Transitionsbriefes stellt der CDA Arztbrief dar. Der elektronische auf CDA basierte Transitionsbrief umfasst zwei wesentliche Bereiche: CDA Header zur Abbildung der allgemeinen Informationen sowie den CDA Body, der zur Abbildung der klinischen Informationen dient.
CDA Header
Im CDA Header werden Patienteninformationen, Dokumenteninformationen, Informationen zu beteiligten Personen und Organisationen sowie Informationen zur dokumentierten Behandlungsepisode erfasst. Detaillierte Informationen zum Header sind dem Leitfaden des CDA Arztbriefes ([VHITG06]) zu entnehmen.
CDA Body
Der CDA Body umfasst die klinische Dokumentation. Im Folgenden werden die einzelnen Sektionen des Bodys näher aufgeführt sowie ein Mapping auf die Epikrisen des Fachbereiches Epilepsie durchgeführt. Anhand von Beispieldaten wird für die einzelnen Sektionen eine XML-Darstellung als technische Umsetzung des elektronischen Transitionsbriefes am Beispiel der Epilepsie dargestellt. Zudem werden Aspekte, die bisher nicht im CDA Arztbrief berücksichtigt sind (z. B. Psychosoziale Aspekte) als weitere Sektion ergänzt. Die der Sektion entsprechenden Daten können im Text-Element der Sektionen hinterlegt werden. Dazu stehen verschiedene Möglichkeiten zur Formatierung, z.B. Listen, Tabellen u. Ä. zur Verfügung. Die abgelegten Werte selbst sind nicht maschinenauswertbar sofern sie nur innerhalb des Text-Elements der Sektion festgehalten werden. Durch die Erweiterung mit entsprechenden Entry-Elementen wird die maschinelle Auswertbarkeit erreicht (CDA Level 3, siehe [VHITG06]).
Allgemeiner Aufbau des Body
Weitere Informationen zum allgemeines Aufbau des CDA Body sind [VHITG06] zu entnehmen.
Dynamisches Modell
Beschreibung der Use Cases und Storyboards
Sektionen im CDA Body des eTransitionsbriefs
Anrede
Dieser Bereich enthält allgemeine einleitende Informationen (Einleitungsfloskel) eines Arztbriefes.
<component>
<section>
<code code="X-SALUT" codeSystem="2.16.840.1.113883.6.1" />
<text>
<paragraph>
Sehr geehrter Herr Dr. Mustermann,
</paragraph>
<paragraph>
Vielen Dank für die Weiterbehandlung.
</paragraph>
</text>
</section>
</component>
Fragestellung
In diesem Abschnitt wird die konkrete Fragestellung bzw. der Überweisungsgrund als Freitext formuliert.
<component>
<section>
<code code="X-RFR" codeSystem="2.16.840.1.113883.6.1" />
<title>Grund der Überweisung</title>
<text>Weiterbehandlung des Patienten</text>
</section>
</component>
Anamnese
In diesem Abschnitt werden allgemeine Anamnese-Informationen erfasst. Im Folgenden wird ein Mapping der verschiedenen Anamnese-Kategorien aus dem Transitionsbrief auf den CDA Arztbrief vorgenommen.
| Vorgaben aus dem Fachbereich | LOINC | Beschreibung |
|---|---|---|
| Familienanamnese | 10157-6 | Krankheiten in der Familie |
| Familienanamnese für Epilepsie | - | Kein entsprechender LOINC Code spezifiziert. Spezifische Erweiterung notwendig. |
| Familienanamnese für kognitive Entwicklungsstörungen | - | Kein entsprechender LOINC Code spezifiziert. Spezifische Erweiterung notwendig. |
| Eigenanamnese | - | Kein entsprechender LOINC Code spezifiziert. Spezifische Erweiterung notwendig. |
| Allgemeine somatische Anamnese | 11323-3 | General health Reported |
| Psychiatrische Anamnese | 11358-9 | Anamnese psychiatrischer Symptome und Krankheiten |
| Anfalls- und Epilepsieanamnese | - | Kein entsprechender LOINC Code spezifiziert. Spezifische Erweiterung notwendig. |
| Aufenthalte in Epilepsiezentren | 11336-5 | Bisherige Aufenthalte in Gesundheitseinrichtungen |
| Anmerkungen und somatische Besonderheiten | - | Kein entsprechender LOINC Code spezifiziert. Spezifische Erweiterung notwendig. |
| Bisherige Diagnostik | 11348-0 | Bisherige Krankheiten |
| Bisherige Behandlung | 29554-3 | Maßnahmen, Behandlungen, Prozeduren |
| Antikonvulsiva | 10160-0 | Medikamenten-Anamnese |
| Sonstige bisher gegebene Medikamente | 10160-0 | Medikamenten-Anamnese |
| Resektive Epilepsiechirugie | 10167-5 | Bisherige Operationen/Eingriffe |
| Vagusnervsimulator | - | Kein entsprechender LOINC Code spezifiziert. Spezifische Erweiterung notwendig. |
| Ketogene Diät | - | Kein entsprechender LOINC Code spezifiziert. Spezifische Erweiterung notwendig. |
Familienanamnese für Epilepsie und Familienanamnese für kognitive Entwicklungsstörungen werden bisher nicht abgebildet und müssen in einer weiteren Version der Spezifikation erarbeitet werden. Gleiches gilt für die Punkte Anfalls- und Epilepsieanamnese und Vagusnervstimulator. Im Folgenden werden Beispiele für XML-Darstellungen einzelner Kategorien der Anamnese aufgezeigt, wobei die Untersektionen „Familienanamnese“ (Programm 3) und „Aufenthalte in Epilepsiezentren“ (Programm 4) Beispiele auf CDA Level 2 (siehe [VHITG06]) darstellen.
XML-Darstellung Familienanamnese:
<component>
<section>
<code code="10157-6"
codeSystem="2.16.840.1.113883.6.1"
codeSystemName="LOINC"/>
<title>
Familienanamnese
</title>
<text> Keine relevanten familiären Vorfälle/Erkrankungen dem
Patienten bekannt. Eltern und Geschwister verstorben, d.h. keine Befragung möglich.
</text>
</section>
</component>
XML-Darstellung Aufenthalte in Epilepsiezentren
<component>
<section>
<code code="11336-5"
codeSystem="2.16.840.1.113883.6.1"
codeSystemName="LOINC"/>
<title>
Aufenthalte in Epilepsiezentren
</title>
<text>
<table>
<thead>
<tr>
<th>Jahr</th>
<th>Epilepsiezentrum</th>
<th>Grund</th>
</tr>
</thead>
<tbody>
<tr>
<td>2009</td>
<td>Epilepsiezentrum Bethel</td>
<td>Medikamenteneinstellung</td>
</tr>
<tr>
<td>2010</td>
<td>Epilepsiezentrum Bethel</td>
<td>Medikamentenumstellung</td>
</tr>
</tbody>
</table>
</text>
</section>
</component>
Das Beispiel für die Untersektion „Resektive Epilepsiechirugie“ der Sektion „Anamnese“ (Programm 5) ist durch das Element „Entry“ ein CDA Level 3 Eintrag und somit maschinell auswertbar.
<component>
<section>
<code code="10167-5" codeSystem="2.16.840.1.113883.6.1" codeSystemName="LOINC"/>
<title>
Resektive Epilepsiechirurgie
</title>
<text>
<table>
<thead>
<tr>
<th>Art des Eingriffs</th>
<th>Operatives Zentrum</th>
<th>Datum</th>
<th>Outcome und sonstige Bemerkungen</th>
</tr>
</thead>
<tbody>
<tr ID="OP01">
<td>Temporallappenteilresektion</td>
<td>Neurozentrum Freiburg</td>
<th>01.02.2012</th>
<td>-</td>
</tr>
</tbody>
</table>
</text>
<entry>
<procedure classCode="PROC" moodCode="EVN">
<code code="10167-5" codeSystem="2.16.840.1.113883.6.1" codeSystemName="LOINC" displayName="Bisherige Operationen/Eingriffe"/>
<text>Resektive Epilepsiechirugie</text>
<statusCode code="completed"/>
<effectiveTime value="201202011000"/>
<participant typeCode="LOC" >
<participantRole classCode="CAREGIVER">
<playingEntity classCode="PLC">
<name> Neurozentrum Freiburg</name>
</playingEntity>
</participantRole>
</participant>
</procedure>
</entry>
</section>
</component>
Das Element „Entry“ enthält eine Prozedur welche die im Text-Element angegeben Daten über den LOINC-Katalog darstellt. Attribute der angegebenen Prozedur sind:
| Lvl | RIM | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|
| 1 | proc | classCode | PROC | 1..1 | M | fix | |
| 1 | proc | moodCode | EVN | ST | 1..1 | M | Der Mood-Code der hier spezifizierten Prozedur ist EVN (Event), da es sich um ein Ereignis handelt welches stattgefunden hat. |
| 1 | proc | code | CD CWE | 1..1 | M | Spezifiziert den Typ der Prozedur (hier können fachbereichsspezifische Klassifikationen genutzt werden). | |
| 2 | proc | @code | "10167-5" | 1..1 | M | LOINC | |
| 2 | proc | @codeSystem | "2.16.840.1.113883.6.1" | 1..1 | M | LOINC-Codesystem OID | |
| 2 | proc | @codeSystemName | "LOINC" | 0..1 | optional | LOINC-Codesystem OID | |
| 2 | proc | @displayName | "Bisherige Operationen/Eingriffe" | 0..1 | optional | LOINC Eintrag Displayname | |
| 1 | proc | text | Text | ST | 0..1 | optional | Ermöglicht textuelle Ergänzungen der Prozedur. |
| 1 | proc | statusCode | Statuscode | CS CNE | 0..1 | optional | Reflektiert den Status der Prozedur (z.B. new, cancelled, completed). Ist im Transitionsbrief in der Regel "completed", da die dokumentierten Prozeduren abgeschlossen sind. |
| 2 | proc | @code | Eigentlicher Statuscode | "completed" | 0..1 | optional | Reflektiert den Status der Prozedur |
| 1 | proc | effectiveTime | Zeitangabe | TS | 0..1 | optional | Zeitangabe wann die Prozedur durchgeführt wurde. Auch Angabe eines Zeitraums möglich. |
| 2 | proc | @value | eigentliche Zeitangabe | TS | 0..1 | optional | Zeitangabe wann die Prozedur durchgeführt wurde. Auch Angabe eines Zeitraums möglich.
|
| 1 | proc | methodCode | SET<CE> | 0..1 | optional | Hier wird die Methode näher spezifiziert, mit der die Behandlung durchgeführt wurde. | |
| 1 | proc | approachSiteCode | SET<CD> | 0..1 | optional | Der anatomische Situs oder das System, über das die Behandlungsmaßnahme ihr Ziel erreicht. | |
| 1 | proc | targetSiteCode | SET<CD> CWE | 0..1 | optional | Der anatomische Situs oder das System, auf das die Behandlungsmaßnahme abzielt. | |
| 1 | part | participant | Behandlungsort | 0..* | optional | Behandlungsort | |
| 2 | part | @typeCode | Behandlungsort | "LOC" | 1..1 | M | Behandlungsort |
| 2 | rol | participantRole | Behandlungsort | 1..1 | M | Behandlungsort | |
| 2 | rol | @classCode | CAREGIVER | 1..1 | M | Behandlungsort | |
| 2 | ent | playingEntity | 1..1 | M | |||
| 3 | ent | @classCode | Behandlungsort | "PLC" | 1..1 | M | Ort wo Patient Behandlung hatte |
| 3 | ent | name | Behandlungsort | ST | 1..1 | M | Behandlungsort |
Der Ort der Behandlung ist über das Participant-Element mit dem typeCode=“LOC“ definiert. Abbildung 3 zeigt ein aus den beispielhaft angegebenen XML-Codeteilen, mittels einer Transformationsdatei (XSL Transformation), generiertes Dokument.
Befunde
In diesem Abschnitt werden Informationen über Befunde erfasst. Für die Beschreibung der Sektion der Befunde wird der LOINC Code 10210-3 verwendet. Für die Beschreibung von ggf. festgestellten Befunden kann z.B. ein ICD-Code verwendet werden.
| Vorgaben aus dem Fachbereich | LOINC | Beschreibung |
|---|---|---|
| Befunde | 10210-3 | Befunde |
Aus dem Fachbereich kam die Vorgabe eine tabellarische Darstellung mit den Spalten Untersuchung, Jahr, Ort und Befund zu verwenden. Die Darstellung im CDA Dokument kann entsprechend übernommen werden, da das CDA unter anderem Listen als auch Tabellen zur Beschreibung definiert.
<component>
<section>
<code code="10210-3"
codeSystem="2.16.840.1.113883.6.1"
codeSystemName="LOINC" />
<title>Befund</title>
<text>
<list>
<item>
05.07.12 Mesiale temporale Sklerose
</item>
</list>
</text>
<entry>
<observation classCode="OBS" moodCode="EVN">
<code code="29545-1" codeSystem="2.16.840.1.113883.6.1"
codeSystemName="LOINC" />
<effectiveTime value="20120705"/>
<value xsi:type="CD" code="G40.2" codeSystem="1.2.276.0.76.5.311"
codeSystemName="icd10gm2008">
</value>
</observation>
</entry>
</section>
</component>
Diagnosen
In diesem Abschnitt werden die Diagnosen ICD codiert angegeben. Dazu wird das Observation Element der CDA Spezifikation verwendet, da sich es sich bei Diagnosen um eine spezielle Form der Beobachtungen handelt.
| Vorgaben aus dem Fachbereich | LOINC | Beschreibung |
|---|---|---|
| Anfallssemiologie | - | - |
| Anfallsklassifikation | - | - |
| Epilepsiesyndrom | - | - |
| Epilepsieassoziierte Behinderungen | - | - |
| Sonstige Relevante Diagnosen | - | - |
Die Vorgaben des Fachbereiches beziehen sich auf die Klassifikation von Diagnosen. Die zugeordneten ICD Codes werden diesen entsprechend zugeordnet. Um ein generisches Dokument für alle Fachbereiche zu erstellen, werden derartige Klassifikationen zunächst nur über die ICD Codes und deren Beschreibungen selbst realisiert.
<component>
<!-- Diagnose Komponente -->
<section>
<code code="29308-4" displayName="Diagnosis" codeSystem="2.16.840.1.113883.6.1" codeSystemName="LOINC"/>
<text>
<content ID="diag1">West Syndrom</content>
</text>
<entry typeCode="DRIV">
<observation classCode="OBS" moodCoe="EVN">
<value xsi:type="CD" code="G40.4" codeSystem="1.2.276.0.76.5.409" codeSystemName="icd10gm2012">
<originalText>
<reference value="#diag1" />
</originalText>
<effectiveTime value="20120201100"/>
</value>
</observation>
</entry>
</section>
</component>
| Lvl | RIM | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|
| 1 | act | observation | Diagnose | 1..1 | M | CDA Level 3 Komponente für Diagnose | |
| 2 | act | @classCode | "OBS" | 1..1 | M | fix | |
| 2 | act | @moodCode | Event | "EVN" | 1..1 | M | EVN da es sich um eine stattgefundene Beobachtung handelt |
| 2 | act | value | Wert der Observation | CD | 1..1 | M | Gibt die Diagnose über ICD-Code an |
| 3 | act | @xsi:type | "CD" | 1..1 | M | ||
| 3 | act | @code | "G40.4" | 1..1 | M | ||
| 3 | act | @codeSystem | "1.2.276.0.76.5.409" | 1..1 | M | ||
| 3 | act | @codeSystemName | "icd10gm2012" | 1..1 | M | ||
| 4 | act | originalText | Text | ST | 0..1 | optional | Text zur Diagnose |
| 5 | act | reference | Referenze zu Level 1 Angabe | ST | 0..1 | optional | Referenziert Text zur Diagnose |
| 6 | act | @value | Eigentliche Referenz | ST | 0..1 | optional | Referenziert Text zur Diagnose |
| 4 | act | effectiveTime | Zeitpunkt | TS | 0..1 | optional | Zeitpunkt zu der Diagnose gestellt wurde. |
| 5 | act | @value | Zeitpunkt | TS | 0..1 | optional | Eigentlicher Zeitpunkt zu der Diagnose gestellt wurde. |
Besondere Hinweise (Cave)
Dieser Abschnitt umfasst Hinweise zu Risikofaktoren beim Patienten wie z. B. Allergien.
<component>
<section>
<code code="11382-9" displayName="Medikamentenallergie" codeSystem="2.16.840.1.113883.6.1"
codeSystemName="LOINC"/>
<title>Cave</title>
<text>Penicilinallergie</text>
</section>
</component>
Therapeutische Maßnahmen
Ketogene Diät
Vagusnervstimulator
Psychosoziale Aspekte
Für die Abbildung von psychosozialen Aspekten ist im CDA Arztbrief kein Abschnitt vorgesehen, daher ist die Erweiterung des CDA Arztbriefes um die Sektion "Psychosoziale Aspekte" erforderlich.
Die Sektion Psychosoziale Aspekte besteht wiederum aus weiteren Abschnitten:
- Grad der Behinderung
- Gesetzliche Betreuung
- Bisherige Förderungsmaßnahmen
- Ausbildung und Beruf
- Mobilität
- Partnerschaft und Sexualität
Grad der Behinderung
In der Sektion "Grad der Behinderung" wird die Behinderung über mehrere Sektionen detailliert dargestellt. Es können bis zu zwei Grade der Behinderungen angegeben werden. Ein Grad bezieht sich auf einen akzeptieren und der weitere auf einen beantragen Behinderungsgrad. Das Observation Element „Grad der Behinderung“ gibt die prozentuale Angabe an und umfasst folgende Attribute.
[Tabelle]
| Lvl | RIM | Name | Desc | DT | Kard | Conf | Beschreibung |
|---|---|---|---|---|---|---|---|
| 1 | act | ClinicalDocument | Dokument | 1..1 | M |
Gesetzliche Betreuung
Bisherige Förderungsmaßnahmen
Ausbildung und Beruf
Mobilität
Sexualität und Partnerschaft
Notizen
Medizinische Informationen, die keiner anderen Komponente zugewiesen werden können, werden in diesem Abschnitt abgebildet. Eine Codierung dieser Sektion ist im Vergleich zu den anderen Abschnitten nicht notwendig. Die Notiz wird freitextlich dokumentiert.
<component>
<section>
<title>Notizen</title>
<text>-</text>
</section>
</component>
Epikrise
In diesem Abschnitt kann unstrukturiert ein zusammenfassender Rückblick, eine Empfehlung sowie eine Prognose angegeben werden. Dieser Abschnitt ist optional.
<component>
<section>
<code code="X-EPICR" codeSystem="2.16.840.1.113883.6.1" codeSystemName="LOINC"/>
<title>Empfehlung</title>
<text>
Sollte nach der empfohlenen Medikation weiterhin Probleme
bestehen, bitte ich um Wiedervorstellung des Patienten.
</text>
</section>
</component>
Anhänge
Anhänge, die dem eTransitionsbrief zugefügt werden, können innerhalb dieses Abschnittes referenziert werden. Detaillierte Informationen zur Abbildung sowie zur technischen Umsetzung sind dem Leitfaden des CDA Arztbriefes ([VHITG06]) zu entnehmen.
Schlusstext
<component>
<section>
<text> Mit freundlichen, kollegialen Grüßen </text>
</section>
</component>