Dokumenttypen
Dieses Material ist Teil des Leitfadens Pathologiebefund.
|
Inhaltsverzeichnis
Dokumenttypen
Pathologiebefunde erfassen alle Bereiche der Klinischen Pathologie (synonym "surgical pathology"), d.h. gut- und bösartige Tumoren, nichtneoplastische Läsionen, zytopathologische Befunde und Autopsien / Obduktionen. Zweit-/Nachberichte, Konsiliarberichte und Zytologische Befunde (gynäkologisch und nicht-gynäkologisch) weisen die gleiche Grundstruktur auf und sollten daher keine separaten Dokumententypen sein.
Obduktionsgutachten sind zwar anders aufgebaut als die Befundberichte zu Biopsien, Resektaten oder zytologischen Präparaten, stimmen aber in ihren Grundelementen überein. Sie sollten daher lediglich als ein spezielles Template behandelt werden. Von IHE wurden Autopsie-/Obduktionsbefunde bisher nicht erörtert.
 |
Dieses Problem sollte beispielhaft durchgespielt werden, um zu entscheiden, ob das so geht. M.E. müssten aber die Sections, die weiter unten definiert sind, dies zulassen G.H. |
In IHE-XDS-Registern können eine Klasse und feiner granulierte Typen angegeben werden. In CDA gibt es nur einen „Code“. Wir interpretieren das als den Typ, beim Registrieren kann dann die grobe Klassifizierung einfach ermittelt werden (umgekehrt wäre es schwierig). Einigen wir uns also auf 11526-1 "Pathology study" als Dokumentenklasse, darunter die beiden Dokumententypen 11529-5 und 18743-5.
In IHE Anatomic Pathology Technical Framework Supplement Anatomic Pathology Structured Reports (APSR) Trial Implementation Tab. 5.6-1 wird durchgängig 11526-1 als Dokumententyp verwendet
| Code | Dokumenttyp | Taxonomielevel |
|---|---|---|
| 11526-1 | Pathologisch- anatomische Begutachtung | 3 |
| 11529-5 | Pathologisch- anatomische Begutachtung | 4 |
| 18743-5 | Obduktions-/ Sektionsgutachten | 4 |
In der Taxonomie der Dokumenttypen finden sich die Spezifikationen für die beiden Dokumententypen im Taxonomielevel 4.
Use Cases
Regelfall
Barbara Brust wird durch Dr. Christian Chirurg zur Entfernung eines Brusttumors aufgenommen. Dr. Christian Chirurg ordert die Untersuchung “Mammaexzisat - Pathohistologische Untersuchung” und sendet die Probe(n) zum Institut für Pathologie.
Die Probe(n) triftt im Institut ein. Dr. Peter Pathologe führt die makroskopische Untersuchung und den Zuschnitt durch; wenn nötig, werden Makrobilder aufgenommen. Die Probe(n) werden im Labor für die histologische Untersuchung einschließlich Spezialuntersuchungen aufbereitet, eine Gewebsasservation findet, falls nötig, statt. Während der mikroskopischen Untersuchung werden, falls nötig, Mikrobilder aufgenommen. Nach der mikroskopischen Untersuchung ruft Dr. Peter Pathologe die Content Creator Anwendung für das entsprechende APSR Template auf, füllt es aus, bindet relevante Bilder mit ROI ein und schließt den Fall ab. Nach Diktat und Kontrolle wird der Befund durch die Oberärztin Dr. Pauline Pathologin freigegeben.
Probengewinner ist nicht der Einsender
In Deutschland nicht üblich, Ablauf ansonsten wie Regelfall.
Mehrstufiger Bericht(Zweit-/Nachbericht)
Für Zweit-, besser Nachberichte gilt, dass sie neue Informationen zu einem bereits vorhandenen Befund hinzufügen (nachträgliche Spezialuntersuchungen, Zweitmeinungen, Konsiliarbefunde, Antworten auf klinische Fragestellungen, etc.). Damit besitzen sie die gleiche Struktur. Sie beziehen sich dabei immer auf einen vorhandenen Befund, in dem sie u.U. auch schon angekündigt werden (siehe ELGA-Beispiel). Sie stellen aber ein eigenes Dokument dar. Insofern muss geklärt werden, wie Beziehungen zwischen diesen Dokumenten hergestellt werden. (RPLC ist nicht geeignet, da das für die Versionierung genutzt werden muss. APND stellt schon eher das adäquate Konstrukt dazu dar.) Diese Art der Befunde müssen dann aber nicht separat modelliert werden.
Barbara Brust wird durch Dr. Christian Chirurg zur Entfernung eines Brusttumors aufgenommen. Dr. Christian Chirurg ordert die Untersuchung “Mammaexzisat - Schnellschnitt und Pathohistologische Untersuchung” und sendet die Probe(n) zum Institut für Pathologie.
Die Probe(n) triftt im Institut ein. Dr. Paul Putzig führt die makroskopische Untersuchung und den Zuschnitt durch; wenn nötig, werden Makrobilder aufgenommen. Die Probe(n) für den intraoperativen Schnellschnitt werden im Labor bearbeitet, Frischgewebe für eine Tumorbank wird entnommen. Während der mikroskopischen Untersuchung des Gefrierschnitts fordert Dr. Paul Putzig den Content Creator für das entsprechende APSR Template an, füllt die Felder aus, bindet relevante Bilder und /oder ROIs ein und signiert den vorläufigen Befund. Am nächsten Tag werden die Probe(n)für die histologische Untersuchung einschließlich Spezialuntersuchungen aufbereitet. Während der mikroskopischen Untersuchung werden, falls nötig, Mikrobilder aufgenommen. Nach der mikroskopischen Untersuchung ruft Dr. Peter Pathologe die Content Creator Anwendung für das entsprechende vorläufige APSR Template auf, füllt es aus, bindet relevante Bilder mit ROI ein und schließt den Fall endgültig ab. Nach Diktat und Kontrolle wird der Befund durch die Oberärztin Dr. Pauline Pathologin freigegeben.
Konsiliarbefund
Ein Konsiliarbefund stellt einen eigenständigen Befundbericht mit allen dafür notwendigen Abschnitten dar, der vom konsilsuchenden Auftraggeber (Pathologen) in dessen Erstbefund aufgenommen oder als Nachbericht an einen Erstbefund angefügt wird.
Es gibt verschiedene Situationen, in denen ein Konsiliarbefund angefordert wird:
- Externe Expertenkonsultation(erbeten durch Phillip Pathologe, oft bevor ein engültiger Befund fertiggestellt wird). - Bitte um eine Zweite Meinung(üblicherweise durch den behandelnden Arzt, den Patienten, seiner Familie oder in juristischem Zusammenhang). - Externe Schnittbegutachtung (üblicherweise Routinebegutachtung von Schnitten, die durch Protokolle einer externen Behandlungseinrichtung notwendig wird). Dies kann im Workflow und auch im zu begutachtenden Material variieren.
Anfordernder Pathologe
Phillip Pathologe bittet um eine zweite Meinung im Fall von Peter Patient, bei dem er ein malignes Lymphom diagnostizierte. Er sendet Blöcke oder Schnitte oder WSI zu Dr. Patrizia Pathologin und bittet sie um ihre (Experten-)Meinung zu diesem Material. Er verwendet die Content Creator Anwendung zur Erzeugung einer Konsultationsanfrage zum vorläufigen Befund von Peter Patient. Phillip Pathologe verwendet später seine Content Consumer Anwendung um den Befund von Dr. Patrizia Pathologin zu lesen und in seinen Befundbericht zu integrieren. Er verwendet diesen Befund daher um seinen eigenen Befund abzuschließen und mit seiner Anwendung als Content Creator zu agieren. Dabei wird ein vorläufiger Befundbericht fertiggestellt oder ein Zweit/Nachbericht zum Erstbericht erstellt.
Angefragter Pathologe
Dr. Patrizia Pathologin willigt ein, eine zweite Meinung zum Fall des Peter Patient abzugeben.
Blöcke
Die Proben werden für die mikroskopische untersuchung und notwendige zusätzliche Untersuchungsverfahren bearbeitet. Während des Mikroskopierens werden, falls nötig, Bilder aufgenommen. Zum Abschluss ihrer Untersuchungen ruft Dr. Patrizia Pathologin den Content Creator für das entsprechende APSR Template auf, füllt es aus, bindet Bilder und ROIs ein, und gibt den Befundbericht frei.
Schnitte
Während des Mikroskopierens werden, falls nötig, Bilder aufgenommen. Zum Abschluss ihrer Untersuchungen ruft Dr. Patrizia Pathologin den Content Creator für das entsprechende APSR Template auf, füllt es aus, bindet Bilder und ROIs ein, und gibt den Befundbericht frei.
WSI (Virtual slides)
Zum Abschluss ihrer Untersuchungen ruft Dr. Patrizia Pathologin den Content Creator für das entsprechende APSR Template auf, füllt es aus, bindet Bilder und ROIs ein, und gibt den Befundbericht frei.
Dokumentenstruktur des Pathologiebefundberichts
Sections, Entries und Child Elements
IHE verwendet den Begriff der Content Module für unterschiedliche Hierarchie-Ebenen:
Auf der höchsten Ebene der Document Content Module (Dokumententypklasse LOINC 11526-1)werden unterschieden Anatomic Pathology Structured Report (1.3.6.1.4.1.19376.1.8.1.1.1) und ca. 20 Organ specific APSR (1.3.6.1.4.1.19376.1.8.1.1.2.1 bis -2.20) als Template für das gesamte Dokument, den Pathologiebefund, vorgesehen.
Nach IHE sind 6 Sections als Template für <section> Elemente vorgesehen.
Diese können teilweise durch Entries als Templates für <entry> Elemete ergänzt werden (vgl. Fig. 4.1.2.1-1 APSR).
Child Elemente sind Templates für Elemente des CDA Headers oder für <section> Elemente oder für Elemente, die in verschiedenen Tiefen unterhalb eines <entry> Elements verschachtelt werden oder für ein Element aus Kombinationen dieser genannten.
Die OID Hierarchie der IHE ist wie folgt:
- 1.3.6.1.4.1.19376.1.8 Pathologiedomäne
- 1.3.6.1.4.1.19376.1.8.1 CDA Content Module
- 1.3.6.1.4.1.19376.1.8.1.1 Document Content Module
- 1.3.6.1.4.1.19376.1.8.1.2 Section Content Module
- 1.3.6.1.4.1.19376.1.8.1.3 Entry Content Module
- 1.3.6.1.4.1.19376.1.8.1.4 Element Content Module
- 1.3.6.1.4.1.19376.1.8.2 Terminologien
- 1.3.6.1.4.1.19376.1.8.2.1 PathLex
- 1.3.6.1.4.1.19376.1.8.5 Value Sets
- 1.3.6.1.4.1.19376.1.8.9 Beispielinstanzen
Die Grundstruktur eines Befundes im deutschsprachigen Raum ist: Material - Makroskopische Beurteilung - Mikroskopische Beurteilung - Diagnose - Zusammenfassung. Diese wird durch o.g. Struktur vollständig abgebildet.
Der Pathologiebefundbericht als Sonderfall des Arztbriefs kann also weitgehend durch Verwendung von Arztbrief- und IHE-Templates als CDA R2-Dokument gestaltet werden.
Allgemeine Beschränkungen des Pathologiebefundes (IHE APSR) gegenüber einem CDA R2 Dokument
Im strukturierten Body hat eine Section einen narrativen Block (text Element), der den lesbaren Inhalt der Section repräsentiert und der ein oder mehrere Entries haben KANN. Sections KÖNNEN ineinander verschachtelt sein,
Folgende Einschränkungen gelten: - Wenn eine Section ein text Element und entry Elemente hat, dann MUSS der maschinenlesbare Inhalt vollständig in lesbaren Inhalt ins text Element transskribiert werden.
- Das text Element KANN Informationen enthalten, die nicht im maschinenlesbaren entry Element enthalten sind.
- Die entry Elemente werden nach Specimen oder Gruppen von Specimen instantiiert. Unterhalb eines entry Elements erfolgt die Organisation der Observations nach dem Problem.
- Das text Element einer Section sollte im Layout ebenfalls nach Specimen oder Gruppe von Specimen gegliedert werden.
- Das Layout des text Elementes obliegt der Content Creator Applikation oder weiteren Einschränkungen durch Nationale Körperschaften. Die Content Creator Applikation MUSS Freitext und aus entry Elementen transskribierten Text separat behandeln und sicherstellen, dass ein Überschreiben von Freitext durch transskribierten Text verhindert wird.
- Zu übertragende Information MÜSSEN Unterscheidungen klar identifizieren hinsichtlich:
-- None: Es ist sicher bekannt, dass es keine Information gibt.
-- None known: Es ist derzeitig nicht sicher bekannt, ob es keine Information gibt.
-- Asked but unknown:Die Information wurde nachgefragt, konnte aber nicht erhalten werden (Ergebnis einer Untersuchung nicht bekannt).
-- Unknown: Die Information ist unbekannt oder anderweitig nicht verfügbar.
-- Other, not specified: Der Wert gehört nicht zum vereinbarten Wertesatz und wird vom Autor überhaupt nicht mitgeteilt.
-- Other, specify: Der Wert gehört nicht zum vereinbarten Wertesatz und wird vom Autor als fremder Wert mitgeteilt.
-- Not applicable: Es gibt keinen anwendbaren Wert für den gegebenen Kontext.
Sections, die R oder R2 Status haben und über keine Informationen verfügen, sollten eine dieser Begriffe im text Element verwenden.
Strukturelemente mit R oder R2 Status, die über keine Information verfügen solten ein "nullFlavor" Attribut zur Codierung des Grundes der fehlenden Information verwenden.
| Situation | nullFlavor | HL7 definition |
| Asked but unknown | ASKU | Information wurde gesucht aber nicht gefunden |
| Unknown | UNK | Ein Wert wäre anwendbar, aber nicht vorhanden |
| Other, not specified | OTH | Der Wert ist kein Element aus der betreffenden Wertedomäne |
| Not applicable | NA | Es gibt keinen geeigneten Wert in diesem Komtext |
Die Situationen "None" und "None known" sind effektive Werte in den zugehärigen Wertesätzen. Die Situation "Other, specify" kann auf zweierlei Art gehandhabt werden:
- das code Attribute wird leer gelassen und die Antwort wird im nichtkodierten originalText Attribut aufgeführt,
- ein kodierter Wert aus einem anderen Codeschema wird eingetragen, wenn die Kodierungsstärke dieses Elements mit "CWE" (coded with extensions)definiert ist. Die Attribute code, display name und codeSystemName beschreiben dann den fremden Code.
Spezielle Beschränkungen des Pathologiebefundes gegenüber IHE-APSR (National Extensions)
 |
Gibt es derartige weitere Beschränkungen (z.B. Umgang mit Tumorformeln, Value sets bzgl. Organspezifität etc.)?? GH |
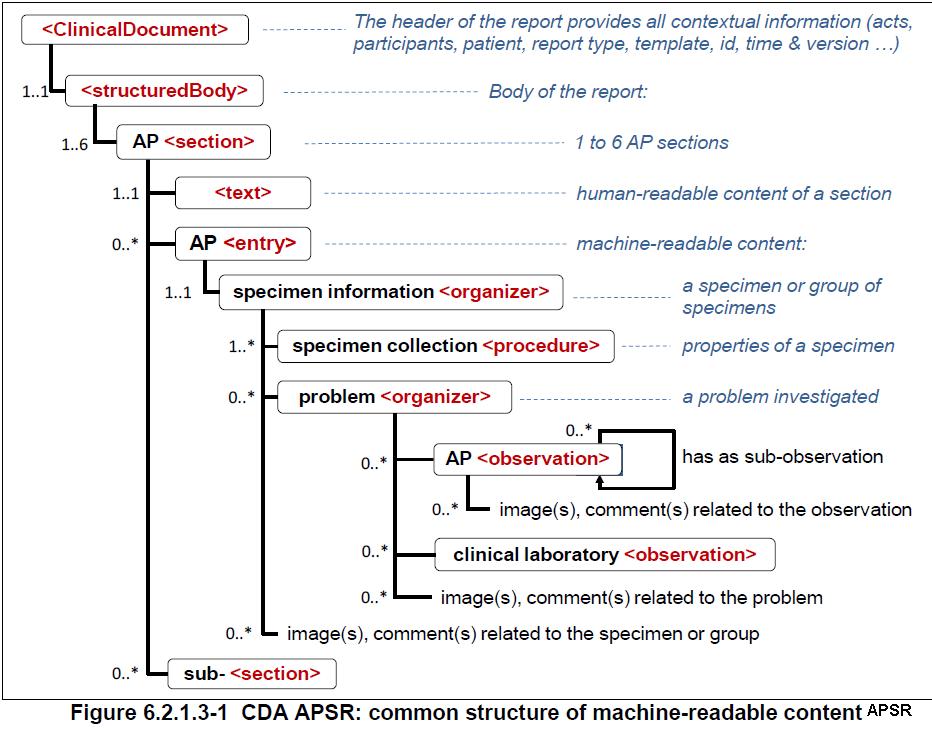
Allgemeine Struktur des Pathologiebefundes CDA R2
Die allgemeine Struktur eines Pathologieberichtes hinsichtlich seiner maschinenlesbaren Inhalte gestaltet sich wie von IHE-APSR vorgeschlagen:
 |
Die Abbildung weist eine Abweichung von der XML-Struktur im Beispiel auf: der component-Tag wird hier nicht dargestellt. --Tschrader 23:14, 31. Jul. 2013 (CEST) |
Abschnitte des Befundberichtes
Die Abschnitte des Befundberichts, untergliedert nach Sections und Entries, sind in nachfolgender Tabelle aufgelistet.
| Lvl | Dokumentabschnitt | Hierarchie | Pathologisch- anatomische Begutachtung/ Erstbericht |
Obduktions-/ Sektions- gutachten |
LOINC | Sektorkommitee | (IHE) OID |
|---|---|---|---|---|---|---|---|
| 1 | Anrede | Section | 0..1 | 0..1 | nein | ||
| 1 | Vorbefunde | Section | 0..1 | 0..1 | nein | ||
| 1 | Klinische Information | Section | 0..1 | 0..1 | 22636-5 | nein | 1.3.6.1.4.1.19376.1.8.1.2.1 |
| 2 | - Fragestellung | SubSection | 0..1 | 0..1 | 42349-1 | nein | 1.3.6.1.4.1.19376.1.5.3.1.3.1 |
| 2 | - Anamnese | SubSection | 0..1 | 0..1 | 10164-2 | nein | 1.3.6.1.4.1.19376.1.5.3.1.3.4 |
| 2 | - "Active problem" | SubSection | 0..1 | 0..1 | 11450-4 | nein | 1.3.6.1.4.1.19376.1.5.3.1.3.6 |
| 2 | - Material-Klinische Information | Entry | 0..* | 0..* | nein | 1.3.6.1.4.1.19376.1.8.1.3.1 | |
| 1 | Intraoperative Untersuchung | Section | 0..* | tbd | ja | 1.3.6.1.4.1.19376.1.8.1.2.2 | |
| 2 | - Material-Intraoperative Untersuchung | Entry | 0..* | 0..* | nein | 1.3.6.1.4.1.19376.1.8.1.3.2 | |
| 2 | - Prozess-Intraoperative Untersuchung | Entry | 0..* | 0..* | nein | tbd | |
| 1 | Makroskopische Beschreibung | Section | 1..* | 22634-0 | ja | 1.3.6.1.4.1.19376.1.8.1.2.3 | |
| 2 | - Material-Makroskopie | Entry | 0..* | 0..* | nein | 1.3.6.1.4.1.19376.1.8.1.3.3 | |
| 1 | Mikroskopische Beschreibung | Section | 1..* | 1..1 | 22635-7 | ja | 1.3.6.1.4.1.19376.1.8.1.2.4 |
| 2 | - Material-Mikroskopie | Entry | 0..* | 0..* | nein | 1.3.6.1.4.1.19376.1.8.1.3.4 | |
| 2 | - Immunhistologie | Entry | 0..* | 0..* | 55229-9 | nein | |
| 1 | Diagnose | Section | 1..* | 22637-3 | ja | 1.3.6.1.4.1.19376.1.8.1.2.5 | |
| 2 | - Material-Diagnose | Entry | 1..* | 22634-0 | nein | 1.3.6.1.4.1.19376.1.8.1.3.5 | |
| 2 | - TNM-Diagnose | Entry | 0..* | prov.67208-9 | ja | 1.2.276.0.76.3.1.131.1.10.3.5 | |
| 2 | - ICD-O-Diagnose | Entry | 0..* | 21860-2 | ja | 1.2.276.0.76.3.1.131.1.10.3.3 | |
| 2 | - R-Klassifikation | Entry | 0..* | ja | 1.2.276.0.76.3.1.131.1.10.3.7 | ||
| 2 | - ausführliche kritische gutachterliche Stellungnahme/Epikrise/Kommentar | SubSection | 0..1 | 0..1 | 35660-0 | ja | 1.3.6.1.4.1.19376.1.8.1.2.7 |
| 1 | Materialaufbereitung | Section | 1..* | 1..1 | 46059-2 | ja | 1.3.6.1.4.1.19376.1.8.1.2.6 |
| 3 | Materialangaben | Entry | 1..* | ja | 1.3.6.1.4.1.19376.1.3.1.2 | ||
| 2 | Grundleiden/Todesursache (klinisch) | Entry | 1..1 | ||||
| 2 | Grundleiden/Todesursache (autoptisch) | Entry | 1..1 | ||||
| 1 | Äußere Leichenschau | Section | 1..1 | ||||
| 1 | Innere Leichenschau | Section | 1..1 | ||||
| 1 | Unterbeauftragung | Section | 0..* | 0..* | ja | ||
| 1 | Diagnose(n) konsiliarischer Untersuchungen | Section | 0..* | 0..* | ja | ||
| 1 | Schlusstext | Section | 0..1 | 0..1 | 1 |
Tabelle 1: Abschnitte des Befundbeichts, deren Inhalt und zugehörige LOINC-Codes
(Level gibt hier die Schachtelung der Spezifikation an, d.h. ein höher Level bedeutet die Inklusion in einer vorhergehenden Section. Das ist kein Aussage über den CDA-Level, der den Grad der Kodierung angibt.)